симптомы, лечение, фазы, диагностика, причины, профилактика
Ревматизм: симптомы, лечение, фазы, профилактика, причины
Ревматизм – болезнь соединительных тканей, связанная с воспалением органов и систем организма. Часто ревматизм связывают с болью суставов и ревматическим артритом, но это только часть симптомов заболевания. Ревматическая лихорадка поражает ткани сердечной мышцы, кожу, сосуды, мозг и нервную систему. Боли в суставах заглушают большинство симптомов, поэтому человек не ощущает других нарушений работы организма.
Поражение суставов
Воспаления суставов при ревматизме выражаются тремя типами.
- Поражение крупных и средних суставов.
- Поражение суставов без серьезной деформации.
- Быстрая форма поражения суставов – боль переходит от одного сустава к другому.
Как правило, при ревматизме суставы не меняют форму, но могут опухнуть и увеличится в размерах. В результате нарушается подвижность и начинаются острые боли в руках и ногах.
В результате нарушается подвижность и начинаются острые боли в руках и ногах.
Поражение сердечной деятельности
Нарушения работы сердца проявляются шумами, аритмией, тахикардией и снижением артериального давления, что приводит к сердечной недостаточности.
Поражение нервной системы
Нарушение координации, слабостью в мышцах, неконтролируемые движения тела могут является признаками поражения нервной системы при ревматизме. Болезнь может влияеть на психику и работу речевого аппарата.
Повреждение кожи и сосудов
Кожные патологии при заболевании ревматизмом выражаются покраснениями и раздражениями в виде округлых пятен. На руках и ногах возможны появления подкожных узелков, которые не причиняют болевых ощущений и могут пропасть даже без лечения.
Признаки ревматизма:
- повышение температуры;
- слабость, головокружение, отдышка;
- суставная боль в руках и ногах, отечность;
- боли в пояснице;
- двигательная ограниченность;
- боли и сдавливания в сердце;
- круглые красные пятна на коже;
- образования под кожей в районе суставов;
- нарушения речи.

Причины
Ревматическая лихорадка появляется в результате осложнений после перенесенной стрептококковой инфекции – ангина, отит, скарлатина и т.п. Ощутимые симптомы ревматизма появляются через 2 недели. Болезнь чаще выявляется у детей от 7 до 15 лет с наследственной предрасположенностью.
Развитию ревматизма способствуют:
- неправильное или неполное лечение стрептококковой инфекции;
- нехватка витаминов и полезных микроэлементов;
- аутоиммунные заболевания;
- переохлаждение организма.
Фазы
Ревматизм бывает в активной или неактивной фазе. Активная фаза подразумевает наличие острых воспалительных процессов. Характер болезни определяется продолжительностью. Выделяют формы:
- острая – болезнь 3 месяца или меньше;
- подострая – болезнь 3-6 месяцев;
- затяжная – болезнь дольше полугода;
- латентная – бессимптомная форма;
- рецидивирующая – проявляется периодически в виде хронической недостаточности внутренних органов.

Лечение
Ревматизм диагностируется на основе клинических и лабораторных показателей: оценка функциональных возможностей организма, исследование анализов, обследование с помощью приборов и инструментов. В зависимости от симптомов врач определяет методы диагностики:
- анализ крови: общий, на С-реактивный белок, на уровень антител к стрептококку;
- гониомерия – технология оценки доктором подвижности суставов;
- изучение состояния и работы иммунной системы;
- исследование под микроскопом синовиальной жидкости из воспаленных суставов;
- биопсия синовиальной оболочки;
- МРТ и УЗИ суставов;
- ЭКГ и УЗИ сердца;
- эхокардиография;
- рентген грудной клетки;
- термография с помощью теплового видения.
В активной фазе заболевания рекомендуется соблюдать постельный режим, пока не пройдут симптомы. В период неактивной фазы необходимо снизить физическую активность и не нагружать суставы. Чтобы во время болезни не стимулировать иммунитет к активации врач назначает диету, исключающую употребление продуктов-аллергенов.
Чтобы во время болезни не стимулировать иммунитет к активации врач назначает диету, исключающую употребление продуктов-аллергенов.
Профилактика
Предупредить развитие ревматизма можно на ранней стадии, поэтому при появлении симптомов необходимо обращаться к врачу-ревматологу, кардиологу или терапевту. При наличии стрептококковой инфекции стоит серьезно отнестись к лечению, чтобы не спровоцировать осложнения. Чтобы сохранить соединительные ткани здоровыми не переохлаждайте организм, избегайте контактов с больными ангиной и укрепляйте иммунитет по рекомендациям доктора. Способы медикаментозной профилактики можно уточнять у лечащего врача.
Ревматические заболевания
Значение ультразвука в диагностике ревматоидного артрита
Ревматоидный артрит проявляется в виде дефектов в структуре суставов. Он принадлежит к группе системных заболеваний соединительной ткани.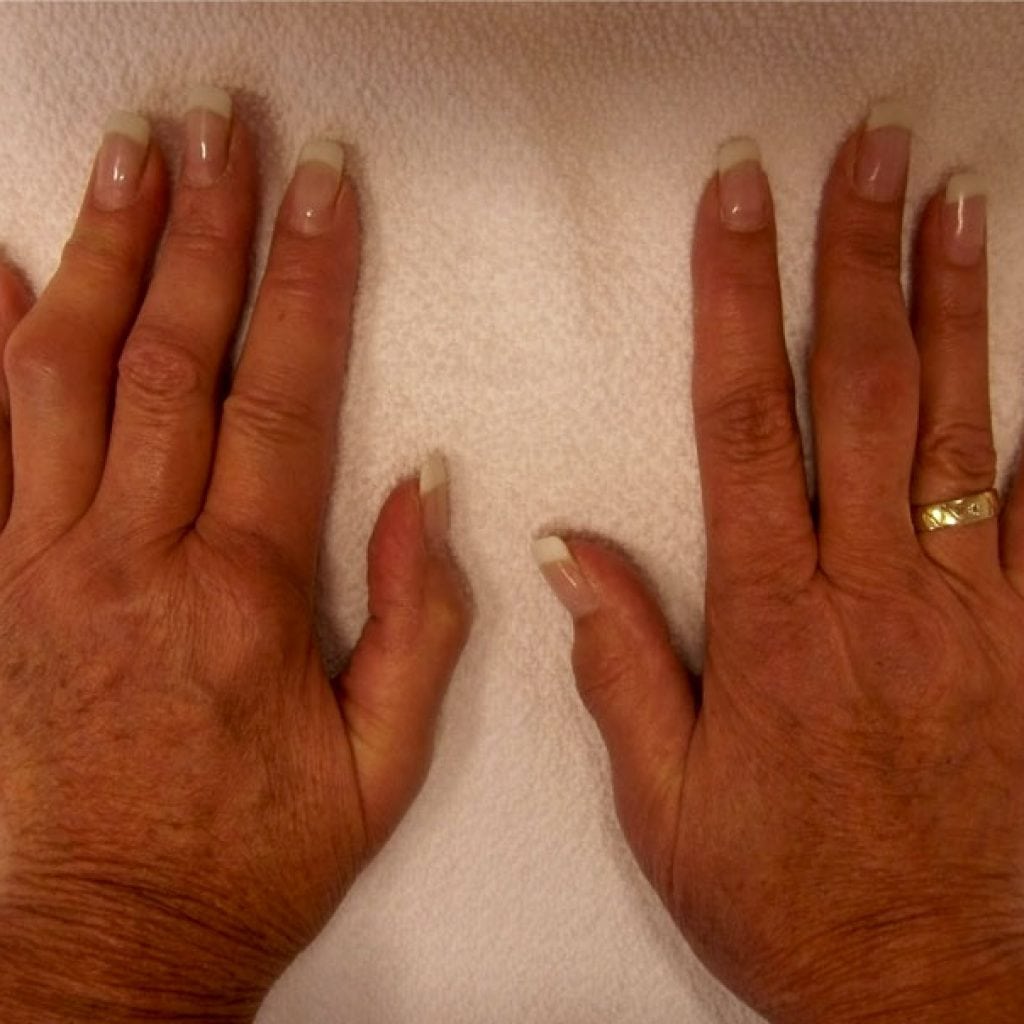 Женщины страдают от этого заболевания в 2-3 раза чаще, чем мужчины. Показатель заболеваемости растет с возрастом до седьмого десятилетия и является самым высоким в промежутке между 40 и 60 годами. Воспаление начинается в синовиальной мембране – оболочке, которая покрывает внутреннюю поверхность сустава и обеспечивает питание суставного хряща и производство суставной жидкости.
Женщины страдают от этого заболевания в 2-3 раза чаще, чем мужчины. Показатель заболеваемости растет с возрастом до седьмого десятилетия и является самым высоким в промежутке между 40 и 60 годами. Воспаление начинается в синовиальной мембране – оболочке, которая покрывает внутреннюю поверхность сустава и обеспечивает питание суставного хряща и производство суставной жидкости.
Заболевание начинается постепенно: проявляется усталость, недомогание и общая слабость, потеря аппетита, потеря веса. Продромальный период может длиться в течение нескольких недель или месяцев до появления симптомов, характерных для РА: симметричный артрит, боли, отёк, болезненность и повышенная местная температура мелких суставов кистей и стоп, а также суставов запястья с ограничением их подвижности, которое сопровождается утренней скованностью. Затем происходит развитие внесуставных проявлений, таких как ревматоидные узелки, васкулит и серозит.
Развитие ультразвуковых технологий за последние 10 лет сделало доступным применение ультразвука в диагностике костно-мышечной системы. Преимущество ультразвука по сравнению с КТ, МРТ и рентгенографией в полном отсутствии ионизирующего излучения, относительно низкой стоимости осмотра и широкой доступности. При помощи ультразвука можно фиксировать патологические изменения в мышцах и суставах. Ультразвуковое исследование помогает в ранней диагностике ревматических заболеваний, дифференциальной диагностике определённых состояний, мониторинге течения заболеваний.
Преимущество ультразвука по сравнению с КТ, МРТ и рентгенографией в полном отсутствии ионизирующего излучения, относительно низкой стоимости осмотра и широкой доступности. При помощи ультразвука можно фиксировать патологические изменения в мышцах и суставах. Ультразвуковое исследование помогает в ранней диагностике ревматических заболеваний, дифференциальной диагностике определённых состояний, мониторинге течения заболеваний.
Невозможно при помощи УЗИ отобразить структуру внутри кости, но зато видна костная кора и хрящ. Инородные тела, как правило, гиперэхогенные и лучше всего видны тогда, когда размещены в гиперэхогенных тканях, таких как мышцы. Могут быть отображены гематомы в мышцах после травмы, возможна локализация гематомов.
Симптомы ревматизма – Артрит воспаление одного или нескольких соединений в организме. А еще известен под названием ревматизме, которое представляет собой общий термин для описания любых типов более, что влияет на кости, мышцы и суставы.
 – Статьи о здоровье – Памятки и информация для населения – Пациентам – Официальный сайт ГБУЗ «Районная больница с. Уйское» Уйского муниципального района
– Статьи о здоровье – Памятки и информация для населения – Пациентам – Официальный сайт ГБУЗ «Районная больница с. Уйское» Уйского муниципального района
Симптомы артрита и ревматизма являются различными для каждого человека, но также есть и общие симптомы, указывающие на
наличие заболевания:
- Отек в одной или нескольких суставов
- Жесткость.
- Существует постоянная боль и покраснение в суставах.
- Внезапная трудности в движении.
В дополнение к ревматизм, артрит может иметь и другие формы, такие
как ревматизм, палиндром, которая известна как синдром Дауна. Это
вызывает сильную боль и часто инвалидности пациента и наиболее
распространенных страдающим от этой болезни являются мужчины и женщины
от 20 до 50 лет.
Признаки и симптомы палиндромный ревматизм являются:
- Страдают одного или нескольких суставов, как правило, эти суставы рук, руками, локтями и коленями.
- Постоянная боль и воспаление пораженного сустава, который может длиться несколько недель.

- Развитие болезни может причинить боль, скованность и припухлость.
Мышечная ревматизма:
Мышечный ревматизм воспаление волокнистой или соединительной ткани
организма. Он также известен как фибромиалгии. Симптомы мышечный
ревматизм являются:
- Начало острой ревматической лихорадки характеризуется высокой температурой и быстрым пульсом.
- Существует интенсивное воспаления и боли в пострадавшем районе.
- Существует опухоль в печени.
- Хронические ревматические заболевания мышечной характеризуются с хроническая боль и скованность в мышцах.
- Боль увеличивается при движении мышц.
Ревматизм мягких тканей.
Есть боль и воспаление мышц, сухожилий и связок. Две формы мягких
тканей, бурсит и тендинит. Наиболее общими симптомами являются:
- Основной симптом боль.
- Бурсит мягких тканей относятся отеки и тепла у поверхности тела.
- Мягкие ткани сухожилий включают боль в движении, особенно при загруженый трафик.

- Там могут быть сильные боли в ночное время.
- Боль в основном локализован.
Вот некоторые из симптомов ревматизма и если вы чувствоваете их, проконсультируйтесь с личным врачом.
Краткий справочник по ревматизму – Venäjän kielinen reuma-aapinen
Краткий справочник по ревматизму
на русском языке
перевод сведений о ревматических заболеваниях сделан со страницы:
Suomen Reumaliitto Ry
http://www.reumaliitto.fi/reuma-aapinen/reumataudit/
1. ФИБРОМИАЛГИЯ, 2. ПАДАГРА, 3. ДЕТСКИЙ РЕВМАТИЗМ, 4. ЛАЙМБОРЕЛЛИОЗ, 5. СИСТЕМНОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАН, 6. ПСОРИАЗ СУСТАВОВ, 7. СУСТАВНОЙ РЕВМАТИЗМ, 8. СУСТАВНОЙ РЕВМАТИЗМ II, 9. ГИПЕРПОДВИЖНОСТЬ СУСТАВОВ, 10. ОСТЕОПОРОЗ, 11. РЕВМАТИЧЕСКАЯ ПОЛИМИАЛГИЯ,12. ПОЛИМИОЗИТ, 13. РЕАКТИВНЫЙ АРТРИТ И СИНДРОМ РЕЙТЕРА , 14. РЕВМАТИЗМ ПОЗВОНОЧНИКА И БОЛЕЗНЬ БЕХТЕРЕВА 15. НАСЛЕДСТВЕННОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ 16. СИНДРОМ ШЕГРИНА 17. СЕРОНЕГАТИВНЫЙ СПОНДИЛОАРТРИТ 18. СИСТЕМНЫЙ LUPUS ERYTEMATOSUS (SLE) 19. СИСТЕМНЫЙ СКЛЕРОЗ (СИСТЕМНАЯ СКЛЕРОДЕРМИЯ) 20. ВАСКУЛИТ
СИСТЕМНЫЙ LUPUS ERYTEMATOSUS (SLE) 19. СИСТЕМНЫЙ СКЛЕРОЗ (СИСТЕМНАЯ СКЛЕРОДЕРМИЯ) 20. ВАСКУЛИТ
1. ФИБРОМИАЛГИЯ (МЫШЕЧНЫЙ РЕВМАТИЗМ)
Фибро – значит соединительная ткань, а миалгия – боль в мышцах. Фибромиалгия вызывает боль в мышцах, соединительных и внесуставных мягких тканях. Помимо болей в опорно-двигательном аппарате, пациенты страдают различными нарушениями сна: поверхностный сон, частые пробуждения по ночам, чувство разбитости и физического истощения по утрам. К тому же у них наблюдаются различные типы психических и неврологических симптомов, которые могут быть очень разнообразными.
Чаще заболеванием страдают женщины среднего и пожилого возраста. Согласно оценкам фибромиалгией заболевает от 2 до 5% населения, у детей и молодежи заболевание встречается редко.
Причины
Причины возникновения фибромиалгии до сих пор не совсем ясны. На возникновение симптомов влияют многие факторы, вследствие которых болезнь развивается в виде различных изменений со стороны центральной нервной системы (ЦНС). У многих пациентов симптомы проявляются вместе с инфекцией, травмой или в других ситуациях, сопровождающихся болью. Иногда местные боли переходят в общую болевую чувствительность. Некоторые пациенты страдают от гиперподвижности суставов, у других к симптомам присоединяются социальные или психические проблемы. Часто у больных фибромиалгией встречаются другие сопутствующие болезни.
У многих пациентов симптомы проявляются вместе с инфекцией, травмой или в других ситуациях, сопровождающихся болью. Иногда местные боли переходят в общую болевую чувствительность. Некоторые пациенты страдают от гиперподвижности суставов, у других к симптомам присоединяются социальные или психические проблемы. Часто у больных фибромиалгией встречаются другие сопутствующие болезни.
Одной из причин возникновения фибромиалгии является долговременный стресс, вызывающий плохое настроение и чувство угнетения. Причиной стресса может быть многократно повторяющийся и продолжительный внешний раздражитель: работа, чувство неудовлетворённости, спешка, движение, шум, человеческие отношения, денежные проблемы или безработица. У больных фибромиалгией подтверждены такие же гормональные изменения, как у людей, страдающих от долговременного стресса. Ещё неизвестно, является ли причиной возникновения фибромиалгии стресс или депрессия и беспокойство, скорее результат, чем причина фибромиалгии.
Другая причина болезни – недостаток сна или его плохое качество. Во время глубокого сна гипофиз вырабатывает гормон роста, который имеет анаболическое действие (укрепляющее ткани). Если происходит нехватка глубокого сна, гормон роста не выделяется. У больных подтверждено уменьшение выделения гормона роста. В то же время, похожие на фибромиалгию симптомы были выявлены в лабораторных условиях, когда у исследуемых людей был просто нарушен нормальный сон.
Во время глубокого сна гипофиз вырабатывает гормон роста, который имеет анаболическое действие (укрепляющее ткани). Если происходит нехватка глубокого сна, гормон роста не выделяется. У больных подтверждено уменьшение выделения гормона роста. В то же время, похожие на фибромиалгию симптомы были выявлены в лабораторных условиях, когда у исследуемых людей был просто нарушен нормальный сон.
Стресс, нарушения сна и другие причины, влияющие на нарушения выделения гормонов, могут влиять на ЦНС таким образом, что боли усиливаются. Больные часто испытывают личностное и социальное давление, проявляющееся в виде физических симптомов, часто в виде боли.
Симптомы
Важнейшим симптомом фибромиалгии являются продолжительные боли в разных частях тела, на характер которых влияют различные внешние раздражители. Пациенты описывают боли: щиплющая, жгучая, режущая, ноющая, глубинная, изнуряющая, монотонная. Боль усиливают холод, влага, сквозняки и психические стрессы. В сауне боли уменьшаются, но после сауны вновь усиливаются.
Для больных фибромиалгией также характерны: усталость, утомляемость, слабость, отеки и чувство одеревенения. В добавление к болям опорно-двигательного аппарата, могут возникать головные боли, боли в животе, боли при месячных и при мочеиспускании. Многие пациенты чувствуют опухание суставов, хотя врач не диагностирует это. Больные быстро устают при нагрузке. И почти все пациенты жалуются на не дающий отдыха сон.
Диагностика
Диагностика фибромиалгии основана на жалобах пациента и врачебных клинических исследованиях. Для подтверждения заболевания берут во внимание большую группу других заболеваний, которые также вызывают болевые симптомы. Другие болезни не исключают возможности заболевания фибромиалгией.
В беседе с пациентом врач обращает особое внимание как на характер болей в разных ситуациях, так и на качество сна. При врачебном обследовании отмечают болевую реакцию в известных чувствительных точках на теле. Некоторые участки тела очень болезненны. При фибромиалгии нет изменений в анализах крови.
При необходимости проводят дополнительные исследования для исключения других болезней, вызывающих утомляемость и боли, такие как анемия, нарушения функции щитовидной железы, мышечные боли или симптомы, вызванные климаксом. Гиперподвижность суставов также требует обследования.
Часто у больных фибромиалгией имеются сопутствующие болезни, которыми могут быть, например, воспаление кишечника, мочевого пузыря, эндометриоз, головные боли, признаки утомляемости и депрессия. Особенно у пожилых людей фибромиалгия может проявляться одновременно с заболеванием коронарных сосудов, диабетом, повреждением суставов и суставным ревматизмом. Это называется секундарной фибромиалгией.
Лечение
У фибромиалгии нет единого, всем подходящего и приносящего результаты лечения, т.к. причины болезни различны. Очень важно собственное мнение пациента о результатах лечения.
Планирование, осуществление и наблюдение за результатами лечения – основная предпосылка тесной и доверительной совместной работы пациента и врача. Важно прекратить дальнейшие ненужные дополнительные исследования, которые в худшем случае приводят к напрасным хирургическим вмешательствам. Лечить пациента с фибромиалгией лучше всего способен врач поликлиники, который хорошо знает его проблемы.
Важно прекратить дальнейшие ненужные дополнительные исследования, которые в худшем случае приводят к напрасным хирургическим вмешательствам. Лечить пациента с фибромиалгией лучше всего способен врач поликлиники, который хорошо знает его проблемы.
Получение знаний о фибромиалгии – основа лечения. По возможности на ранней стадии пациенту следует пройти курс реабилитации, предназначенный для пациентов с фибромиалгией. Обычно удаётся совмещать его с трудовой деятельностью. Хорошие результаты даёт групповое обучение. На курсах помогают уменьшить утомляемость, сопутствующую заболеванию, поддерживают самолечение и тренинг. Избегание стресса и повышение настроения с помощью тёплых ванн, массажа и других способов физиотерапии, а также обсуждение в группах и психологическая поддержка, являются единой лечебной линией. Некоторым подходит закаливание организма (купание в проруби, холодные камеры) и постепенное увеличение физической нагрузки.
Физкультуру следует вводить осторожно. Подходящие виды спорта: ходьба, ходьба с палками, аква–аэробика, велосипед, танцы и лыжи. Физическая нагрузка направлена на включение организмом собственных защитных механизмов, облегчающих боль.
Физическая нагрузка направлена на включение организмом собственных защитных механизмов, облегчающих боль.
Специального лекарства для лечения фибромиалгии ещё нет. В качестве медикаментозного лечения можно попробовать лекарства, улучшающие качество сна и настроения, например, амитриптилин. Лечение следует начинать небольшими дозами для уменьшения побочных эффектов. Польза такого лечения наблюдается лишь спустя несколько недель. От обычных обезболивающих средств эффекта немного, иногда помогает парацетамол. Польза медикаментозного лечения должна превышать его побочные эффекты. Для снятия болей нервного происхождения некоторым пациентам подходят лекарства, влияющие на ЦНС. Если к фибромиалгии присоединяется длительная бессонница, депрессия или другие психические симптомы, больному необходима психиатрическая помощь.
Прогноз
Прогноз благоприятный, хотя улучшающего лечения нет. Симптомы фибромиалгии сохраняются годами и десятилетиями, но повреждения органов или тканей организма не происходит и заболевание вполне совместимо с жизнью. Многие выходят на пенсию раньше срока по другим причинам. В настоящее время чиновники, решающие пенсионные вопросы, не считают фибромиалгию причиной потери трудоспособности и выхода на пенсию.
Многие выходят на пенсию раньше срока по другим причинам. В настоящее время чиновники, решающие пенсионные вопросы, не считают фибромиалгию причиной потери трудоспособности и выхода на пенсию.
2. ПАДАГРА (греч. podos – нога, греч. agra – захват, дословно “нога в капкане”)
Падагрой заболевают чаще мужчины среднего возраста. В Финляндии падагрой болеет примерно 30000 человек. Появление заболевания может быть обусловлено изменением жизненных привычек и увеличением потребления алкоголя, небольших доз аспирина и диуретиков.
Падагра – заболевание, обусловленное нарушениями пуринового обмена, приводящего к повышению уровня мочевой кислоты (уратов) в крови и отложению их в тканях, в суставных хрящах, эпифизах костей, околосуставных тканях, почках и других органах. Увеличение показателей мочевой кислоты (гиперурекемия) может вызывать почечную недостаточность.
На фоне падагры могут возникать нарушения деятельности энзимов, передающиеся по наследству. Причиной болезни могут быть нарушения питания, переедание, употребление алкоголя, особенно пива, ожирение, сахарный диабет, высокие показатели жиров крови и артериальная гипертония. Падагра также может развиваться как побочное заболевание при приёме диуретиков и аспирина. Иногда падагра проявляется вместе с почечной недостаточностью или заболеваниями крови.
Падагра также может развиваться как побочное заболевание при приёме диуретиков и аспирина. Иногда падагра проявляется вместе с почечной недостаточностью или заболеваниями крови.
Симптомы
Первым симптомом падагры является острое воспаление в суставе большого пальца ноги. Позже воспаляются другие суставы – колени, шейный отдел позвоночника и суставы пальцев рук. Падагра вызывает постоянные суставные изменения и кристаллизацию мочевой кислоты в мягких тканях (тофусы), к ним могут присоединяться заболевания почек. В настоящее время падагра очень редко приводит к инвалидности.
Симптомы проявляются чаще при нагрузке на воспаленный сустав или при приёме алкоголя и пуриносодержащей пищи. Сустав становится горячим, красным и очень болезненным. Картина болезни не всегда типичная. В течение недели воспаление проходит само по себе, но при лечении – быстрее.
Диагностика
При диагностике падагры врач выявляет типичные симптомы и изменения питания пациента. Диагноз подтверждается на основе исследования суставной жидкости, в которой под микроскопом видны кристаллы уратов. У больных падагрой показатели мочевой кислоты обычно высокие. С другой стороны, они могут быть высокими и у здоровых людей. Низкие показатели также не исключают возможности заболевания падагрой. При исследованиях важно проверить работу почек, чтобы исключить нарушение их деятельности.
У больных падагрой показатели мочевой кислоты обычно высокие. С другой стороны, они могут быть высокими и у здоровых людей. Низкие показатели также не исключают возможности заболевания падагрой. При исследованиях важно проверить работу почек, чтобы исключить нарушение их деятельности.
Лечение
В качестве лечения острого приступа падагры используют холод, обезболивающие и противовоспалительные лекарства, покой. Интенсивное лечение при остром приступе падагры – внутрисуставное введение кортизона.
Важнейшим элементом лечения является сбалансированность приёма лекарств, образа жизни и особенно питания пациента. При планировании лечения также необходима консультация врача–диетолога. При необходимости правильным питанием можно поддержать умеренное похудание.
Диету следует соблюдать уже после первого приступа падагры. Диета запрещает продукты питания, из-за которых образуется мочевая кислота и с её помощью можно значительно снизить приём основных лекарств.
Но иногда одной диеты недостаточно для лечения. Тогда после третьего приступа падагры начинают медикаментозное лечение, которое снижает синтез мочевой кислоты в крови. В таких случаях эффективен аллопуринол. Лечение аллопуринолом можно начинать только после подтверждения диагноза падагры. Его побочным эффектом могут быть нарушения работы печени и изменения картины крови, поэтому лечение проводится под контролем анализов крови. Если в течение года на фоне лечения не было приступов, можно прекращать приём препарата.
Тогда после третьего приступа падагры начинают медикаментозное лечение, которое снижает синтез мочевой кислоты в крови. В таких случаях эффективен аллопуринол. Лечение аллопуринолом можно начинать только после подтверждения диагноза падагры. Его побочным эффектом могут быть нарушения работы печени и изменения картины крови, поэтому лечение проводится под контролем анализов крови. Если в течение года на фоне лечения не было приступов, можно прекращать приём препарата.
Прогноз
При грамотном лечении прогноз при падагре хороший, но если по каким-то причинам нельзя использовать аллопуринол могут возникнуть проблемы. Причиной неудачи лечения также может быть несоблюдение диеты.
Диета
Больным падагрой необходимо иметь список различных продуктов питания, содержащих пурин. Его можно найти в аптеках и в интернете. Ниже кратко о важнейших продуктах питания.
Полностью запрещены продукты, содержащие довольно много пурина:
рыба
мясо
горох, бобы, соя, грибы, спаржа
Другие вредные вещества:
все алкогольные напитки (препятствуют выведению мочевой кислоты), особенно пиво
аспириносодержащие жаропонижающие лекарства
Разрешённые продукты питания, содержащие небольшое количество пурина:
зерновые
молочные продукты
яйца, жиры, сахар
фрукты, почти все овощи, картофель
кофе, чай, какао, приправы
икра осетровых рыб
3. ДЕТСКИЙ РЕВМАТИЗМ
ДЕТСКИЙ РЕВМАТИЗМ
Детским ревматизмом называют воспаление суставов, возникающее по неизвестным причинам у детей до 16-летнего возраста, и которое длиться больше шести недель. Определение болезни условное, т.к. причины её возникновения неизвестны, такие же симптомы болезни могут возникать и после 16 лет. Заболевшие в детстве позднее сохраняют первоначальный диагноз.
Детский ревматизм в настоящее время делится на семь подтипов. Для всех видов используют название детский ревматизм или ювенальный идиопатический артрит. Ежегодно в Финляндии заболевает 100-150 детей, половина из которых – до 5 лет.
Причины
Причины возникновения неизвестны. Возможно, их несколько, а наследственные факторы увеличивают риск заболевания какой-либо формой ревматизма. Детский ревматизм напрямую не передаётся по наследству, и не ведёт себя так, как инфекционное заболевание. К детскому ревматизму относят детские болезни (олигоартрит) или формы, похожие на заболевания взрослых (суставной ревматизм, суставной псориаз, ревматизм позвоночника).
Симптомы
Обычно первым симптомом детского ревматизма является утренняя негибкость суставов, которую сразу замечают родители. Негибкость может проявляться либо во всех, либо только в больных суставах. Из-за болей дети хромают или оберегают суставы. Также у них могут быть проблемы со сном. Однако маленькие дети не всегда могут описать боль словами. Часто боль проявляется скверным настроением и обереганием больного сустава. Иногда колено или другой сустав так сильно опухает, что это легко заметить. Жар и слабое кожное воспаление на теле являются начальными опознавательными симптомами детского ревматизма.
Течение болезни
Сложность детского ревматизма в его переменчивости. Болезнь затягивается и разъедает хрящи суставов, кости и суставные связки. Вследствие этого суставы опухают, и их работа ограничена. В настоящее время полное окостенение суставов не встречается. Воспаление глаз могут протекать незаметно, вплоть до полной потери зрения.
У больных детским ревматизмом могут проявляться также задержки развития. Рост может замедлиться вследствие тяжёлого протекания болезни или лечения кортизоном в больших дозах. В опухшем суставе начинается избыточный рост костей, например, в нижней челюсти, ногах, голеностопах, запястьях и пальцах. Особенно в коленях это может проявляться несимметричной длиной конечности или её неправильным положением. При отсутствии лечения детский ревматизм может вызвать воспаления сердца и заболевания почек, угрожающие жизни.
Рост может замедлиться вследствие тяжёлого протекания болезни или лечения кортизоном в больших дозах. В опухшем суставе начинается избыточный рост костей, например, в нижней челюсти, ногах, голеностопах, запястьях и пальцах. Особенно в коленях это может проявляться несимметричной длиной конечности или её неправильным положением. При отсутствии лечения детский ревматизм может вызвать воспаления сердца и заболевания почек, угрожающие жизни.
Диагностика
Основной признак детского ревматизма – опухание одного или нескольких суставов, длящееся свыше шести недель. Ребёнок чувствует себя уставшим, плачет, у него может быть кожная сыпь и температура. Показатели воспаления в крови и CRP могут повышаться. При постановке диагноза также исследуют ревматический фактор и наличие антител в крови. Если анализ крови на антитела положительный, то с большой вероятностью речь идёт уже о детском ревматизме или системном заболевании соединительной ткани. Так как наследственность является важным фактором, необходимо выяснить у родителей, были ли в роду заболевания суставов или псориаз.
Лечение
Детский ревматизм диагностируется и наблюдается в университетских больницах и ревматологической больнице в г.Хейнола врачом–специалистом. Лечение и реабилитация больных проводятся в детском отделении ревматологической больницы.
Цель лечения – уменьшение симптомов и нормализация показателей воспаления в крови (СОЭ, CRP), которые достигаются путём подбора индивидуального медикаментозного лечения и лечебной физкультурой в повседневной жизни. В сложных случаях требуется более серьезное лечение.
Обычно в лечении детского ревматизма используют комплексный подход. Благодаря применению сильных лекарственных средств, результаты наступают быстрее, и время лечения можно сократить.
Детский ревматизм лечат теми же лекарствами, что и взрослый. При длительном лечении используют метотрексат – лекарственное вещество, влияющее на рост клеток. В настоящее время детский ревматизм можно лечить биологическими ТНФ – альфа-лекарствами. Поддерживающая терапия – препараты кортизона.
Лечение детского ревматизма направлено на обеспечение нормального роста ребёнка. Правильному положению конечностей можно помочь наложением лангет и шин. У маленьких пациентов наблюдают за ростом нижней челюсти и зубов и регулярно обследуют глаза. Физиотерапевт разрабатывает индивидуальные программы по поддержанию подвижности суставов и укреплениию мышц. В программу реабилитации входит обеспечение условий для получения ребёнком начального образования.
Прогноз
Современные методы лечения значительно улучшают прогноз детского ревматизма. Пожизненная инвалидность и преждевременная смертность редки. Амилоидоз (нарушение белкового обмена организма) больше не встречается. Большая часть больных способна с помощью лечения вести нормальную трудовую жизнь.
Классификация детского ревматизма
Обычный детский ревматизм
Ø жар, кожное воспаление, воспаление лимфатических узлов, симптомы внутренних болезней
Олигоартрит (воспаление редких суставов)
Ø от 1 до 4-х больных суставов
Серонегативный полиартрит
Ø в крови нет ревматического фактора, больных суставов 5 или больше
Суставной ревматизм взрослого типа
Ø «серопозитивный полиартрит»
Ø в крови присутствует ревматический фактор, больных суставов 5 или больше
Суставный псориаз
Ø кожный псориаз и воспаление суставов
Ø выражены псориатические изменения ногтей без кожных симптомов, сосискообразное воспаление пальцев рук и ног, псориаз у ближайших родственников
Ревматизм позвоночника
Ø «к энтеситу присоединяющийся артрит»
Ø воспаление суставов и энтесит (поражение связочного аппарата). Если из этих симптомов представлен только один, то должно быть также ещё два из нижеследующих признаков: боли в области крестца и поясницы, позитивный антиген HLA-B27, ревматизм позвоночника у кого-нибудь из близких родственников, воспаление глаз, мальчик старше 8 лет.
Если из этих симптомов представлен только один, то должно быть также ещё два из нижеследующих признаков: боли в области крестца и поясницы, позитивный антиген HLA-B27, ревматизм позвоночника у кого-нибудь из близких родственников, воспаление глаз, мальчик старше 8 лет.
Другие формы заболевания
Ø детский ревматизм, который не входит в другие групп
4. ЛАЙМБОРЕЛЛИОЗ (болезнь Лайма или клещево́й боррелио́з)
Болезнь Лайма – инфекционное заболевание, передающаяся через укус клеща. Возбудитель Borrelia burgdorferi бактерия, входящая в класс спирохет. У болезни Лайма нет никакой связи с детским ревматизмом или ревматическими болезнями.
В Финляндии природные очаги болезни Лайма находятся главным образом на островах и на побережьях, хотя клещи также живут по всей стране, включая Лапландию. Но далеко не все клещи являются переносчиками Borrelia-бактерии. В среднем, укус только одного клеща из 50-100 случаев вызывает болезнь. Ежегодно в Финляндии заболевает от укусов клещей примерно 3000 человек, а 10-20% из них – болезнью Лайма. Заболевание может проявляться быстро проходящим кожным воспалением.
Заболевание может проявляться быстро проходящим кожным воспалением.
Профилактика
Болезнь Лайма можно предотвратить, если избегать укусов клещей. Клещи селятся во влажных местах, в которых часто играют дети, поэтому их кожу надо осматривать по вечерам. Это касается и взрослых, живущих в природных очагах. Клещи удаляются из кожи, например, клещевым пинцетом, приобретённым в аптеке. Лучший способ удаления – захватить клеща по возможности близко к коже и аккуратно, круговыми движениями тащить наружу.
Симптомы
Большая часть укусов клещей бессимптомна. Если человека укусил клещ, его необходимо быстро удалить из кожи, т.к. он может быть переносчиком Borrelia-бактерии. В этом случае вокруг укуса через несколько дней появляется покраснение кожи, которое распространяется по кругу от места укуса (кольцевидная эритема). Попавшие в организм бактерии могут вызвать заболевание, похожее на простуду, к которому присоединяются жар, усталость и боли в мышцах. Эта начальная стадия болезни Лайма, для лечения которой используют антибиотики.
Течение заболевания
При отсутствии лечения заболевание может проявиться в разных частях тела спустя месяцы или даже годы после заражения. Это могут быть симптомы поражения опорно-двигательного аппарата (мышечные боли и тугоподвижность), отёк одного или нескольких суставов, в тяжёлых случаях – симптомы поражения ЦНС: лицевой паралич и паралич различных нервов, менингит, неврологические болевые симптомы. Длительные мышечные боли напоминают сложную фибромиалгию. При заболевании, вызванном Borrelia-бактерией, можно наблюдать хроническое воспаление кожи, глаз и сердечной мышцы.
Диагностика
Начальная фаза болезни Лайма подтверждается воспалением кожи вокруг места укуса клеща, которое не проявляется на более поздних стадиях. Единственным симптомом может быть, например, опухание коленных суставов. На этой стадии врач пытается исключить другие болезни и подтвердить бореллиоз с помощью анализов крови. Изучение результатов лабораторных исследований иногда требует экспертизы в инфекционном отделении районной больницы. В диагностике очень помогают сведения о предыдущих укусах клещей, например, месячной давности.
В диагностике очень помогают сведения о предыдущих укусах клещей, например, месячной давности.
Лечение
Простой укус клеща не требует никакого лечения. Если вокруг укуса распространяется воспаление, следует немедленно обратиться к врачу. После явного укуса для лечения бореллиозного кожного воспаления назначается приём антибиотиков в течение двух недель. Инфекция поддается лечению хорошо и поздние симптомы не появляются. Если начальная фаза остается без лечения, и пациент заболевает настоящей болезнью Лайма, тогда требуется длительное и изнурительное лечение антибиотиками, которое чаще всего осуществляется в больничных условиях.
Прогноз
Как правило, от болезни Лайма пациенты излечиваются. При этом заболевании воспаление суставов доброкачественное и не приводит к их разрушению, но боли могут длиться долго. У маленьких детей болезнь протекает тяжелее. Годами длящиеся симптомы воспаления ЦНС встречаются редко. Они могут напоминать симптомы фибромиалгии.
5. СИСТЕМНОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ
У больных системным заболеванием соединительной ткани наблюдаются симптомы многих ревматических заболеваний.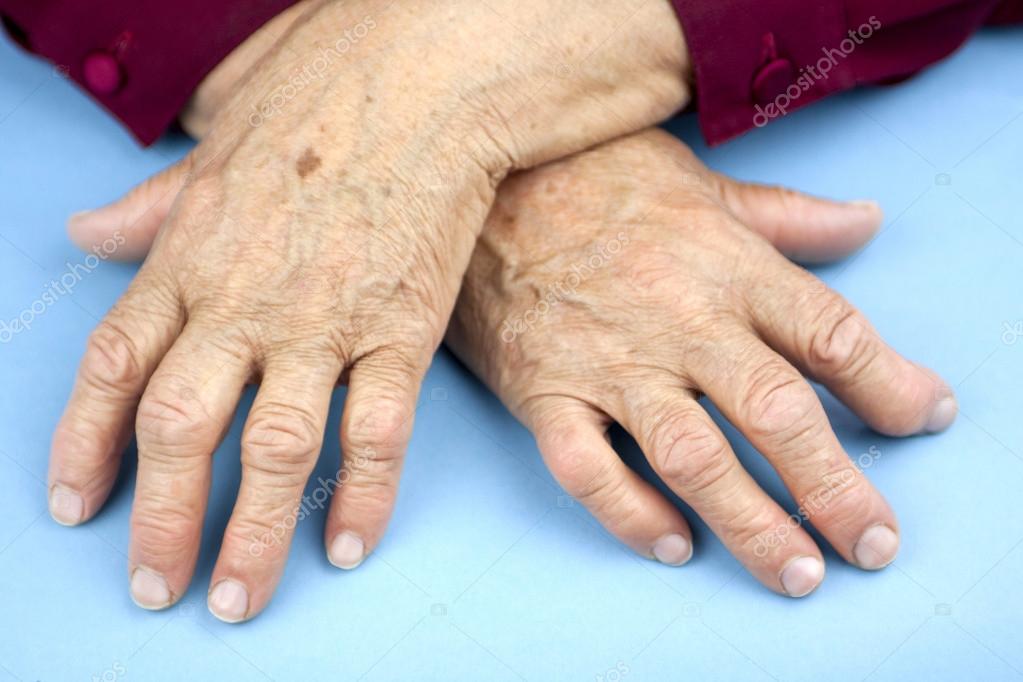 Они могут напоминать системный склероз, аутоиммунное заболевание или полимиозит и воспаления суставов. Многие заболевания могут начинаться с симптомов, похожих на системное заболевание соединительной ткани, которые позднее необходимо уточнить. Большинство пациентов – женщины старше 40 лет.
Они могут напоминать системный склероз, аутоиммунное заболевание или полимиозит и воспаления суставов. Многие заболевания могут начинаться с симптомов, похожих на системное заболевание соединительной ткани, которые позднее необходимо уточнить. Большинство пациентов – женщины старше 40 лет.
Причины
Причины неизвестны, но на возникновение болезни влияет наследственность.
Симптомы
Обычно болезнь начинается с общих симптомов, таких как усталость, жар, боли в мышцах и суставах. Почти у всех пациентов выражен симптом Рейно (побледнение пальцев рук). Руки могут отекать так, что пальцы приобретают форму сосисок. Кожа рук уплотняется и позднее атрофируется. У пациента могут быть кожные воспаления и отёки в суставах, похожие на суставной ревматизм.
Течение болезни
Болезнь обычно или исчезает или переходит в какое-нибудь явно выраженное заболевание – суставной ревматизм, системный склероз, иммунное заболевание или полимиозит. Заболевание вызывает изменения во внутренних органах, таких как лёгкие, сердце и почки.
Диагностика
Диагностика проводится на основании анамнеза пациента и анализов крови.
Лечение
Лечение назначается индивидуально согласно симптомам пациента. В качестве лечения используются препараты кортизона и противоревматические препараты метотрексат, гидроксиклорокин. Если у пациента наблюдается побледнение пальцев, рекомендуются сосудосуживающие препараты, например, нифедепин, но лучше всего руки держать в тепле.
Прогноз
Симптомы проявления болезни могут длиться годами. Прогноз зависит от направления развития болезни. Если заболевание не затрагивает внутренние органы, прогноз благоприятный.
6. ПСОРИАЗ СУСТАВОВ (псориатический артрит)
Псориаз (чешуйчатый лишай) – хронический дерматоз, характеризующийся шелушащимися высыпаниями на коже. Псориазом болеет примерно 2% финского населения. Из них лишь у 10% наблюдается воспаление суставов. У половины, страдающих сложной формой кожного псориаза, имеется также псориаз суставов. Встречается как у женщин, так и у мужчин. Иногда картина заболевания схожа с псориазом суставов и диагностируется у пациентов, у которых нет кожного воспаления. Болезнь передаётся по наследству.
Иногда картина заболевания схожа с псориазом суставов и диагностируется у пациентов, у которых нет кожного воспаления. Болезнь передаётся по наследству.
Причины
Причины возникновения псориаза неизвестны, и не исследовано, почему у больных кожными заболеваниями часто проявляются суставные симптомы. При псориазе нарушается регуляция иммунологических защитных сил организма, и появляются кожные воспаления, например, после инфекции, при повреждениях кожи или после ожогов.
Псориаз – наследственное заболевание. Если оба родителя больны псориазом, риск развития заболевания у ребёнка около 50%. Если только один – риск развития заболевания снижается до 20%. Псориаз суставов встречается намного реже.
Симптомы
Выделяют 4 различных формы псориаза суставов. Наиболее часто встречаемая форма – воспаление нескольких суставов с симптомами заострения первых фаланг пальцев конечностей, которые могут проявляться и самостоятельно. Другая форма заболевания проявляется реже, как правило, это воспаление большого сустава. Это может быть только воспаление одного колена без других суставных симптомов. Заболевание, напоминающее ревматизм позвоночника, встречается редко.
Это может быть только воспаление одного колена без других суставных симптомов. Заболевание, напоминающее ревматизм позвоночника, встречается редко.
При суставном псориазе опухают пятка или ахилессово сухожилие, иногда палец руки или ноги опухает в виде сосиски (дактилит, сосискообразный палец). Симптомы заострения фаланговых суставов пальцев проявляются совместно с псориатическим изменением ногтей.
Течение болезни
У больного псориазом заболевание суставов развивается с течением времени. Часто кожный псориаз подтверждается лишь в том случае, если человек обращается к врачу из-за суставных симптомов или изменения ногтей. Обычно суставные симптомы проявляются в 30-50 лет, хотя кожное воспаление в данном случае уже длилось много лет. Суставной псориаз бывает и у детей, но довольно редко.
Диагностика
Псориаз суставов можно заподозрить, если у пациента обнаружены кожный псориаз и воспаление одного или нескольких суставов. Кожное воспаление может быть довольно обширным или ограничиваться только ногтями. Иногда проявляется на коже головы в виде шелушащихся пятен.
Иногда проявляется на коже головы в виде шелушащихся пятен.
При псориазе суставов в анализах крови нет повышенных показателей воспаления (СОЭ, CRP) и ревматического фактора, как при суставном ревматизме.
На рентгене в суставах отмечены такие же эрозивные изменения, как и при суставном ревматизме. У больных заостренные фаланги суставов пальцев разъедаются. Мутилирующий, обезображивающий артрит, обусловленный разрушением костной ткани фаланг пальцев, встречается довольно редко.
Лечение
Своевременное лечение кожных проявлений заболевания и солнечный свет облегчают также и суставные симптомы. В качестве начального лечения подходит укрепление физического состояния суставов и мышц. Для получения дополнительной помощи можно обратиться в отделение реабилитации больницы.
Для облегчения болевых симптомов применяют парацетамол или противовоспалительные и болеутоляющие препараты. Если воспаление суставов затягивается или на рентгене выявлены изменения суставов, в качестве лечения используются те же лекарства, что и при начальном лечении суставного ревматизма. Метотрексат эффективен при кожных воспалениях, и для лечения суставного псориаза он подходит лучше, чем для лечения суставного ревматизма. Подобное лекарство нового поколения – лефлуномид. При лёгком суставном псориазе, для устранения суставных симптомов, следует сначала попробовать сульфасалицилаты. Циклоспорин подходит для лечения, как сложных кожных воспалений, так и для лечения воспаления суставов. Инъекции кортизона используют для лечения опухших суставов. При мутилирующем, обезображивающем артрите делают операции артропластику или эндопротезирование.
Метотрексат эффективен при кожных воспалениях, и для лечения суставного псориаза он подходит лучше, чем для лечения суставного ревматизма. Подобное лекарство нового поколения – лефлуномид. При лёгком суставном псориазе, для устранения суставных симптомов, следует сначала попробовать сульфасалицилаты. Циклоспорин подходит для лечения, как сложных кожных воспалений, так и для лечения воспаления суставов. Инъекции кортизона используют для лечения опухших суставов. При мутилирующем, обезображивающем артрите делают операции артропластику или эндопротезирование.
Сложный суставной и кожный псориаз также можно лечить биологическими ревматическими лекарствами. В настоящее время в Финляндии используют ингибиторы (блокаторы) ФНО α: инфликсимаб, адалимумаб, этанерсепт. Они быстро снимают воспаление. Адалимумаб и этанерсепт пациент может колоть себе сам. Инфликсимаб вводится пациенту внутривенно–капельно в стационаре.
Прогноз
В среднем, псориаз суставов более лёгкое заболевание, чем ревматизм суставов. Долговременный прогноз чаще всего очень хороший. Лечение сложных, вызывающих изменения в суставах заболеваний, следует проводить как можно быстрее. Лечебная терапия в начальной стадии заболевания более эффективна. Без лечения псориаз суставов может привести к инвалидности, разрушению суставов или тугоподвижности позвоночника.
Долговременный прогноз чаще всего очень хороший. Лечение сложных, вызывающих изменения в суставах заболеваний, следует проводить как можно быстрее. Лечебная терапия в начальной стадии заболевания более эффективна. Без лечения псориаз суставов может привести к инвалидности, разрушению суставов или тугоподвижности позвоночника.
7. СУСТАВНОЙ РЕВМАТИЗМ
Суставной ревматизм (ревматоидный артрит, arthritis rheumatoides) – обычное воспалительное заболевание суставов. Ежегодно им заболевает 1700 финнов, обычно женщины 60-70 лет, реже молодые мужчины. В Финляндии больных суставным ревматизмом насчитывается примерно 35000 человек.
Причины
Причины возникновения суставного ревматизма неизвестны, но он входит в, так называемые, аутоиммунные заболевания, при которых иммунологическая защита организма направлена против своих же тканей. Суставной ревматизм не является наследственной болезнью, а восприимчивость к ней передаётся по наследству слабо. Курение, послеродовый период, всевозможные инфекции, психические факторы и травмы суставов способствуют возникновению суставного ревматизма. Явных связей между питанием и возникновением болезни не замечено, но при лечении следует обращать внимание на здоровое питание.
Явных связей между питанием и возникновением болезни не замечено, но при лечении следует обращать внимание на здоровое питание.
Сначала изменения в организме могут начинаться не в суставах, а в других местах. При воспалении суставная оболочка уплотняется, в ней вырастают новые кровеносные сосуды, в тканях циркулируют воспалительные клетки. Активные воспалительные клетки выделяют в окружающую среду иммунные комплексы (интерлейкины, простагландины, Tnf-alpha), которые вызывают в организме воспаление: усталость, жар, повышенные показатели крови и CRP.
Воспалённая ткань растёт и расширяется по поверхности суставных хрящей и костей. Она постепенно разъедает здоровые хрящи, кости и суставные связки. В связи с этим структура сустава разрушается, и его работа нарушается.
Симптомы
Суставной ревматизм начинается с небольшой боли в суставе, которая проявляется по утрам в виде болезненности и негибкости пальцев рук или подушечек ног. Видимый симптом – отёк сустава, возникает при увеличении количества суставной жидкости и утолщении суставной оболочки. При сильном воспалении сустав краснеет и становится горячим. Отёк начинается чаще всего в пальцах рук и запястьях. Суставной ревматизм обычно симметричное заболевание суставов пальцев ног и рук, но оно может распространяться на все суставы конечностей, а также на челюстные суставы и шейный отдел позвоночника. Не проявляется обычно в первых фалангах пальцев и пояснице. В начальной стадии болезнь вызывает ухудшение общего состояния, чувство недомогания, усталость и негибкость суставов по утрам.
При сильном воспалении сустав краснеет и становится горячим. Отёк начинается чаще всего в пальцах рук и запястьях. Суставной ревматизм обычно симметричное заболевание суставов пальцев ног и рук, но оно может распространяться на все суставы конечностей, а также на челюстные суставы и шейный отдел позвоночника. Не проявляется обычно в первых фалангах пальцев и пояснице. В начальной стадии болезнь вызывает ухудшение общего состояния, чувство недомогания, усталость и негибкость суставов по утрам.
Течение болезни
Если сопротивляемость организма побеждает болезнь, симптомы суставного ревматизма исчезают совсем или не проявляются длительное время. Чаще всего суставной ревматизм – это десятилетиями длящееся заболевание. Разъедание хрящей начинается уже через несколько месяцев с начала заболевания. С годами эрозии расширяются и захватывают большее количество суставов.
Сильнее всего пациенты страдают при повреждении крупных суставов конечностей (тазобедренного, колена, плечевого сустава) и шейного отдела позвоночника.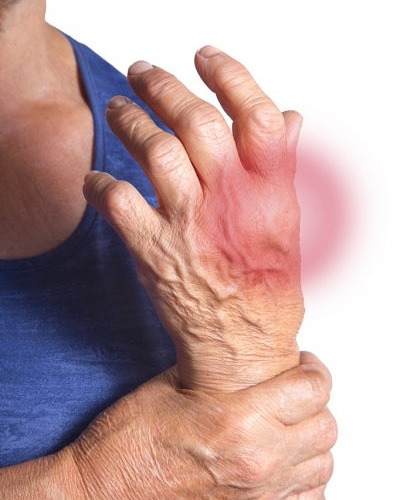 Движение суставов затрудняется, но пациенты гораздо больше страдают от болей. Боль проявляется повышенной чувствительностью суставов, однако, в начальной стадии она не очень значительная.
Движение суставов затрудняется, но пациенты гораздо больше страдают от болей. Боль проявляется повышенной чувствительностью суставов, однако, в начальной стадии она не очень значительная.
При продолжительном суставном ревматизме симптомы проявляются также в других органах. Длительное воспаление высушивает ткани: кожа становится тоньше, мышцы отмирают, кости ломаются, и гемоглобин крови снижается. Сухость слизистых оболочек глаз, рта и половых органов происходит от синдрома Шенгрена. От трения в локтях, пальцах рук и ног могут вырастать ревматические шишки. Побледнение пальцев или симптом Рейно является сигналом заболевания сосудов. В лёгких развивается плеврит, ревматические узлы и иногда происходят серьёзные лёгочные изменения. Амилоидоз (нарушение белкового обмена) возникает, как следствие длительного активного воспаления, но поражение почек, вызываемое им, в настоящее время встречается редко.
Диагностика
В начале заболевания суставной ревматизм сложно диагностировать. При подозрении на суставной ревматизм, пациент направляется к врачу – специалисту. Симптомами заболевания являются явные отёки суставов, особенно пальцев и запястьев, чувствительность подушечек стопы, в крови повышенные показатели воспаления (СОЭ, CRP) и ревматический фактор. Суставной ревматизм оценивается по семи критериям. При наличии четырёх критериев из семи, пациенту ставится диагноз суставной ревматизм, и активное лечение следует начинать как можно раньше.
При подозрении на суставной ревматизм, пациент направляется к врачу – специалисту. Симптомами заболевания являются явные отёки суставов, особенно пальцев и запястьев, чувствительность подушечек стопы, в крови повышенные показатели воспаления (СОЭ, CRP) и ревматический фактор. Суставной ревматизм оценивается по семи критериям. При наличии четырёх критериев из семи, пациенту ставится диагноз суставной ревматизм, и активное лечение следует начинать как можно раньше.
Симптомы иммунологических нарушений подтверждает находящийся в крови ревматический фактор, а иногда и антитела. Ревматический фактор выявлен не у всех больных суставным ревматизмом. Он также может быть найден у больных другими заболеваниями или у совершенно здоровых людей. Следовательно, диагноз суставного ревматизма радикально не зависит от наличия ревматического фактора.
Классификация суставного ревматизма:
утренняя негибкость суставов, по меньшей мере, в течение часа
опухание, по меньшей мере, трёх суставов
отёк сустава руки
симметричный отёк сустава
ревматические шишки
ревматический фактор в крови
видимые на рентгене повреждения в суставах
Лечение
Лечение суставного ревматизма должно быть многосторонним. Больным хроническими заболеваниями важно больше знать о болезни и возможностях её лечения.
Больным хроническими заболеваниями важно больше знать о болезни и возможностях её лечения.
Течение суставного ревматизма не позволяет влиять на него иными средствами, кроме как лекарствами. Иногда для предотвращения инвалидности требуется операции и физиотерапия. Эффективное медикаментозное лечение особенно значимо на начальной стадии, и когда разрушение суставов прогрессирует.
На начальной стадии в лечение входят, прежде всего, препараты, замедляющее течение болезни. В комплексном лечении суставного ревматизма используют метотрексат, сульфасалицилат, гидроксиклорокин, препараты золота, лефлуномид и циклоспорин, можно попробовать биологические лекарства. Несмотря на побочные эффекты, приносимая ими польза намного больше, чем вред. Лечение, начатое на ранней стадии, даёт большей эффект.
Большинству пациентов требуется болеутоляющие препараты (парацетамол, противовоспалительные лекарства). Они не тормозят развитие болезни, но хорошее обезболивание улучшает качество жизни. Препараты кортизона используют в качестве поддерживающей терапии для уменьшения болей, а также для поддержания работы суставов. Инъекции кортизона непосредственно в сустав временно снимают отёк и значительно улучшают подвижность. У лечащего врача должны быть наготове необходимые пациенту шприцы с кортизоном.
Препараты кортизона используют в качестве поддерживающей терапии для уменьшения болей, а также для поддержания работы суставов. Инъекции кортизона непосредственно в сустав временно снимают отёк и значительно улучшают подвижность. У лечащего врача должны быть наготове необходимые пациенту шприцы с кортизоном.
Операционным лечением можно убрать из сустава или из сухожилия воспалённые ткани, не восприимчивые к лекарствам, а также исправить уже повреждённый сустав. Часто с помощью искусственного сустава можно предотвратить развитие инвалидности.
Физиотерапией лечат боли и сохраняют двигательную активность суставов с помощью специальных упражнений. В активной фазе нужно поддерживать подвижность суставов и физическое состояние мышц.
Специальный врач обучает щадящим двигательным навыкам. Различными шинами пробуют уменьшить боли в суставах и предотвратить их неправильное положение.
Реабилитация поддерживает трудовую и двигательную активность. На курсах реабилитации, сразу после выявления болезни, пациенты получают информацию о заболевании и его влиянии на повседневную жизнь. Следует уделить достаточно внимания профессиональной реабилитации работоспособного населения и молодёжи. KELA организует реабилитацию в особо тяжёлых случаях.
Следует уделить достаточно внимания профессиональной реабилитации работоспособного населения и молодёжи. KELA организует реабилитацию в особо тяжёлых случаях.
Прогноз
На начальной стадии суставного ревматизма делать прогноз довольно сложно. Поэтому даже к слабовыраженным симптомам суставного ревматизма нужно относиться серьёзно. В настоящее время большая часть больных живёт нормальной жизнью, заводит семью и сохраняет работоспособность. Хотя улучшающее лечение есть, суставной ревматизм прогрессирует десятилетиями и разрушает суставы, но угрозы полной потери двигательной активности нет.
8. СУСТАВНОЙ РЕВМАТИЗМ II
Артроз или остеоартрит распространённое заболевание суставов. Оно связано с увеличением среднего возраста населения. Почти у каждого пенсионера обнаружен остеоартрит, но только части из них он наносит значительный вред здоровью. Из-за неспособности пожилых людей самостоятельно передвигаться, общество несёт значительные расходы. Для сохранения двигательной способности пожилых людей, в Финляндии ежегодно делаются тысячи операций по замене тазобедренных и коленных суставов.
Чаще артроз проявляется в межпальцевых суставах стопы, первом плюснефаланговом суставе кисти, в суставах позвоночника, но наибольший вред здоровью приносит артроз тазобедренных и коленных суставов.
Причины
Возникновению артроза больших суставов способствуют пожилой возраст, тяжёлая работа, спорт с нагрузкой на суставы, ожирение, травмы и воспаления суставов, наследственность. Большая проблема – увеличение веса, которая вызывает и всегда осложняет большую часть коленных артрозов. Артроз пальцев стопы и кисти является, по большей части, наследственным заболеванием.
Симптомы
На начальной стадии артроза важнейшим симптомом является боль, которая усиливается при начале движения после отдыха (стартовая боль). Первичная боль возникает при спуске по лестнице вниз, в дальнейшем к ней присоединяется и боль при подъёме вверх. При развитии болезни уменьшается амплитуда движения сустава. Колени разворачиваются в стороны, и появляется кривоногость. В пальцах, на месте суставов, разрастаются костные шишки. Неровные хрящевые поверхности суставов хрустят при движении.
Неровные хрящевые поверхности суставов хрустят при движении.
Артроз ухудшается постепенно, с течением лет. Проблемы зависят от поражённого сустава. Артроз позвоночника приводит к образованию костных шпор и сдавливанию выходящих из спинного мозга нервов, вследствие чего спинная боль переходит в ноги (ишиас). Артроз тазобедренных и коленных суставов осложняет движения и может вызывать сильные боли.
Течение болезни
В начале возникновения артроза гладкий хрящ, покрывающий поверхность сустава, начинает разлагаться. На это организм реагирует разрастанием костной ткани хряща. Суставы становятся твёрдыми и соприкасаются друг с другом, объём их движения уменьшается. Обычно сустав принимает вынужденное положение. Постепенно внутренняя поверхность, покрывающая суставную оболочку повреждённого сустава, раздражается и воспаляется. В суставе появляется жидкость, и он может покраснеть. Сустав воспаляется, и артроз прогрессирует.
Диагностика
Врач ставит диагноз артроза на основании симптомов и рентгена. Тем не менее, множественный артроз может ошибочно лечиться, как подагра или суставной ревматизм. Анализ крови не диагностирует артроза.
Тем не менее, множественный артроз может ошибочно лечиться, как подагра или суставной ревматизм. Анализ крови не диагностирует артроза.
Лечение
Артроз нельзя вылечить. В качестве обезболивания применяют, в первую очередь, парацетамол и при необходимости противовоспалительные лекарства. Некоторым помогает глюкозамин. Противоревматические гелиевые мази, содержащие противовоспалительные лекарства, помогают при артрозе пальцев рук. В раздражённые и отёчные суставы врач может вводить препараты кортизона. Артроз коленей можно лечить инъекциями гиалуроната. Сложные и болезненные артрозы тазобедренных и коленных суставов лечат оперативным путём.
Следует предотвращать слишком большую нагрузку на больные суставы. Палочка или роллатор и стулья на высоких ножках облегчают повседневную жизнь. Также следует прекратить перенос тяжестей.
Контроль веса – важная часть лечения, т.к. лишний вес, в первую очередь, нагружает суставы. Работоспособность суставов поддерживается движением, а состояние мышц – регулярной лечебной физкультурой. Для выпрямления тазобедренных и коленных суставов нужно упражняться. Для выпрямления коленей можно упражняться сидя на стуле. Если чувствуется боль, выпрямительные движения можно делать лёжа на спине, подушка под коленями. Холодный компресс в острой фазе успокаивает воспалённые и болезненные суставы. В спокойной фазе заболевания согревание суставов приносит чувство облегчения. При лечении артроза пальцев рук регулярные упражнения сохраняют их подвижность.
Для выпрямления тазобедренных и коленных суставов нужно упражняться. Для выпрямления коленей можно упражняться сидя на стуле. Если чувствуется боль, выпрямительные движения можно делать лёжа на спине, подушка под коленями. Холодный компресс в острой фазе успокаивает воспалённые и болезненные суставы. В спокойной фазе заболевания согревание суставов приносит чувство облегчения. При лечении артроза пальцев рук регулярные упражнения сохраняют их подвижность.
Прогноз
Большая часть пациентов хорошо справляется со своей болезнью. Мучительнее протекают болезни, начинающиеся в молодом возрасте и в нескольких суставах одновременно. Артроз вызывает ухудшение нормальной жизни. Увеличение избыточного веса населения – причина возникновения артроза в будущем. Операцией по замене суставов можно избежать возникновения инвалидности у пациента.
9. ГИПЕРПОДВИЖНОСТЬ СУСТАВОВ
Гиперподвижность суставов – это совокупность симптомов, при которых у суставов аномально широкая амплитуда движения. Гиперподвижность суставов особенно выражена у детей и молодых женщин. У пожилых людей встречается редко. Для некоторых профессий (музыкант, акробат) выгодна широкая амплитуда движения суставов, но она может причинять вред суставам.
Гиперподвижность суставов особенно выражена у детей и молодых женщин. У пожилых людей встречается редко. Для некоторых профессий (музыкант, акробат) выгодна широкая амплитуда движения суставов, но она может причинять вред суставам.
Причины
Ослабление или натяжение суставных связок у людей различны. Вероятно, в строении связующего белка, коллагена, соединительной ткани есть отличия. Часто гиперподвижность суставов – наследственная. Её трудно отличить от синдрома Элерса-Данлоса (гиперэластичность кожи).
Симптомы
Гиперподвижность суставов не обязательно вызывает вредные последствия. Частым симптомом является боль, которая локализуется в суставах (тазобедренный, колено, плечо, запястье) или спине. Обычные болевые состояния легко трактуют, как фибромиалгию, одной из причин которой может быть гиперподвижность какого-либо сустава. В сложных формах заболевания суставы могут легко выворачиваться. К совокупности симптомов могут присоединиться также грыжа, варикозное расширение вен, нарушение венозного кровообращения, опущение матки и проблемы мочеиспускания. Гиперподвижность может привести к артрозу.
Гиперподвижность может привести к артрозу.
Диагностика
Гиперподвижность суставов определяется по шкале Бейгтона. Если у человека имеются пять критериев из одиннадцати, суставы считаются гиперподвижными.
Шкала Бейгтона
пассивное тыльное сгибание мизинца руки более 90° (левая и правая рука)
пассивное приведение большого пальца руки к сгибательной поверхности предплечья (левая и правая рука)
переразгибание локтевых суставов более 10° (левая и правая рука)
переразгибание коленей более 10°(левая и правая нога)
наклон вперед, не сгибая коленей, с касанием пола ладонями
Лечение
Пациент должен знать о происхождении симптомов. Полного лечения нет, но симптомы можно облегчить с помощью лечебной физкультуры для суставов и мышц. Следует прекратить виды деятельности, увеличивающие риски и приводящие к широкой амплитуде движения суставов и вывихам. Обычные обезболивающие препараты уменьшают боли. Гиперподвижность суставов следует учитывать при выборе профессии.
Прогноз
С возрастом амплитуда движения суставов уменьшается. Это улучшает долговременный прогноз.
10. ОСТЕОПОРОЗ
Остеопороз — прогрессирующее уменьшение плотности костей, приводящее к снижению их прочности и увеличению вероятности перелома. После 30 лет плотность костей начинает медленно уменьшаться. У пожилых людей увеличивается риск переломов костей в результате падения. В Финляндии более 400000 людей страдают остеопорозом, из них большая часть женщины старше 50 лет.
Причины
Возрастное уменьшение плотности костей является нормальным физиологическим процессом. Но резкое уменьшение плотности костной ткани приводит к заболеванию остеопорозом.Чаще остеопороз встречается у женщин, чем у мужчин. Риск заболевания у женщин увеличивается в климактерический период, когда уменьшается выработка женских половых гормонов (эстрагенов), регулирующих обмен веществ в костной ткани и предотвращающих остеопороз. Короткий период половой зрелости (позднее начало и раннее окончание месячных ) тоже является причиной остеопороза.
Худощавое телосложение, недостаток физкультуры, витамина D (солнечный свет) и/или кальция, курение, излишнее потребление соли, заболевания кишечника, ревматизм, диабет, заболевания почек, а также некоторые лекарства (кортизон, противоэпилептические препараты) увеличивают риск развития остеопороза. Избыточный вес хоть и является опасным заболеванием, но в какой-то мере защищает от остеопороза. Предрасположенность к остеопорозу является наследственной.
Симптомы
Остеопороз протекает бессимптомно. Проблемы возникают при переломах костей, самые распространённые из которых–переломы позвонков. В этом случае рост уменьшается и осанка изменяется. Сложными считаются переломы шейки бедра. За последние 15 лет в Финляндии количество переломов верхней части шейки бедра удвоилось. Хотя переломы, вызванные остеопорозом, лечатся оперативным методом, качество жизни пожилых людей ослабевает.
Диагностика
Опытный врач сможет быстро поставить диагноз пожилому человеку, измерив его рост.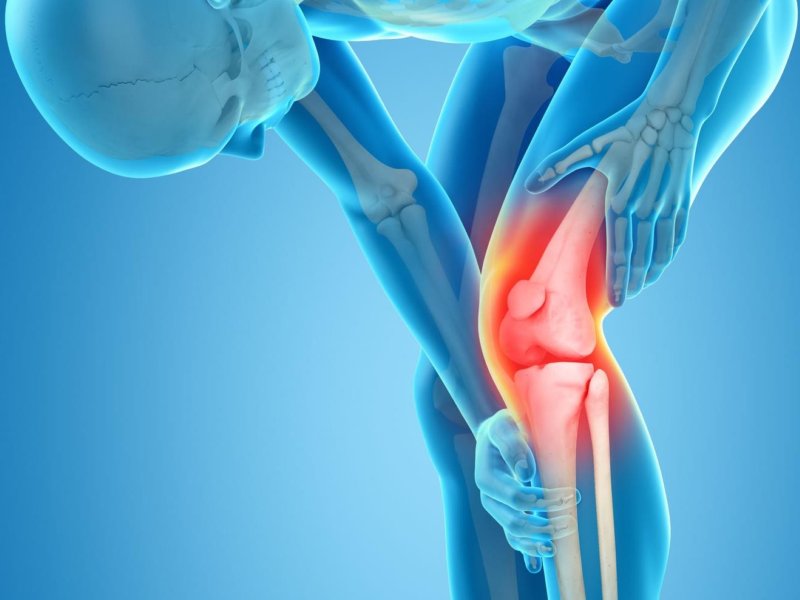 Если с годами рост уменьшился более чем на 5 сантиметров, и осанка стала сутулой, диагоз поставлен правильно.
Если с годами рост уменьшился более чем на 5 сантиметров, и осанка стала сутулой, диагоз поставлен правильно.
Плотность костей можно измерить. Измерение делается на основании анализа костей спины и верхней части бедренной кости.
В больницах и в частных клиниках есть приборы для обследования остеопороза. На основании международных критериев, у женщин диагоз констатируется при плотности костей ниже 2,5 ед. стандартного отклонения (standard deviation), чем в молодом возрасте. У мужчин граница – 3 ед. стандартного отклонения.
По обычному рентгеновскому снимку костей можно оценить начальную стадию остеопороза. На рентгеновском снимке хорошо виден перелом костей позвоночника. Плотность измеряют ультразвуковым исследованием пяточных костей, но таким способом невозможно установить точное место перелома.
Профилактика
Появление остеопороза можно предупредить. Молодые девушки должны повышать плотность костной ткани и наращивать костную массу, которая с возрастом защищала бы от возможных переломов.
Предотврати остеопороз:
Ÿ Постоянно двигайся
Ÿ Худей осторожно и избегай резкого падения веса
Ÿ Чаще бывай на свежем воздухе, таким образом получишь витамин D
Ÿ В рацион должны входить молоко, сыр, лесные грибы и рыба
Ÿ Не кури
Ÿ Потребляй ограниченное количество соли
Ÿ Заваривай чай, в состав которого входит флорид, укрепляющий кости
Ÿ Женщинам после 40 лет рекомендуется делать обследование на наличие эстрогенов
Ÿ В тёмное время года людям после 50 лет рекомендуется принимать витамин D и кальций
Ÿ В пожилом возрасте особенно опасны падения, поэтому рекомендуется носить специальную защищающую кости одежду.
Лечение
Остеопороз трудно лечится, потому что костная ткань медленно обновляется. Лечение кортизоном назначается людям, у которых были переломы и плотность костных тканей постоянно уменьшается.
Лечение предусматривает достаточное получение витамина D и кальция. Ежедневная норма кальция 800 мг, она содержится, например, в трёх стаканах молока или кефира. Сыр и другие молочные продукты тоже являются хорошими источниками кальция.
Ежедневная норма кальция 800 мг, она содержится, например, в трёх стаканах молока или кефира. Сыр и другие молочные продукты тоже являются хорошими источниками кальция.
Витамин D человек получает, находясь под солнцем, а также из продуктов питания, например, рыба и грибы богаты витамином D. Людям старше 70 лет рекомендуется принимать витамин D по15 микрограмм в день (600 единиц). Такое количество трудно получить из продуктов питания, поэтому пожилым людям его назначают в виде пищевых добавок.
Лечение остеопороза лекарственным методом постоянно развивается. Лечение продолжительное и достаточно дорогое. Важной лекарственной группой являются бифосфонаты (алендронат, этидронат, резидронат и ибандроновая кислота). В настоящее время дозировка лекарственных препаратов расчитана так, что их нужно принимать не чаще, чем раз в неделю или месяц. Лекарственные препараты есть в форме спрея для носа. Также женщины могут принимать препараты с содержанием гормона эстрогена или лекарственные препараты действующие таким же образом (ралоксифен). В трудных случиях используются стронтиум и терипаратид.
В трудных случиях используются стронтиум и терипаратид.
11. РЕВМАТИЧЕСКАЯ ПОЛИМИАЛГИЯ
Полимеалгия – достаточно распространённое заболевание, которое вызывает мышечные боли. «Поли»- означает много, «миалгия» – мышечные боли.
Причины
Причины болезни не выяснены, но спровоцировать заболевание может вирусная инфекция. Чаще всего полимиалгией болеют женщины после 50 лет.
Симптомы
Симптомы болезни проявляются достаточно медленно. Появляются боли и онемение (окостенелость) в мышцах шеи, плеч, поясницы и бёдер. Мышцы становятся чувствительными и болезненными при движении и от прикосновения. Отёчность суставов наблюдается редко. Из-за появления мышечных и суставных болей затрудняется утренний подъём. Также у пациента может быть усталость и повышенная температура. В анализе крови повышены показатели воспаления, поэтому ранее здоровый и бодрый человек чувствует себя серьёзно больным.
Часто к мышечной форме ревматизма присоединяется воспаление артерий.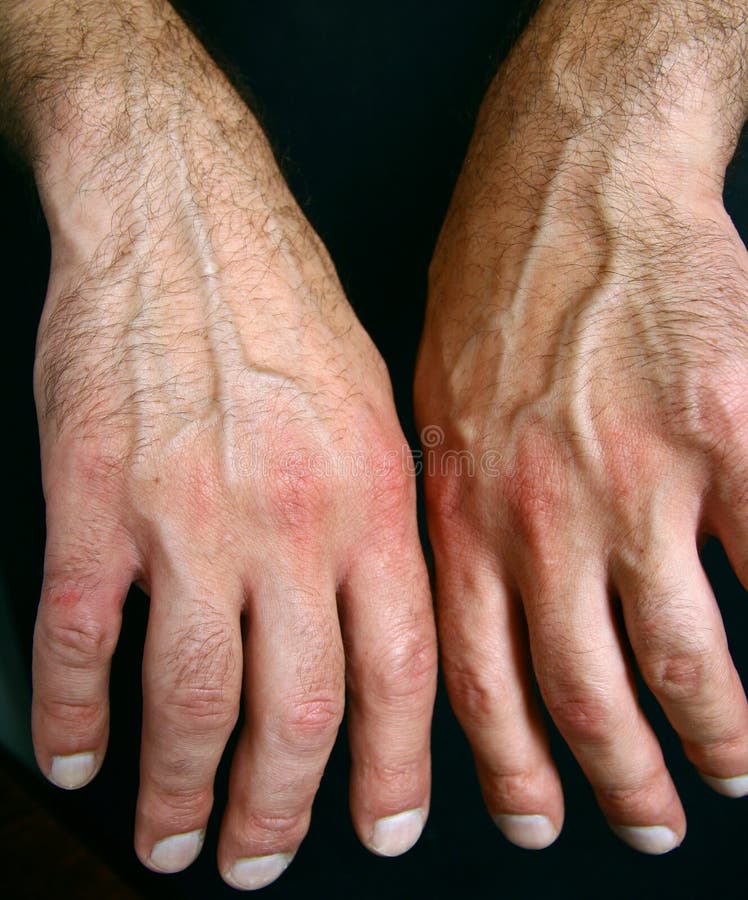 Воспаление височной артерии вызывает боль в висках или в щеках, например, при разжёвывании пищи. Воспалённую артерию иногда можно увидеть в области виска, она напряжена и увеличена. Пульс в артерии может отсутствовать. Важно вовремя обнаружить воспаление височной артерии (темпоральный артерит), потому что ответвление височной артерии идёт в основания глаз. Непроходимость височной артерии может привести к потере зрения.
Воспаление височной артерии вызывает боль в висках или в щеках, например, при разжёвывании пищи. Воспалённую артерию иногда можно увидеть в области виска, она напряжена и увеличена. Пульс в артерии может отсутствовать. Важно вовремя обнаружить воспаление височной артерии (темпоральный артерит), потому что ответвление височной артерии идёт в основания глаз. Непроходимость височной артерии может привести к потере зрения.
Диагностика
Врач ставит диагноз на основании симптомов заболевания, возраста пациента, болей, общего состояния и анализа крови. Пожилым людям назначают и другие виды обследования. При подозрении на воспаление височной артерии, пациента направляют в Центральную больницу на обследование.
Лечение
Для лечения полимиалгии назначают препараты кортизона. Лечение длится минимум год и доза кортизона постепенно снижается на основании наблюдений за течением болезни, симптомами, формулой крови. Также для лечения используются и другие препараты, например, метотрексат. Воспаление височной артерии лечится в больнице.
Воспаление височной артерии лечится в больнице.
Прогноз
Прогноз полимиалгии хороший. При правильном подходе к лечению, через несколько лет почти ко всем заболевшим здоровье возвращается.
12. ПОЛИМИОЗИТ
Полимиозит – это достаточно редкое воспалительное заболевание мышц, которое проявляется как вместе с ревматизмом, так и самостоятельным заболеванием соединительной ткани. Также к заболеванию относятся кожный и инклюзивный миозиты.
В Финляндии ежегодно заболевает около 20 человек. Чаще болеют взрослые люди, но кожная форма миозита встречается и у детей.
Причины
Причины возникновения миозита неизвестны, но очевидно, речь идёт о нарушении функции аутоимунной системы, как и при других cистемных заболеваниях соединительных тканей. Воспаление мышц может проявляться легкой формой суставного ревматизма, заболеванием Шегрина или симптомами SLE. Кожная форма миозита может возникать на фоне рака.
Симптомы
Важным симптомом полимиозита является слабость мышц. Обычно симптомы проявляются медленно, и сначала боли появляются в бедренных, тазобедренных и плечевых мышцах. Появляются трудности при вставании и при поднятии рук вверх. Так же у пациентов появляются трудности при глотании пищи. При кожной форме миозита появляются симптомы на коже рук и лица. Инклюзивный миозит проявляется медленнее, чем другие формы миозита. У детей после воспаления кальций откладывается в рубцевую ткань. Воспаление вызывает усталость, снижение веса и лихорадку.
Обычно симптомы проявляются медленно, и сначала боли появляются в бедренных, тазобедренных и плечевых мышцах. Появляются трудности при вставании и при поднятии рук вверх. Так же у пациентов появляются трудности при глотании пищи. При кожной форме миозита появляются симптомы на коже рук и лица. Инклюзивный миозит проявляется медленнее, чем другие формы миозита. У детей после воспаления кальций откладывается в рубцевую ткань. Воспаление вызывает усталость, снижение веса и лихорадку.
Диагностика
Диагноз миозита ставят на основании анализа крови. Также делается биопсия. При необходимости делается электроневромиография (ENMG) и магнитно-резонансная томография. Пожилые люди, при необходимости проходят дополнительное обследование.
Лечение
Лечение начинается в больнице достаточно большими дозами кортизона. Если лечения кортизоном не достаточно, то назначается метотрексат. В трудных случаях назначаются новые биологические ревматические препараты.
Лечение длится годами, поэтому важно поддерживать тонус мышц в форме.
Профилактика
Раньше миозит был опасным заболеванием, но сейчас от него можно полностью излечится.
13. РЕАКТИВНЫЙ АРТРИТ И СИНДРОМ РЕЙТЕРА
Инфекционные заболевания кишечника, мочевыводящих путей или венерические инфекции могут быть причиной воспаления суставов. В дальнейшем это приводит к реактивному воспалению суставов (артрит), то есть иммунологической реакции организма на инфекцию. При синдроме Рейтера у пациентов могут быть воспаления на слизистой глаз, кожи или рта, половых органах или мочевыводящих путей.
Причины
Оболочка сустава реагирует воспалением на бактерии-инфекции. Организм вырабатывает антитела (иммунная реакция) против самого себя. Реактивное воспаление суставов начинается, например, с хламидии, сальмонеллы или обычным расстройством кишечника. Велик риск заболевания кишечными инфекциями в больших туристических центрах жарких странан.
У заболевания есть наследственная предрасположенность. У большой части пациентов обнаружен HLA-B27-антиген.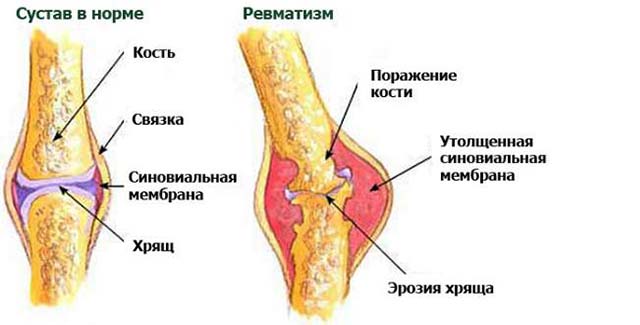 Реактивный артрит в основном проявляется у молодых людей.
Реактивный артрит в основном проявляется у молодых людей.
Симптомы
Симптомы реактивного артрита начинаются через неделю после кишечной или венерической инфекции и проявляются болями и отёками суставов. Первоначальная инфекция, как правило, уже проходит. Заболевание проявляется воспалением нескольких суставов. Обычно нижние конечности поражаются чаще, чем верхние. А также крестец и подвздошная кость становятся болезненными.
Реактивный артрит и синдром Рейтера вызывают шелушащиеся кожные покраснения на стопах, пальцах ног и на слизистой половых органов (баланит). Также у больных могут быть покраснения слизистой глаз или воспаление мочеточников. Повышенная температура и усталость являются обычными симптомами заболевания. Анализ крови свидетельствует о наличии инфекции в организме.
Диагностика
Диагносцировать реактивный артрит достаточно просто, если у пациента недавно была венерическая или кишечная инфекция. Иногда симптомов инфекции мало или нет вообще. Тогда причины инфекции выясняются посевом или анализом крови на антитела. Иногда возникает необходимость исключить другие заболевания, как, например, начинающийся суставной ревматизм.
Иногда возникает необходимость исключить другие заболевания, как, например, начинающийся суставной ревматизм.
Также делается ЭКГ , потому что есть риск воспаления сердца.
Лечение
Инфекция, вызвавшая воспаление суставов, лечится антибиотиками. Также назначается лечение хламидии. Назначаются противовоспалительные, обезболивающие и иногда кортизоносодержащие лекарственные препараты в виде инъекций в поражённый сустав или в виде таблеток. Отёкшие суставы нельзя перенагружать, но поддерживающая физкультура не противопоказана.
Также можно использовать лечение холодом, например, пакет со льдом, которое облегчает воспаление и боль.
Если в течение нескольких месяцев воспаление суставов не проходит, то назначаются ревматические препараты, один из них сульфасалацин.
Повторное воспаление можно избежать безопасными сексуальными контактами, соблюдением гигиены и правильным питанием.
Профилактика
Обычно реактивный артрит лечится за несколько месяцев, но суставные боли могут продолжаться длительное время. После венерической инфекции заболевание лечится труднее, чем после кишечной инфекции. У лиц, имеющих в наследственности антиген HLA- B 27, риск повторного заболевания повышен.
После венерической инфекции заболевание лечится труднее, чем после кишечной инфекции. У лиц, имеющих в наследственности антиген HLA- B 27, риск повторного заболевания повышен.
У некоторых больных реактивный артрит переходит в хроническую форму ревматизма спондилатропатию (болезнь Бехтерева), например, при ревматизме позвоночника.
14. РЕВМАТИЗМ ПОЗВОНОЧНИКА И БОЛЕЗНЬ БЕХТЕРЕВА
Ревматизм позвоночника – это длительное воспалительное заболевание позвоночника, иногда проявляющееся и в суставах конечностей. К тому же может вызывать воспаления в местах крепления сухожилий и в глазах. Иногда воспаление может быть в сердце или на стенках аорты. Ревматизм позвоночника относится к спондилатропатии.
Ревматизм позвоночника встречается одинаково часто как у мужчин, так и у женщин, но у мужчин заболевание протекает в более серьёзной форме. В большей части пациентами больницы являются мужчины. Почти все женщины, заболевшие ревматизмом позвоночника, не знают о своей болезни. Наследственность является фактором риска.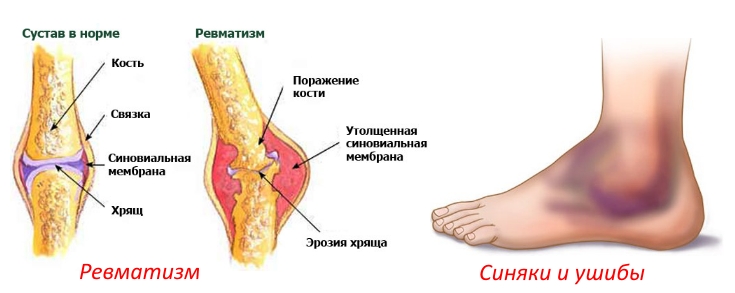 В Финляндии около 10000 пациентов, страдающих ревматизмом позвоночника, нуждаются в лечении. Но по статистике больные ревматизмом позвоночника могут составлять один процент от общего населения.
В Финляндии около 10000 пациентов, страдающих ревматизмом позвоночника, нуждаются в лечении. Но по статистике больные ревматизмом позвоночника могут составлять один процент от общего населения.
Причины
Причины возникновения заболевания неизвестны, но одним из факторов является инфекционные заболевания. Ревматизм позвоночника может появиться после перенесёного реактивного артрита. У 95% заболевших ревматизмом позвоночника обнаружен наследственный антиген HLA-B27.
Симптомы
Молодой человек, который начинает просыпаться по ночам от болей в поясничной области, является типичным пациентом. Боль может отдавать в заднюю часть бедра. По утрам спина не гнётся, но небольшая зарядка облегчает боль. У половины пациентов также воспаляются суставы рук и ног, опухают колени, голени и бёдра. Иногда заболевание начинается с отёков суставов рук и ног, реже с воспаления глаз. Достаточно часто заболевание сопровождается болью грудной клетки.
Симптомы ревматизма позвоночника могут быть кратковременными. Иногда заболевание проявляется через какое-то время снова. Появляются боли в позвоночнике при наклоне вперёд. Между позвонками растут костные мосты. Меняется осанка, и уменьшается гибкость позвоночника. Также поражаются суставы рук и ног. Особенно страдают суставы бёдер, колен и плеч.
Иногда заболевание проявляется через какое-то время снова. Появляются боли в позвоночнике при наклоне вперёд. Между позвонками растут костные мосты. Меняется осанка, и уменьшается гибкость позвоночника. Также поражаются суставы рук и ног. Особенно страдают суставы бёдер, колен и плеч.
На следующей стадии заболевания у некоторых пациенов появляется воспаление глаз – ирити. Один или два из ста больных ревматизмом позвоночника в дальнейшем заболевают воспалением сердца.
Диагностика
В связи с тем, что боли в спине являются обычным явлением, диагноз ревматизм позвоночника очень легко пропустить. На начальной стадии заболевания гибкость позвоночника сохраняется в хорошой форме, но со временем спина немеет, и гибкость позвоночника ухудшается. Иногда диагноз ревматизма позвоночника можно поставить только через пять или даже десять лет после проявления первых симптомов заболевания.
Заболевание подтверждается рентгеновским снимком крестцового отдела позвоночника, на котором видны воспалительные изменения. На ранних стадиях можно сделать магнитный снимок. Позже между позвонками видны костные мосты (синдесмофиты). В анализе крови отмечаются высокие показатели воспаления и низкий гемоглобин. В некоторых случиях анализ крови может быть нормальным. В крови нет ревматического фактора. Назначается исследование на наличие антигена HLA-B27.
На ранних стадиях можно сделать магнитный снимок. Позже между позвонками видны костные мосты (синдесмофиты). В анализе крови отмечаются высокие показатели воспаления и низкий гемоглобин. В некоторых случиях анализ крови может быть нормальным. В крови нет ревматического фактора. Назначается исследование на наличие антигена HLA-B27.
Лечение
Важным в лечении ревматизма спины является занятие физкультурой. Ревматизм поражает позвоночник, и формируется осанка с наклоном вперёд. Ежедневными занятиями спортом можно поддерживать хорошую осанку и гибкость позвоночника. Хотя бы раз в день нужно выпрямлять спину. Это можно сделать, подойдя стене, прижав к ней пятки, ягодицы и плечи. Грудную клетку можно поддерживать в хорошем состоянии, делая глубокие вдохи и выдохи. Желательно направить пациента на занятия физкультурой и объяснить, что нужно делать для поддержания тела в хорошой форме. Занятия с профессиональным инструктором особенно важно для молодых пациентов.
При лёгких формах заболевания назначаются болеутоляющие и противовоспалительные лекарства. Сульфасалацин назначают для предотвращения развития заболевания в позвоночнике. Также назначаются и другие лекарственные препараты. Например, новые биологические антиревматические препараты, которые являются эффективными в лечении ревматизма. Если ревматизм поражает суставы бёдер и колен, то пациентам делают операции по протезированию суставов.
Сульфасалацин назначают для предотвращения развития заболевания в позвоночнике. Также назначаются и другие лекарственные препараты. Например, новые биологические антиревматические препараты, которые являются эффективными в лечении ревматизма. Если ревматизм поражает суставы бёдер и колен, то пациентам делают операции по протезированию суставов.
Боль и покраснение глаз может быть признаком воспаления, для этого рекомендуется консультация окулиста.
Профилактика
Хорошее лечение – это профилактика. Ревматизм позвоночника не лечится, но его можно предотвратить. Острый период заболевания редко проявляется у людей старше 40 лет. У большинства людей сохраняется рабочая способность, и только небольшая часть заболевших получает инвалидность.
15. НАСЛЕДСТВЕННОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ
Соединительная ткань связывает все ткани в организме, она состоит из клеток, волокон, воды и межклеточного вещества. Волокна соединительной ткани – это белок или протеины, строение которых передаётся по наследству от отца и матери. Если в генах родителей была ошибка, то и в новом, рождённом гене тоже будет ошибка, что и приведёт к появлению заболевания.
Если в генах родителей была ошибка, то и в новом, рождённом гене тоже будет ошибка, что и приведёт к появлению заболевания.
Коллаген – это протеин организма. Это крепкие волокна, которые выдерживают растяжения. Сухожилия, связки и мышечные оболочки образуются из коллагена, также коллаген есть и в других тканях. Существует много видов коллагена. Коллаген I есть в костной ткани, коллаген II – в хрящевой ткани.
Эластин – это волокна, которые тянутся, как резина. Эластиновые волокна обвивают фибриллины так, как колготки в сеточку обвивают женскую ногу. Во всех протеиновых волокнах могут проявиться наследственные заболевания, вызванные ошибкой в генах.
Синдром Элерса-Данлоса (EDS)
В Финляндии около 1000 пациентов больны EDS- синдромом.
Причины
Причиной заболевания является наследственность. Если родители ребёнка больны синдромом Элерса-Данлоса, то вероятность болезни ребёнка возрастает на 50%. Но возможно, что поражённый ген одного из родителей так и не приведёт к заболеванию. Если гены поражены у обоих родителей, то возможность заболевания ребёнка составляет один к четырём. Синдром Элерса–Данлоса – это группа наследственных заболеваний соединительных тканей, которая поражает кожу, суставы и кровеносные сосуды, вызывая их повышенную растяжимость. При этом синдроме в строении коллагенов присутствуют нарушения.
Если гены поражены у обоих родителей, то возможность заболевания ребёнка составляет один к четырём. Синдром Элерса–Данлоса – это группа наследственных заболеваний соединительных тканей, которая поражает кожу, суставы и кровеносные сосуды, вызывая их повышенную растяжимость. При этом синдроме в строении коллагенов присутствуют нарушения.
Симптомы
Симптомы заболевания разнообразны: легко повреждаемая эластичная кожа, гиперподвижные суставы, варикозное расширение вен, грыжи, разрывы стенок кровеносных сосудов, воспаление дёсен и выпадение зубов. Симптомы зависят от типа заболевания.
В восстановительном центре Апила организованы курсы для EDS-пациентов, где людям с данным заболеванием помогают справиться со своими трудностями и проблемами: боли, гибкость суставов, проблемы с зубами, мышечная слабость, синяки и кровотечения, медленное заживление ран и образование рубцов, проблемы кишечника, вывихи, усталость и отёчность. У женщин – предотвращение выкидышей.
Виды EDS-синдрома
В настоящее время EDS-синдром делится на разные формы заболевания.
Сверхповышенная подвижность – гипермобильность (раньше тип III)
Основным симптомом гипермобильного типа является повышенная подвижность в крупных и мелких суставах, иногда вывихи и боли. Кожа тянущаяся и бархатистая. Заболевание может проявляется у родственников.
Классическая форма EDS (раньше формы I и II)
При классической форме заболевания у пациентов кожа мягкая и бархатистая, выраженная растяжимость кожи, склонность к повреждению при незначительной травме, а также к образованию кровоподтеков или гематом, рубцов, подкожных псевдоопухолей, повышенная подвижность в крупных и мелких суставах, частое варикозное расширение вен. У пациентов также встречаются паховые и диафрагмальные грыжи, синяки, мышечная слабость, геморои и воспаления дёсен. Заболевание является наследственным.
Сосудистая форма (раньше форма IV)
У пациентов эта форма заболевания проявляется гиперподвижностью суставов. Сосуды легко повреждаются, потому что стенки сосудов слабые, что является васкулитом , то есть воспалением стенок сосудов.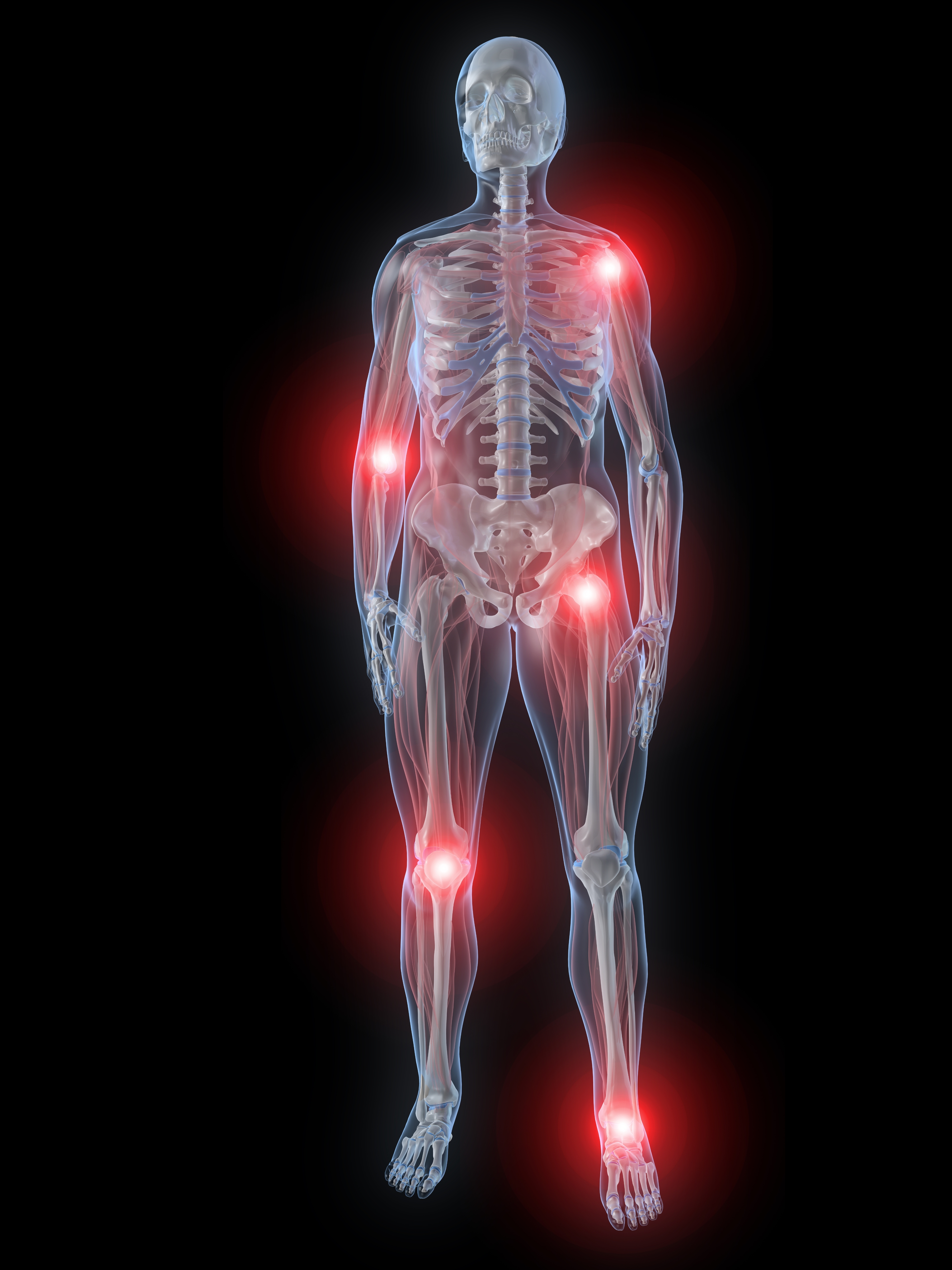
Кожа у этих людей тонкая, прозрачная с просвечивающими сосудами. Легко появляются синяки.
Кифосколиоз EDS( раньше тип VI)
Кифосколиоз является редким заболеванием, но в настоящее время поражённый ген тщательно исследуют. Этим заболеванием страдают около 60 человек на Земле. У них сильно выраженная мышечная слабость, которая приводит к неправильной осанке позвоночника – сколиозу. В некоторых случаях может быть повышенная ранимость глаз и утончение роговицы.
Артрохалазия тип EDS (раньше типы VII A и VII В)
В редкой форме артрохалазии типа EDS проявляются сильные изменения в соединительных тканях, которые ослабляют суставы, делают кожу легко повреждаемой, приводят к воспалениям суставов, ломкости костей и ортопедическим проблемам. На Земле болеют около 30 человек.
Дерматоспараксис EDS (раньше тип VII C)
Выраженная ранимость кожи и её повышенная эластичность. Создаётся впечатление, что кожи много. Распространено образование рубцов и грыж. Беременных женщины подвержены риску преждевременных родов из-за слабой оболочки плода.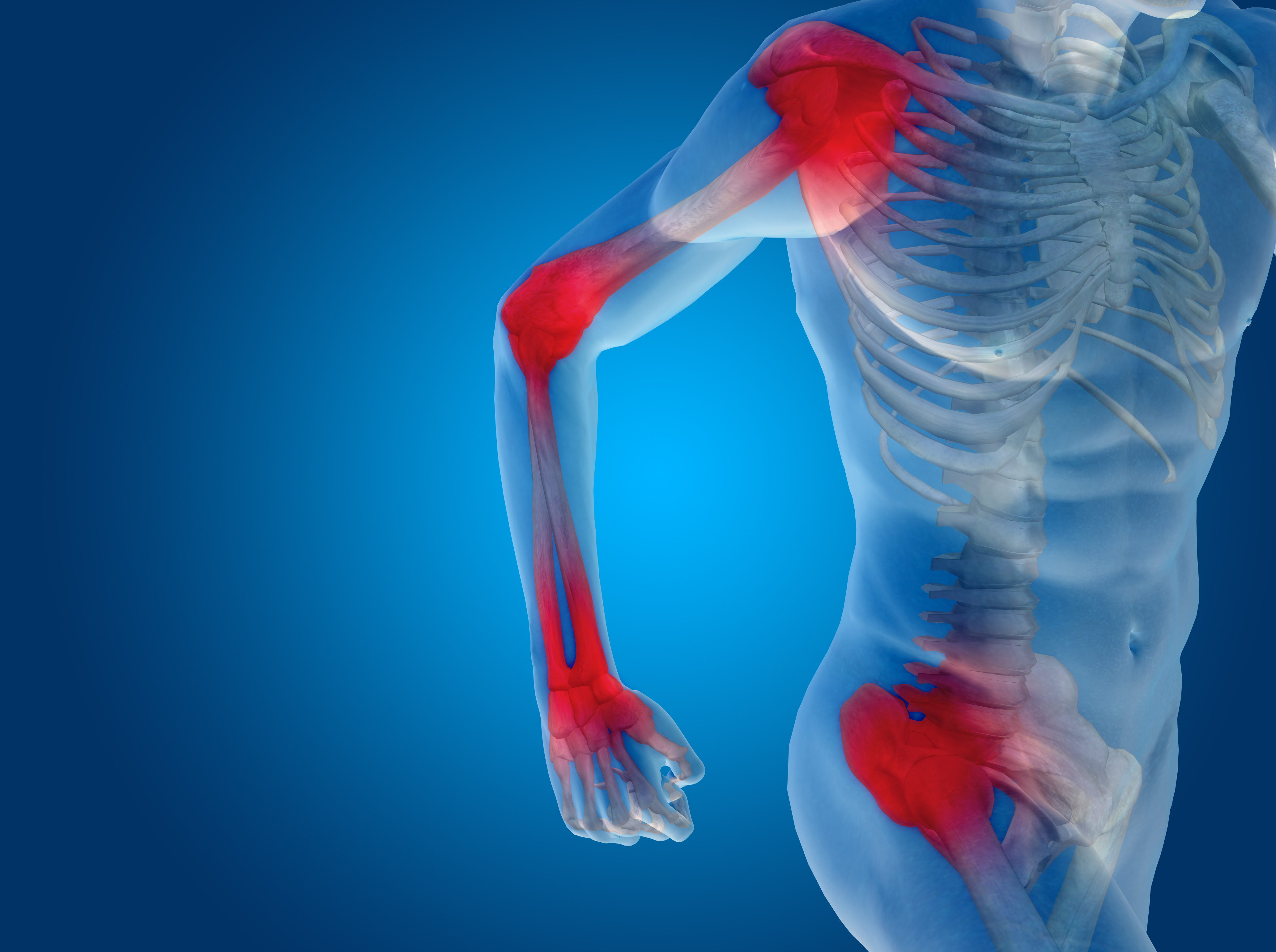
Лечение
Изменить ген и устранить причину заболевания невозможно. Лечение направлено на уменьшение симптомов и предотвращение их ухудшения.
Важно определить причину заболевания и сообщить пациенту полную информацию о болезни. Зная о характере болезни, больной сам планирует свою жизнь так, чтобы болезнь не влияла на неё. Выбирая профессию, молодые люди должны принимать своё заболевание во внимание.
При болях в суставах можно принимать парацетамол и противовоспалительные препараты. При больших поражениях суставов делаются операции по имплонтации суставов.
Перед операцией EDS-пациентам нужно рассказать хирургу о своей болезни, чтобы избежать осложнений при заживлении ран.
В повседневной жизни EDS-пациентам могут помочь разные средства. Избегая опасных ситуаций, можно сохранить суставы целыми. На суставы можно надевать поддерживающие эластичные повязки. Мышцы нужно укреплять. Кожу надо увлажнять кремами. Рекомендуется ношение поддерживающих колготок и гольф для профилактики варикозного расширения вен.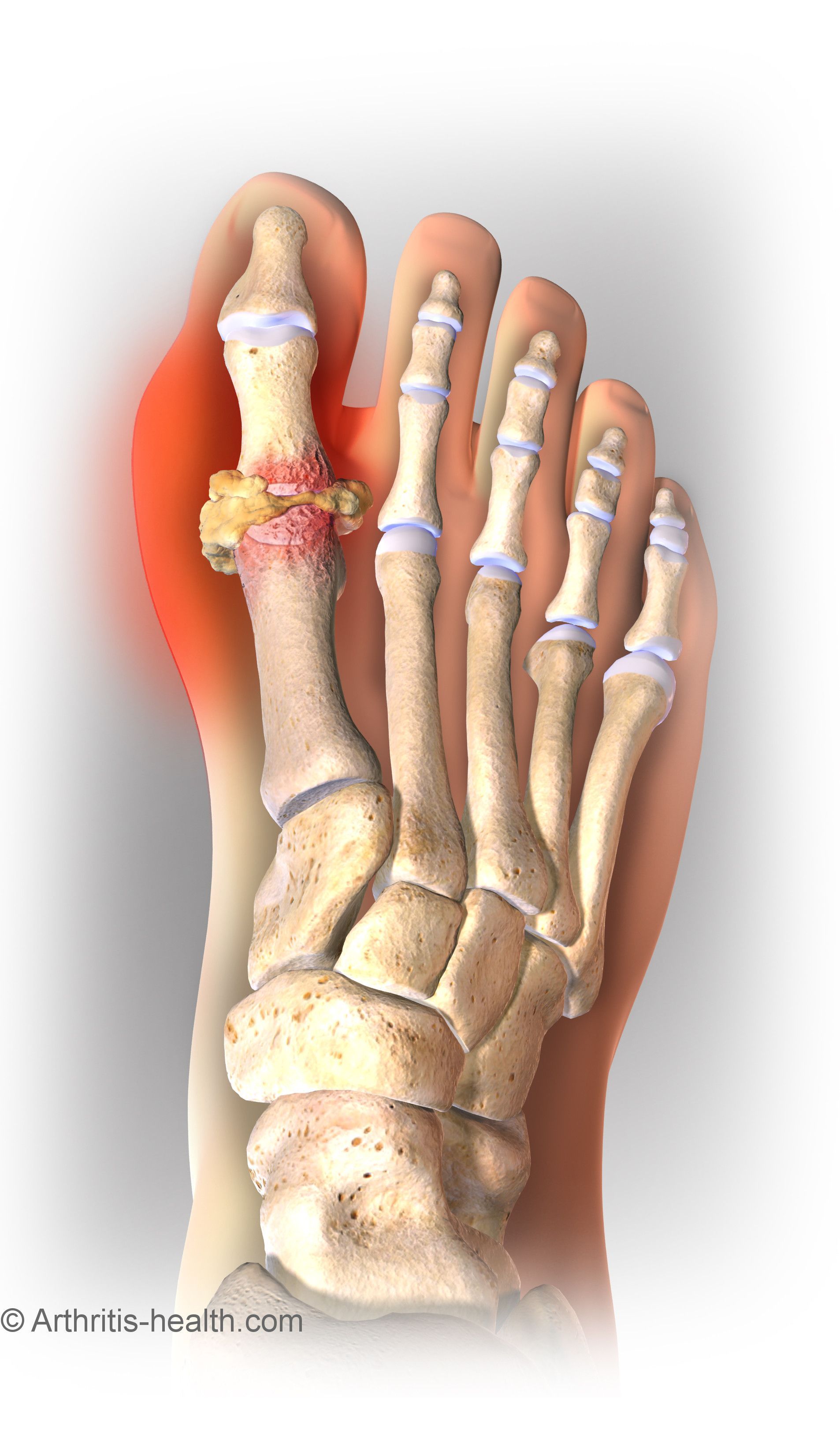 Постоянные посещения зубного врача помогут избежать проблем с зубами.
Постоянные посещения зубного врача помогут избежать проблем с зубами.
Пациенты сами знают, как важно получать информацию о характере заболевания. Спокойная жизнь, отдых и расслабление, а также поддержка близких помогают преодолеть жизненные трудности. Нужно избегать резких движений, использовать тугие повязки для суставов, систематически принимать лекарства, правильно питаться, попробовать Рэйки–лечение, йогу, зонатерапию и лимфомассаж. Стараться делать всё, что можешь и умеешь.
Другие повреждения строения коллагена
Синдром Стиклера является достаточно распространённым заболеванием, которое вызывается нарушением строения коллагена типа II. Заболевание часто проявляется в лёгкой форме. Синдром Стиклера — комплекс наследственных аномалий глаз и суставов. Первые симптомы появляются в детстве: врожденная выраженная близорукость, нередко слепота, в ослепшем глазу развиваются катаракта, вторичная глаукома, хронический увеит, кератопатия, сморщивание глазного яблока. Суставы становятся гиперподвижными, болезненными и предрасположены к переломам. В отдельных случаях отмечается нарушения в строении лица: маленький подбородок, расщепление челюстей.
В отдельных случаях отмечается нарушения в строении лица: маленький подбородок, расщепление челюстей.
Дисплазия соединительной ткани (MED) вызывана нарушением строения коллагена типа IX. Эти нарушения строений суставных хрящей ведут к задержке развития роста и разрушению суставов.
Остеогенезис имперфекта является заболеванием костей, вызванным мутацией коллагена типа I, которое может вызвать смерть зародыша ещё в матке. В лёгкой форме заболевания кости слабые и легко ломаются. Помимо этого могут быть проблемы в соединительной оболочке глаз, проблемы со слухом и глухота.
Другие генетические проблемы волокон протеина
Синдром Вильямса – синдром, возникающий как следствие хромосомной патологии эластина. Эластин и коллаген образуют волокнистый белок, с помощью которого стенки сосудов, лёгкие и другие органы способны растягиваться. Этим заболеванием болеет один ребёнок из 20000. У них появляются проблемы в сердечно-сосудистой системе. Аорта и лёгочная артерия суживаюся уже в детском возрасте, позже появляются проблемы с кровяным давлением. Дети рождаются маленького размера, появляются проблемы кормления, колики. Также появляются изменения строения зубов (большие промежутки между зубами), слабые мышцы, гиперподвижность суставов. У взрослых суставы менее подвижны.
Дети рождаются маленького размера, появляются проблемы кормления, колики. Также появляются изменения строения зубов (большие промежутки между зубами), слабые мышцы, гиперподвижность суставов. У взрослых суставы менее подвижны.
Синдром Марфана вызывается изменением фибриллина типа I. Фибриллин – это волокнистый белок.
В соединительной ткани он образует защитную сетку вокруг эластина. Помимо характерных изменений в органах опорно-двигательного аппарата (удлинённые кости скелета, гиперподвижность суставов), наблюдается патология в органах зрения и сердечно-сосудистой системе.
16. СИНДРОМ ШЕГРИНА
Синдром Шегрина является системным аутоиммунным заболеванием, характеризующимся сухостью слизистой глаз, рта и половых органов, вызванной поражением слёзных, слюнных и половых желез. Чаще всего болеют женщины. Синдромом Шегрина заболевают люди старше 50 лет. О заболевании нет достоверных сведений, но по оценкам специалистов 3-4% взрослых людей страдают синдромом Шегрина.
Причины
Основой механизмов развития болезни считаются аутоиммунные нарушения, при которых имунная система противостоит своим же тканям. Синдром может развиваться самостоятельно (primaarinen) или вместе с другими ревматическими аутоимунными заболеваниями, в частности, суставным ревматизмом (sekundaarinen). Одной из причин заболевания считается изменение половых гормонов, потому что большей частью заболевших являются женщины.
Синдром может развиваться самостоятельно (primaarinen) или вместе с другими ревматическими аутоимунными заболеваниями, в частности, суставным ревматизмом (sekundaarinen). Одной из причин заболевания считается изменение половых гормонов, потому что большей частью заболевших являются женщины.
Симптомы
При синдроме Шегрина появляется сухость слизистых оболочек. Первыми признаками заболевания является раздражение и сухость в глазах. Появляется сухость во рту и трудности проглатывания пищи, возникает необходимость запивания еды. Садится голос. Из-за уменьшения слюноотделения, на зубах образуется кариес и воспаляются дёсны. Может возникнуть воспаление слюнных желёз. Сухость кожи вызывает зуд. Появляется сухость в носу и сухой кашель. У женщин появляется сухость слизистых половых органов. Нарушения работы желёз желудка и кишечника вызывает нарушения всасывания железа и витамина B12.
При синдроме Шегрина появляется усталость, боли в суставах напоминают фибромиалгию, появляются раздражения на коже и лихорадка. Возможны заболевания почек, отёк лимфатических желёз и нарушения со стороны нервной системы.
Возможны заболевания почек, отёк лимфатических желёз и нарушения со стороны нервной системы.
При синдроме Шегрина возрастает риск заболевания раком лимфатических желёз (лимфома). При сильном отёке лимфатических и слюнных желёз возникает необходимость в их обследовании.
Диагностика
Синдром Шегрина определяется по типичной для этого заболевания сухости слизистых оболочек. Слёзоотделение измеряется тестом Ширмера, при котором рассматривается скорость намокания впитывающей бумажки за нижним веком. Выделение слюнной жидкости измеряется сбором слюны. Микроскопическое исследование губ указывает на наличие воспалительного процесса. Показатели воспаления в крови повышены. Почти у всех пациентов в крови присутствует ревматический фактор синдрома Шегрина и антитела.
У пожилых людей сухость слизистых оболочек является возрастным показателем и не является симптомом болезни Шегрина.
Лечение
Если во вторичный синдром Шегрина входит ревматизм суставов или другое заболевание ревматизма, то оно лечится обычным способом. Нарушение работы желёз при синдроме Шегрина неизлечимо, но увлажнением можно облегчить сухость слизистых оболочек.
Нарушение работы желёз при синдроме Шегрина неизлечимо, но увлажнением можно облегчить сухость слизистых оболочек.
Увлажняющие капли для глаз и защитные очки предотвращают сухость глаз. Воздух в помещении не должен быть очень сухим. Увлажняющие капли закапывают регулярно через равные промежутки времени. Употребление жевательной резинки с ксилитолом, а также лекарственные препараты как пилокарпин и бромгексидин, увеличивают выделение слюны. Нужно следить за состоянием зубов. Грибковые инфекции рта и половых органов необходимо лечить противогрибковыми лекарствами. Женские половые органы обрабатываются специальными увлажняющими средствами.
Первичный синдром Шегрина лечится малыми дозами кортизона. В трудных случаях назначают метотрексат и другие новые ревматические лекарства.
Профилактика
Синдром Шегрина не лечится. Лечение замедляет развитие болезни, но с заболеванием нужно научиться жить. Инвалидность, вызванная болезнью, появляется редко. На профилактику больше влияет характер протекания первичного заболевания или ревматизма, чем сухость слизистых оболочек.
17. СЕРОНЕГАТИВНЫЙ СПОНДИЛОАРТРИТ
Спондилоартрит определяет группу заболеваний, точный диагноз не всегда можно определить. Речь идёт о серонегативном ревматизме позвоночника, при спондилоартрите в крови отсутствует ревматический фактор, но существует тенденция вызывать воспаления в суставах позвоночника.
К спондилоартритам относят:
ревматизм позвоночника (Spondylarthritis ancylopoetica, болезнь Бехтерева)
реактивное воспаление суставов и болезнь Рейтера
язвенное воспаление толстого кишечника и болезнь Кронина
часть детского ревматизма
суставной псориаз и воспаление позвонков
Все эти заболевания могут вызывать воспаления в суставах конечностей и позвоночника. Особенностью этих заболеваний является воспаление промежуточного сустава между крестцовой и подвздошной костью (сакроилит). При обследовании у больных обнаруживается наследственный антиген HLA-B27. Обычно эти заболевания развиваются в молодом возрасте, появляются воспаления глаз (ирит), сердца и стенок аорты.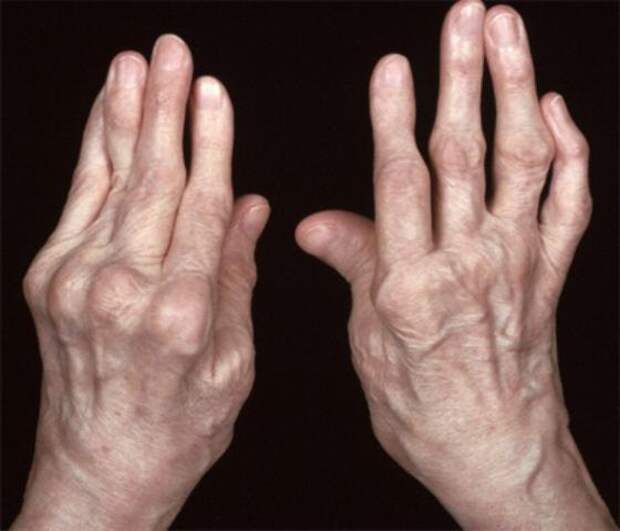 Одновременно все симптомы проявляются редко. В начале заболевания воспаления суставов приносят проблемы и боли, но в дальнейшем они могут исчезнуть даже без лечения.
Одновременно все симптомы проявляются редко. В начале заболевания воспаления суставов приносят проблемы и боли, но в дальнейшем они могут исчезнуть даже без лечения.
Спондилоартрит проявляется как и другие ревматические заболевания. Возможно причиной является перенесённая кишечная или венерическая инфекция, как и при реактивном воспалении суставов. Большое значение имеет наследственный фактор.
Финны живут в холодном климате и наличие у них антигена HLA-B27 достаточно распространено. У 15% финнов присутствует антиген HLA-B27, тогда как у жителей центральной Европы всего у 8%, у японцев 1% и у индейцев Южной-Америки ещё меньше. У людей, в организме которых обнаружен антиген HLA-B27, риск заболеть спондилоартритом в сто раз выше, чем у других.
Спондилоартрит является длительным заболеванием, но он редко приводит к инвалидности. В лёгких формах заболевания пациент обходится небольшими дозами лекарственных препаратов. В трудных случаях назначаются биологические ревматические препараты.
18. СИСТЕМНЫЙ LUPUS ERYTEMATOSUS (SLE)
Системный lupus erytematosus (SLE) – это системное аутоимунное заболевание соединительной ткани. Организм вырабатывает антитела, которые вместо того чтобы защищать, наоборот нападают на соединительные ткани организма. Признаки заболевания проявляются в различных частях организма. В Финляндии насчитывается около 2000 заболевших SLE, 90% из которых женщины. Половина из них в возрасте до 30 лет. У пожилых людей заболевание протекает в лёгкой форме.
Причины
Причины заболевания неизвестны. У женщин в зрелом половом возрасте на заболевание влияют половые гормоны. Наследственность тоже влияет на заболевание. Некоторые лекарства (гидралазин, прокаинамид), химикаты и ультрафиолет увеличивают риск заболевания SLE.
Симптомы
Общими симптомами SLE- заболевания являются усталость, потеря веса и повышенная температура. На открытых частях тела появляются кожные высыпания, вызванные воздействием солнечных лучей. На лице вокруг носа появляется красная сыпь в форме бабочки. Боли и воспаление суставов, выпадение волос, язвы во рту, заболевания почек, воспаление оболочек лёгких и сердца, а также неврологические заболевания. Боли или ревматические воспаления в суставах проявляются почти у всех пациентов, кожные высыпания – у достаточно большой части заболевших, а заболевания почек – почти у половины. Суставы не разрушаются, но могут деформироваться. Симптомы заболевания у разных людей проявляются по- разному. Чаще заболевание протекает в лёгкой форме и не влияет на образ жизни заболевшего. Выявить форму заболевания достаточно сложно.
Боли и воспаление суставов, выпадение волос, язвы во рту, заболевания почек, воспаление оболочек лёгких и сердца, а также неврологические заболевания. Боли или ревматические воспаления в суставах проявляются почти у всех пациентов, кожные высыпания – у достаточно большой части заболевших, а заболевания почек – почти у половины. Суставы не разрушаются, но могут деформироваться. Симптомы заболевания у разных людей проявляются по- разному. Чаще заболевание протекает в лёгкой форме и не влияет на образ жизни заболевшего. Выявить форму заболевания достаточно сложно.
Диагностика
Диагноз заболевания ставится на основании симптомов и лабораторных исследований. Существует 11 критериев заболевания. Если в заболевании проявились 4 или более критериев, то диагноз системный lupus erytematosus поставлен верно. Подсчёт критериев имеет больше теоретическое значение. В анализе крови повышаются показатели воспаления, но как и при других заболеваниях ревматизма ЦРБ не повышен. Почти у всех пациентов в крови присутствуют антитела. По количеству и качеству антител можно оценить стадию болезни и результат лечения. Лейкоциты и тромбоциты могут быть понижены. Возможна анемия.
По количеству и качеству антител можно оценить стадию болезни и результат лечения. Лейкоциты и тромбоциты могут быть понижены. Возможна анемия.
Лечение
При лёгких формах SLE- заболевания лечение не требуется. Заболевший сам заботится о себе, избегая солнечных лучей и пользуясь защитными кремами. Достаточно обойтись слабыми лекарственными препаратами, например, малыми дозами кортизона и гидроксиклорокина. В трудных случаях пациенту назначаются большие дозы кортизона.
Беременность может вызвать проблемы. О наблюдении и лечении SLE- заболевания во время беременности рекомендуется консультация врача–ревматолога. Инфекции также могут вызвать осложнения. Причину повышения температуры нужно обязательно выяснить, чтобы знать, чем она вызвана – инфекцией или обострением SLE-заболевания. Лечение направлено на поражённый орган. Почти всегда напоминает лечение остеопороза.
Профилактика
Профилактика системного lupus erytematosus постоянно развивается. Болезнь опасна для людей с серьёзными заболеваниями почек, лёгких или центральной-нервной системы. С возрастом болезнь затихает. SLE- заболевание, вызванное лекарственными препаратами, проходит при их отмене.
Болезнь опасна для людей с серьёзными заболеваниями почек, лёгких или центральной-нервной системы. С возрастом болезнь затихает. SLE- заболевание, вызванное лекарственными препаратами, проходит при их отмене.
SLE- критерии:
1. Красная сыпь в форме бабочки на носу и щеках
2. Шелушащиеся покраснения на коже
3. Покраснения кожи под воздействием солнечных лучей
4. Язвы во рту
5. Воспаление суставов
6. Воспаление оболочек лёгких и сердца
7. Заболевания почек
8. Неврологическте симптомы (судороги или психозы)
9. Изменения крови (анемия, уменьшения лейкоцитов или тромбоцитов)
10. Иммунные изменения крови (DNA, ошибочно позитивный кардиолипини-тест)
11. Антитела
19. СИСТЕМНЫЙ СКЛЕРОЗ (СИСТЕМНАЯ СКЛЕРОДЕРМИЯ)
Системный склероз это ревматическое заболевание соединительных тканей. Одна из форм заболевания – склеродермия (склеро – твёрдый, дерма – кожа). При этом заболевании грубеет кожа. Также соединительная ткань внутренних органов рубцуется, но этот признак встречается редко. В Финляндии ежегодно заболевает 20-50 человек, из них большая часть женщины. Дети болеют редко.
Одна из форм заболевания – склеродермия (склеро – твёрдый, дерма – кожа). При этом заболевании грубеет кожа. Также соединительная ткань внутренних органов рубцуется, но этот признак встречается редко. В Финляндии ежегодно заболевает 20-50 человек, из них большая часть женщины. Дети болеют редко.
Причины
Причины заболевания системным склерозом неизвестны, но заболевание могут вызывать многие химикаты. Например, в 1981 году в Испании прошла волна этого заболевания, вызванная некачественным растительным маслом. Некачественный триптофан, продаваемый как натуральный продукт, вызвал вторую эпидемию в конце того же десятилетия. Также угольная и кварцевая пыль, винилхлорид, триклоритилен и другие химикаты могут вызывать заболевание. Одной из подозреваемых причин являются силиконовые имплонтанты. У большинства больных причины заболевания неизвестны.
Симптомы
Заболевание начинается с нарушения кровообращения пальцев рук и ног. Появляется симптом Рейно, когда сосуды сокращаются так сильно, что пальцы становятся белыми при прохладной температуре окружающей среды. На пальцах рук появляются кожные изменения. Кожа пальцев набухает и уплотняется. Кожные морщины и складки пропадают. С годами кожа становится тонкой и натянутой, иногда в коже откладывается кальций. Симптомы могут распространяться и по всему телу, кожа уплотняется и деформируется. Мышцы лица становятся неподвижными, рот сокращается. Видны расширенные подкожные сосуды.
На пальцах рук появляются кожные изменения. Кожа пальцев набухает и уплотняется. Кожные морщины и складки пропадают. С годами кожа становится тонкой и натянутой, иногда в коже откладывается кальций. Симптомы могут распространяться и по всему телу, кожа уплотняется и деформируется. Мышцы лица становятся неподвижными, рот сокращается. Видны расширенные подкожные сосуды.
Склеродермия может поражать не только кожу, но и внутренние органы. При поражении пищевода появляются проблемы при глотании. При поражении лёгких, почек и кишечника появляются серьёзные проблемы со здоровьем. К этим заболеваниям относятся и такие необычные формы заболевания, как эозинофильный фаскит. Когда воспаление проходит, кожа рубцуется и напоминает апельсиновую кожуру.
Распространённой формой системного склероза является CREST (от calcinosis – закальцевание кожи), симптом Рейно, эсофагус (рубцевание пищевода), склеродактилия и телеагниэктазия, то есть расширение подкожных сосудов.
Диагностика
Диагноз ставится на основании картины заболевания. В крови пациента обнаруживаюся показатели ревматизма и антитела. При CREST обнаруживаются антитела, свойственные этому заболеванию.
В крови пациента обнаруживаюся показатели ревматизма и антитела. При CREST обнаруживаются антитела, свойственные этому заболеванию.
Лечение
Лечение системного склероза трудное, потому что нет достаточно действенного лекарства. Пациенту надо защищать кожу от холода. Необходимо бросить курить. Назначаются сосудорасширяющие препараты (нифедипин). Для предотвращения сухости кожи используют увлажняющие крема. Для сохранения подвижности пальцев необходимо делать гимнастику для рук.
Ревматические лекарственные препараты тестируются, но их действие остаётся незначительным. Широко используются пенисилламин и циклоспорин. При лечении внутренних органов назначаются симптоматические лекарственные препараты.
Профилактика
Важным значением в профилактике системного склероза является ограничение заболевания на кожной стадии, когда другие органы ещё не поражены. Со временем кожа смягчается и заболевание переходит в лёгкую форму. Но поражение лёгких и почек остаётся серьёзным заболеванием.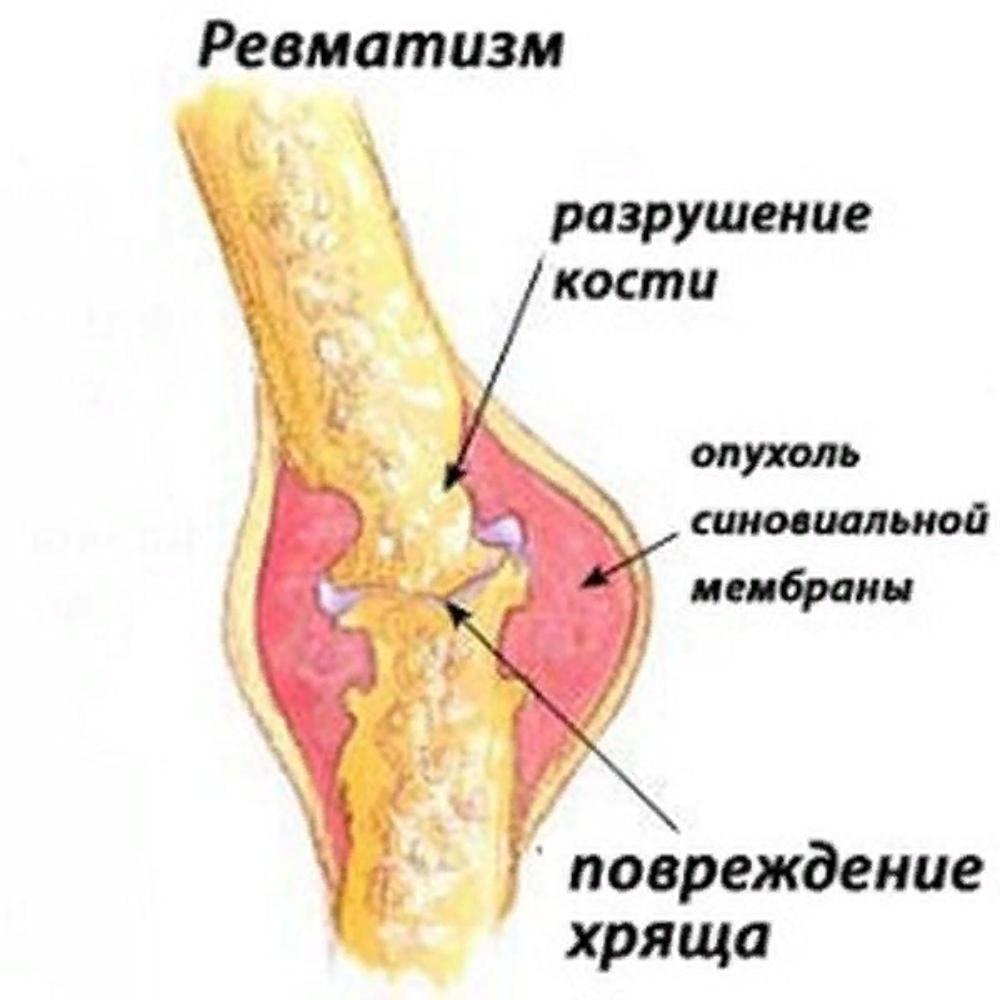
20. ВАСКУЛИТ
Васкулит это воспаление стенок сосудов. Последствия васкулита зависят от количества поражённых сосудов и мест воспалений. В трудных случаях васкулит вызвает затруднения кровообращения. Это приводит к кровотечениям или омертвению тканей.
Васкулит классифицируется на основании размера поражённых сосудов. Васкулит поражает височную артерию, кожный васкулит малые кровеносные сосуды. При темпоральном артериите в стенке височной артерии под микроскопом видны большие и многоядерные клетки, из-за которых заболевание получило второе название – гигантоклеточный артериит.
Часто васкулиты проявляются редкими заболеваниями, как нодозный полиартериит. А также пурпура Шенлейна-Геноха, синдром Чарга-Штраусс, болезнь Кавасаки, гранулематоз Вегенера и артериит Такаяси.
Причины
Причинами заболевания могут быть инфекции, повреждения тканей, инородные вещества, которые вызывают иммунные реакции в организме. Механизм появления васкулита не определён. Наследственность тоже имеет значение. Васкулит может быть как самостоятельным заболеванием, так и относиться к группе ревматизмов, таких как суставной ревматизм или SLE-заболевание.
Васкулит может быть как самостоятельным заболеванием, так и относиться к группе ревматизмов, таких как суставной ревматизм или SLE-заболевание.
Симптомы
Васкулиту свойственны повышение температуры тела и потеря веса. Из-за заболеваний сосудов появляются кожные высыпания различного типа. Типичными симптомами заболевания являются мышечные и суставные боли, нарушения работы переферической нервной системы, носовые кровотечения, кашель с кровью, кровь в моче и боли в животе.
Особенности
У половины пациентов с диагнозом васкулит и темпоральный артериит проявляются симптомы полимиалгии. Симптомами артериита являются головные боли в височной области и боль в скулах при жевании. При заболевании возможен риск закупорки глазной артерии и потеря зрения, поэтому лечение необходимо начать как можно быстрее. В основном заболевают пожилые люди.
Болезнь Такаяси поражает аорту и исходящие из неё кровеносные сосуды. Основным симптомом заболевания является нарушение кровообращения. Поставить диагноз трудно. В основном заболевают молодые женщины.
Поставить диагноз трудно. В основном заболевают молодые женщины.
Нодозный полиартериит является редким заболеванием, при котором на стенках артерий образуются воспалительные бляшки. Проявляется у молодых людей. Встречаются серьёзные изменения внутренних органов, диагноз выясняется в процессе операции.
Начальными симптомами гранулематоза Вегенера являются нарушения в верхних дыхательных путях, воспаление пазух носа, заложенность носа и носовые кровотечения. Также могут быть воспаления среднего уха и глухота, ослабление зрения. К сложным формам относятся поражения почек и лёгких. Некоторые формы заболевания протекают достаточно лёгко. В крови присутствуют ANCA-антитела.
При вторичном васкулите в сочетании с другими аутоимунными заболеваниями, симптомы начинаются с поражения мелких кожных сосудов. На коже голеней или рук образуются раны и некрозы.
Диагностика
Постановка диагноза осуществляется на основании симптомов заболевания и биопсии кожи. Рентген кровеносных сосудов (ангиография) выявляет васкулит. Также постановка диагноза опирается на лабораторные исследования. ЦРБ повышено.
Также постановка диагноза опирается на лабораторные исследования. ЦРБ повышено.
Лечение
Лечение направлено на устранение причины возникновения васкулита. Сначала снимается воспаление кровеносных сосудов лекарственными препаратами. После его прекращения основное заболевание лечится эффективнее. Назначается кортизон. Часто вместе с ним применяют цитостатические средства. В критических ситуациях назначают большие дозы кортизона. Хорошие результаты дают биологические лекарственные препараты.
Профилактика
Прогноз васкулита улучшается с развитием методов лечения. У большой части пациентов симптомы улучшаются. Хотя иногда болезнь может перейти в тяжёлую форму. Обширные поражения внутренних органов дают плохой прогноз заболевания и срочную госпитализацию.
© 2016 Lappeenrannan reumayhdistys ry.
Ревматизм / Заболевания / Клиника ЭКСПЕРТ
Ревматизм – системное инфекционно-аллергическое заболевание, при котором происходит поражение соединительной ткани, главным образом сердечно-сосудистой системы и суставов, а также внутренних органов и центральной нервной системы.
Ранее считалось, что чаще всего страдают заболеванием имеющие предрасположенность молодые люди в возрасте 7–15 лет (это возраст первой атаки ревматизма), в настоящее время ревматизм «повзрослел». У девочек ревматизм встречается в 2,5 раза чаще, чем у мальчиков.
Причины
Исследования ученых, проведенные в последние годы, доказали принадлежность этого заболевания к особой аллергической реакции на попадание в организм одного из стрептококков (группы «А»). Повреждение своей соединительной ткани – это аутоиммунная реакция организма на проникновение в него стрептококков. По данным, полученным в ходе исследований, признаки ревматизма появились в течение первого месяца у 2,5% пациентов, которые переболели стрептококковой инфекцией.
Поэтому наличие в анамнезе таких заболеваний, как отиты, ангины, скарлатины, рожистое воспаление, послеродовая лихорадка требует пристального наблюдения за последующим состоянием здоровья. Однако болезнь получает развитие только в том случае, если имеется определенная патология иммунной системы. Статистические данные говорят о 0,3-3% пациентов, у которых была диагностирована острая стрептококковая инфекция, и развилось данное заболевание.
Статистические данные говорят о 0,3-3% пациентов, у которых была диагностирована острая стрептококковая инфекция, и развилось данное заболевание.
К неблагоприятным факторам, повышающим риск развития ревматизма, относят:
- острую стрептококковую инфекцию в анамнезе
- переохлаждение
- переутомление
- неполноценное питание
- неблагоприятная наследственность (неполноценность клонов иммунокомпетентных клеток)
- принадлежность к женскому полу
- частые инфекции носоглотки
Симптомы
Проявление очень разнообразно и во многом определяется локализацией процесса. Может быть и скрытое латентное течение.
В 100% случаев при ревматизме поражается сердце, развивается так называемый ревмокардит, что проявляется:
- выраженной одышкой
- учащенным сердцебиением, перебоями
- болями в сердце
- отеками
- выявляется расширение границ сердца при обследовании, шум в сердце при прослушивании.
Также при ревматизме поражаются суставы – характерно острое начало, поражение преимущественно симметричных крупных суставов, быстрое распространение с одного сустава на другой («летучесть»), болевой синдром различной степени выраженности, вплоть до резких болей в суставах с ограничением их подвижности, припухлостью параартикулярных тканей, красноты. Также типичен быстрый ответ на адекватную терапию с уменьшением симптоматики.
Также типичен быстрый ответ на адекватную терапию с уменьшением симптоматики.
При поражении центральной нервной системы могут появиться следующие проявления болезни: движения различных мышц непроизвольного характера (мышц лица, верхних и нижних конечностей, шеи и туловища). Это проявляется гримасами, ужимками, театральными движениями, резкими изменениями почерка, невнятной речью.
Также возможно:
- повышение температуры тела (в некоторых случаях до 40 градусов)
- приступы сильного озноба
- ярко выраженная потливость
- общий упадок сил
Первая ревматическая атака может остаться незамеченной. Спустя месяцы или даже годы длительная ремиссия может внезапно закончиться. Наступают повторные приступы со схожими проявлениями, которые часто приводят к тяжелым деформациям суставов и порокам сердца.
Виды ревматизма
Существует четыре формы болезни:
- кардиоваскулярная
- полиартритическая
- нодозная
- церебральная
Каждая форма заболевания имеет свои отличительные признаки, по которым только врач кардиолог способен оценить ситуацию и назначить грамотное лечение.
Диагностика
- клинический анализ крови
- биохимический анализ крови (исследование С-реактивного белка, фибриногена, белковых фракций крови)
- серологические исследования (антистрептолизин О, антистрептогиалуронидаза, антистрептокиназа)
- ЭКГ, эхокардиография (УЗИ сердца).
Диагностика ревматизма, особенно при латентном течении, очень трудна и под силу только опытному специалисту.
Лечение
В лечении используются антибиотики, которые воздействуют на стрептококковую инфекцию, стероидные гормоны, антигистаминные, противовоспалительные препараты. Длительность терапии определяет лечащий доктор.
Прогноз
Прогноз при этом заболевании составляется с учетом характера болезни и степени поражения миокарда.
Частота наблюдения врачом кардиологом зависит от:
- фазы течения болезни
- частоты приступов
- тяжести приступов
- присоединившегося септического состояния
- недостаточности кровообращения.

Неблагоприятный прогноз наблюдается у больных молодого возраста с присоединенным септическим процессом, когда возможен летальный исход. Смертельные случаи наблюдаются у больных вследствие острого нарушения коронарного кровообращения.
Не стоит рисковать своим здоровьем! Своевременное обращение к квалифицированному врачу и принятие экстренных мер, а также грамотная организация режима в активной фазе заболевания, способны предотвратить развитие необратимых поражений сердца и улучшить прогноз.
Профилактика и рекомендации
Единственной возможностью избежать заболевания является профилактика ревматизма, которая заключается в предупреждении начальной стрептококковой инфекции. В случае стрептококковой инфекции необходимо грамотное и полноценное лечение вплоть до госпитализации. При своевременном обращении к квалифицированному врачу кардиологу, вероятность дальнейшего развития заболевания сведена к нулю.
Пройти диагностику и лечение ревматизма в Москве
Ревматизм — воспалительное заболевание соединительной ткани, которая присутствует во всех органах.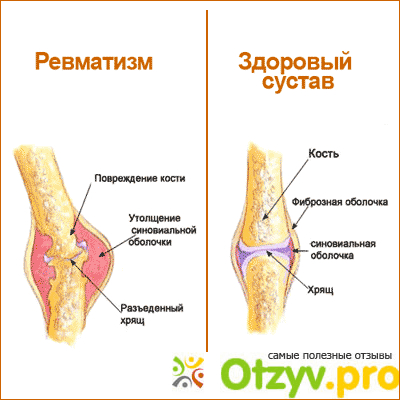 Таким образом, ревматизм может затронуть сердце, почки, мозг, но чаще всего мы упоминаем ревматизм в связи с заболеваниями суставов (ревматический артрит).
Таким образом, ревматизм может затронуть сердце, почки, мозг, но чаще всего мы упоминаем ревматизм в связи с заболеваниями суставов (ревматический артрит).
Долгое время ревматизм считался заболеванием пожилых людей, однако важно помнить, что ревматизмом могут страдать и дети, особенно если у них есть наследственная предрасположенность к этому заболеванию.
Специалисты отделения ревматологии Клинического госпиталя на Яузе имеют большой опыт в области диагностики и лечения ревматизма, при необходимости они всегда привлекают к лечению других специалистов клиники.
Ревматизм суставов — это заболевание, которое, как правило, развивается быстро в результате перенесенной инфекции (обычно после фарингита или ангины).
Основными проявлениями ревматизма являются следующие:
- боль в суставе
- болезненные ощущения могут быть такими сильными, что пациент не может даже прикоснуться к нему
- опухоль, повышение температуры, покраснение кожи в районе пораженного сустава
- повышенная температура тела
- утомляемость, слабость, головная боль
Примерно в 80% случаев у пациентов наблюдаются признаки поражения сердца. В редких случаях на теле больных появляется аннулярная сыпь, которая исчезает при надавливании.
В редких случаях на теле больных появляется аннулярная сыпь, которая исчезает при надавливании.
Ревматизм суставов, как правило, начитается остро, но его симптомы могут и быстро исчезать. Обычно в процесс воспаления вовлекаются крупные и средние суставы: коленные, голеностопные, локтевые, причем поражение происходит симметрично. Однако заболевание нередко принимает хронический характер и обостряется несколько раз в год. Именно поэтому ревматизм необходимо обязательно лечить.
Причины и патогенез ревматизма
Основной причиной ревматизма является стрептококковая инфекция, которая поражает соединительную ткань организма. Ревматизм можно рассматривать как своего рода аллергическую реакцию организма на воздействие одного из видов стрептококков. Если инфекция попадает в организм повторно, то у пациента, как правило, опять возникает ревматическое воспаление: иммунитет к возбудителям не вырабатывается.
Состояние пациента, у которого начался ревматизм, усугубляется тем, что эта болезнь имеет «летучий» характер: быстро распространяется на другие суставы. В некоторых случаях реакция может распространяется на все суставы организма.
В некоторых случаях реакция может распространяется на все суставы организма.
Способствуют развитию ревматизма следующие факторы:
- нагрузка на суставы
- травмы суставов
- переохлаждение
- наследственная предрасположенность
- нарушения питания
Как отмечают специалисты, ревматизмом чаще страдают женщины.
Диагностика и лечение ревматизма в Клиническом госпитале на Яузе
В рамках диагностики ревматизма пациенту назначают общий и биохимический анализ крови, бактериологический анализ (мазки из зева), ЭКГ. Также пациенту может быть сделано ЭхоКГ.
Лечение ревматизма в тяжелых случаях проводится в условиях стационара. Если симптомы выражены умеренно, то терапию можно осуществлять в домашних условиях. В острый период заболевания пациенту необходимо соблюдать постельный режим.
Для лечения ревматизма применяются противовоспалительные препараты, гормональные средства, антибиотики (при наличии очага активного воспаления в организме). Также пациентам могут быть даны рекомендации по питанию: в частности, при ревматизме необходимо сократить количество потребляемой соли и повысить потребление белка.
Также пациентам могут быть даны рекомендации по питанию: в частности, при ревматизме необходимо сократить количество потребляемой соли и повысить потребление белка.
Под наблюдением специалистов можно осуществлять физиотерапию или делать лечебную физкультуру.
Больным, перенесшим ревматизм, необходимо регулярно проходить профилактические осмотры у ревматолога, а также лора и кардиолога.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Работаем без выходных
Обслуживание на двух языках: русский, английский.
Оставьте свой номер телефона, и мы обязательно перезвоним вам.
Ревматизм — причины, симптомы и лечение — Медкомпас
Ревматизм (острая ревматическая лихорадка) – это системное воспалительное заболевания соединительной ткани, поражающее преимущественно суставы и сердечно-сосудистую систему.
Симптомы болезни
Все симптомы ревматизма можно разделить на пять групп в зависимости от того, какая система органов поражена сильнее всего. Все эти симптомы не обязательно проявляются у одного человека, – как правило, наблюдается комбинация двух или трех групп.
Все эти симптомы не обязательно проявляются у одного человека, – как правило, наблюдается комбинация двух или трех групп.
Полиартрит – множественное поражение суставов. Поражение суставов при ревматизме имеет три специфические особенности:
- Поражение крупных и средних суставов
- Практически не наблюдается стойкой, необратимой деформации сустава
- Поражение носит «летучий» характер, то есть поражение сустава очень быстро появляется, и столь же быстро исчезает, «перекидываясь» на другой сустав (абсолютно на любой!).
Сустав, пораженный ревматизмом, не изменяет свою форму. Он может несколько увечиться в размере за счет припухлости. Как правило, это сопровождается интенсивной болью и затруднением движений в воспаленном суставе.
Поражение сердца, проявляющееся в большей части случаев увеличением его размеров, появлением сердечных шумов, аритмий и изменений на ЭКГ. Впоследствии может развиться сердечная недостаточность, особенно при поражении митрального клапана.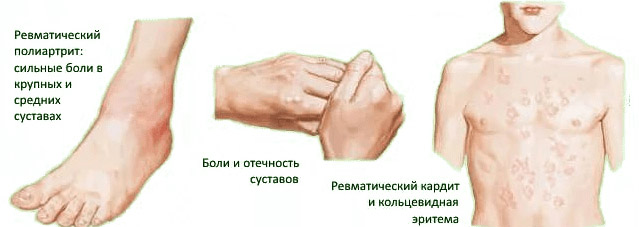
Хорея – поражение центральной нервной системы. Это так называемая «малая хорея», при которой наблюдаются избыточные движения, нарушения координации, речи и психики. Нередко также можно встретить выраженную мышечную слабость.
Подкожные узелки, появляющиеся на конечностях. Они не причиняют больному дискомфорт, и могут исчезать сами по себе.
Кольцевидная эритема – участок покраснения на коже с четкими ровными краями в виде двух окружностей. Такие эритемы очень характерны для многих ревматических заболеваний.
Причины болезни
Причина возникновения ревматизма – перенесенная ранее стрептококковая инфекция. Это может быть ангина, отит, или любое другое подобное заболевание. В совокупности с патологиями иммунной системы, это приводит к развитию аутоиммунных механизмов.
Наиболее высок риск заболеваемости ревматизмом у детей в возрасте от 7 до 14 лет, особенно если в семье уже были случаи ревматизма.
Диагностика
Существует огромный спектр диагностических мероприятий, которые могут дать значимую информацию в процессе постановки диагноза ревматизма. Это и функциональные методы, лабораторные анализы, и инструментальные исследования.
Это и функциональные методы, лабораторные анализы, и инструментальные исследования.
Необходимость задействовать такое количество методик диктуется как сложностью диагностики заболевания, так и проблемой дифференциального диагноза: множество ревматических заболеваний имеют сходную с ревматизмом симптоматику.
Для того, чтобы установить диагноз острой ревматической лихорадки и подтвердить его, используются такие методы исследования:
- Гониометрия – метод оценки подвижности сустава. Поскольку острый ревматизм снижает объем движений в пораженных суставах, гониометрия позволяет выявить это нарушение и определить его тяжесть. Впоследствии это используется для выбора лечения
- Оценка выраженности воспалительного процесса в организме: исследование крови для определения количества лейкоцитов, СОЭ, уровня С-реактивного белка и других маркеров воспалительного ответа
- Исследование состояния иммунной системы: уровня иммуноглобулинов, ревматоидного фактора, специфических для ревматизма антител, проведение кожных тестов
- Микроскопия синовиальной жидкости, взятой из пораженных суставов.
 Оцениваются прозрачность, цвет, вязкость, количество лейкоцитов и глюкозы
Оцениваются прозрачность, цвет, вязкость, количество лейкоцитов и глюкозы - Проведение МРТ
- УЗИ суставов
- Термография – исследование, основанное на «тепловидении». Участки тела, пораженные воспалительным процессов, при термографии выглядят иначе, чем здоровые ткани
- Радиоизотопная сцинтиграфия – метод диагностики при помощи меченных радиоактивных элементов, которые накапливаются в воспалительных очагах
- Артроскопия – редко применяемая методика исследования суставов. Это прямой осмотр сустава изнутри, который требует введение зонда в полость сустава. В связи с травматичностью процедуры, ее используют в исключительных случаях
- Биопсия синовиальной оболочки. Участок ткани, взяты для биопсии, исследуют под микроскопом, чтобы определить степень воспалительных изменений в ней.
Осложнения
Осложнения ревматизма зависят от того, какая система органов более всего подвержена изменениям. Необратимые поражения клапанов сердца с развитием сердечной недостаточности, возникновение гломерулонефрита с недостаточностью почек, или патологии нервной системы встречаются при ревматизме одинаково часто.
Лечение болезни
Медикаментозное лечение ревматизма включает применение антибиотиков, нестероидных противовоспалительных средств и глюкокортикоидов.
К хирургическому лечению прибегают крайне редко.
Важную роль в лечении ревматизма занимает физиотерапия. В острой фазе болезни не рекомендуется применять ничего, кроме ультрафиолетового облучения. В фазе ремиссии свою эффективность доказали электрофорез, УВЧ и парафиновые аппликации.
Палиндромный ревматизм | Причины, симптомы, лечение
Зои Ли поставили диагноз «палиндромный ревматизм» пять лет назад, но путь к постановке диагноза был нелегким.
«Это началось с мучительной боли и отека в лодыжках и запястьях, но каждый раз, когда мне удавалось попасть на прием к врачу, они уходили. Я думаю, что это была одна из тех вещей, где для них это была серая зона.
«Я сам провел небольшое исследование артрита, и мне все время говорили, что я слишком молод.Это продолжалось, продолжалось и продолжалось, пока однажды утром у меня не появилась такая опухшая рука, что казалось, будто меня укусил паук.
«Врач общей практики только взглянул на меня и сказал:« Тебе нужно пойти и сдать кровь, я думаю, нам придется направить тебя в ревматологию ».
«Когда я вернулся после четырех недель приема напроксена и гидроксихлорохина, я почувствовал лучшее, что когда-либо чувствовал, и подумал, что, возможно, он меня выпишет. Но он усадил меня и сказал, что у меня палиндромный ревматизм.
«Я помню то, что они говорили мне об анализах крови, рентгеновских снимках и рисках A, B, C и D. Я не мог все это принять. Я был убежден, что это просто собирался уйти, и что мне не пришлось с этим жить.
«В конце концов, я начал принимать метотрексат, и я отказался от него, чтобы иметь своего маленького мальчика. С его появлением все стало еще хуже. Когда вы беременны, все встает на свои места, и вы почти не подозреваете, что у вас артрит. затем это вернулось с удвоенной силой после того, как я получил его, что они и предупреждали меня, вероятно, произойдет.
«Если у меня обострение, лучшее для меня – продолжать двигаться, и боль, как правило, уменьшается намного быстрее.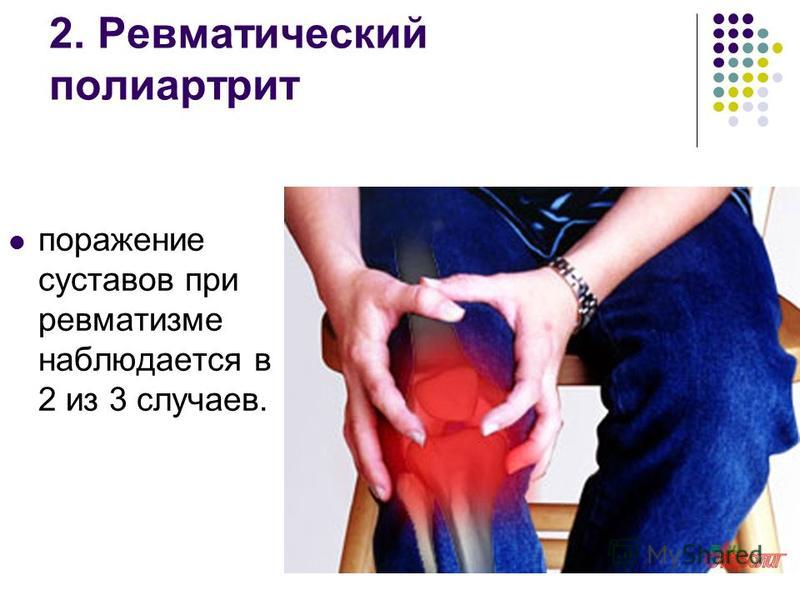 Иногда это может быть сложно, так как мои обострения часто случаются в ранние часы, но вы делаете все возможное, чтобы справиться.
Иногда это может быть сложно, так как мои обострения часто случаются в ранние часы, но вы делаете все возможное, чтобы справиться.
«Иногда у меня слезы, но мой маленький мальчик не может постоять за себя. Он думает, что это здорово, когда мне приходится спускаться по лестнице на заднице!
«Когда кто-то говорит мне:« Где у тебя артрит? » Я говорю: «У меня странный вид, который просто перескакивает с сустава на сустав».На одной неделе это могло быть мое запястье, на следующей неделе это могли быть мои колени, я мог две недели быть в полном порядке, даже не думать об этом, а потом это могли быть мои бедра.
«Мне жаль, что я не пошел к терапевту с исследованиями, которые я провел, и, возможно, помог им понять, что я достаточно взрослый, что нет возрастных ограничений для артрита и что это может случиться с кем угодно в любом возрасте.
«Я изо всех сил старался не позволить этому повлиять на мою жизнь. Но теперь я обнаруживаю, что я мама, хозяйка дома, работаю и пытаюсь жить нормальной жизнью, иногда это мешает. Но хотите верьте, хотите нет, но хорошие дни действительно перевешивают плохие ».
Но хотите верьте, хотите нет, но хорошие дни действительно перевешивают плохие ».
Ревматоидный артрит | Причины, симптомы, лечение
Что такое ревматоидный артрит?
Посмотрите наше видео о ревматоидном артрите
Нажмите, чтобы посмотреть нашу короткую анимацию, чтобы узнать, что такое ревматоидный артрит, каковы варианты лечения и что вы можете сделать, чтобы помочь себе.
Ревматоидный артрит – это заболевание, которое может вызывать боль, отек и скованность суставов.
Это так называемое аутоиммунное заболевание. Это означает, что иммунная система, которая является естественной системой самозащиты организма, сбивается с толку и начинает атаковать здоровые ткани вашего тела. При ревматоидном артрите это происходит главным образом при воспалении суставов.
Ревматоидный артрит в Великобритании поражает около 400 000 взрослых в возрасте 16 лет и старше. Это может повлиять на любого человека любого возраста. Он может быстро ухудшиться, поэтому важны ранняя диагностика и интенсивное лечение.Чем раньше вы начнете лечение, тем эффективнее оно будет.
Это может повлиять на любого человека любого возраста. Он может быстро ухудшиться, поэтому важны ранняя диагностика и интенсивное лечение.Чем раньше вы начнете лечение, тем эффективнее оно будет.
Чтобы понять, как развивается ревматоидный артрит, полезно понять, как работает нормальный сустав.
Как работает нормальный сустав?
Сустав – это место, где встречаются две кости. Большинство наших суставов предназначены для того, чтобы кости могли двигаться в определенных направлениях и в определенных пределах.
Например, колено – самый большой сустав в теле и один из самых сложных. Он должен быть достаточно прочным, чтобы выдерживать наш вес, и должен фиксироваться, чтобы мы могли стоять прямо.
Он также должен действовать как шарнир, чтобы мы могли ходить, и его нужно крутить и поворачивать, когда мы бегаем или занимаемся спортом.
Конец каждой кости покрыт хрящом с очень гладкой скользкой поверхностью. Хрящ позволяет концам костей двигаться друг относительно друга почти без трения.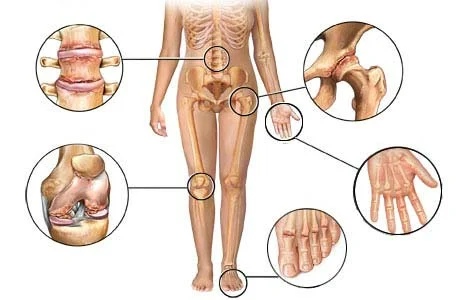
Сустав удерживается на месте синовиальной оболочкой, которая содержит густую жидкость для защиты костей и суставов.
Синовиальная оболочка имеет прочный внешний слой, который удерживает сустав на месте и не дает костям двигаться слишком далеко.
Крепкие шнуры, называемые сухожилиями, прикрепляют мышцы к костям.
Что происходит в суставе, пораженном ревматоидным артритом?
Если у вас ревматоидный артрит, ваша иммунная система может вызвать воспаление внутри сустава или ряда суставов. Воспаление обычно является важной частью работы вашей иммунной системы. Это позволяет организму отправлять дополнительную жидкость и кровь в ту часть тела, которая подвергается атаке инфекции. Например, если у вас есть инфицированный порез, кожа вокруг него может опухнуть и стать другого цвета.
Однако в случае ревматоидного артрита в этом воспалении сустава нет необходимости и возникают проблемы.
Когда воспаление проходит, капсула вокруг синовиальной оболочки остается растянутой и не может удерживать сустав в надлежащем положении. Это может привести к нестабильности сустава и его смещению в необычное положение.
Это может привести к нестабильности сустава и его смещению в необычное положение.
Симптомы
Основные симптомы ревматоидного артрита:
- Боль в суставах
- припухлость, тепло и покраснение суставов
- Жесткость, особенно по утрам или после долгого сидения.
Другие симптомы могут включать:
- усталость и недостаток энергии – это называется усталостью
- плохой аппетит (отсутствие чувства голода)
- потеря веса
- высокая температура или лихорадка
- потливость
- сухие глаза – в результате воспаления
- Боль в груди – в результате воспаления.
Ревматоидный артрит может поражать любые суставы тела, хотя часто сначала он ощущается в мелких суставах рук и ног.Обе стороны тела обычно поражаются одновременно, одинаково, но это не всегда происходит.
У некоторых людей появляются мясистые комочки, называемые ревматоидными узелками, которые образуются под кожей вокруг пораженных суставов. Иногда они могут быть болезненными, но обычно нет.
Иногда они могут быть болезненными, но обычно нет.
Причины
Причину возникновения ревматоидного артрита могут сыграть следующие факторы:
Возраст
Ревматоидный артрит поражает взрослых любого возраста, хотя большинству людей диагноз ставится в возрасте от 40 до 60 лет.
Около трех четвертей людей с ревматоидным артритом находятся в трудоспособном возрасте, когда им впервые ставится диагноз.
Секс
Ревматоидный артрит в два-три раза чаще встречается у женщин, чем у мужчин.
Генетика
Ревматоидный артрит развивается из-за сочетания генетических факторов и факторов окружающей среды, таких как курение и диета. Неясно, какова генетическая связь, но считается, что наличие родственника с этим заболеванием увеличивает ваши шансы на его развитие.
Масса
Если у вас избыточный вес, у вас значительно больше шансов на развитие ревматоидного артрита, чем при нормальном весе.
Индекс массы тела (ИМТ) – это мера, позволяющая рассчитать, здоров ли ваш вес, исходя из вашего роста и веса.
Для большинства взрослых идеальный ИМТ находится в диапазоне от 18,5 до 24,9.
Если ваш ИМТ:
- ниже 18,5 – у вас недостаточный вес
- от 18,5 до 24,9 – ваш вес в пределах нормы
- между 25 и 29 годами.9 – у вас избыточный вес
- от 30 до 39,9 – у вас ожирение.
Чтобы определить свой ИМТ, воспользуйтесь калькулятором здорового веса.
Курение
Курение сигарет значительно увеличивает риск развития ревматоидного артрита. Если вы хотите бросить курить, посетите веб-сайт Smokefree.
Диета
Есть некоторые свидетельства того, что если вы едите много красного мяса и не потребляете много витамина С, у вас может быть повышенный риск развития ревматоидного артрита.
Как на меня повлияет ревматоидный артрит?
Поскольку ревматоидный артрит может поражать разных людей по-разному, мы не можем предсказать, как это заболевание может развиться у вас.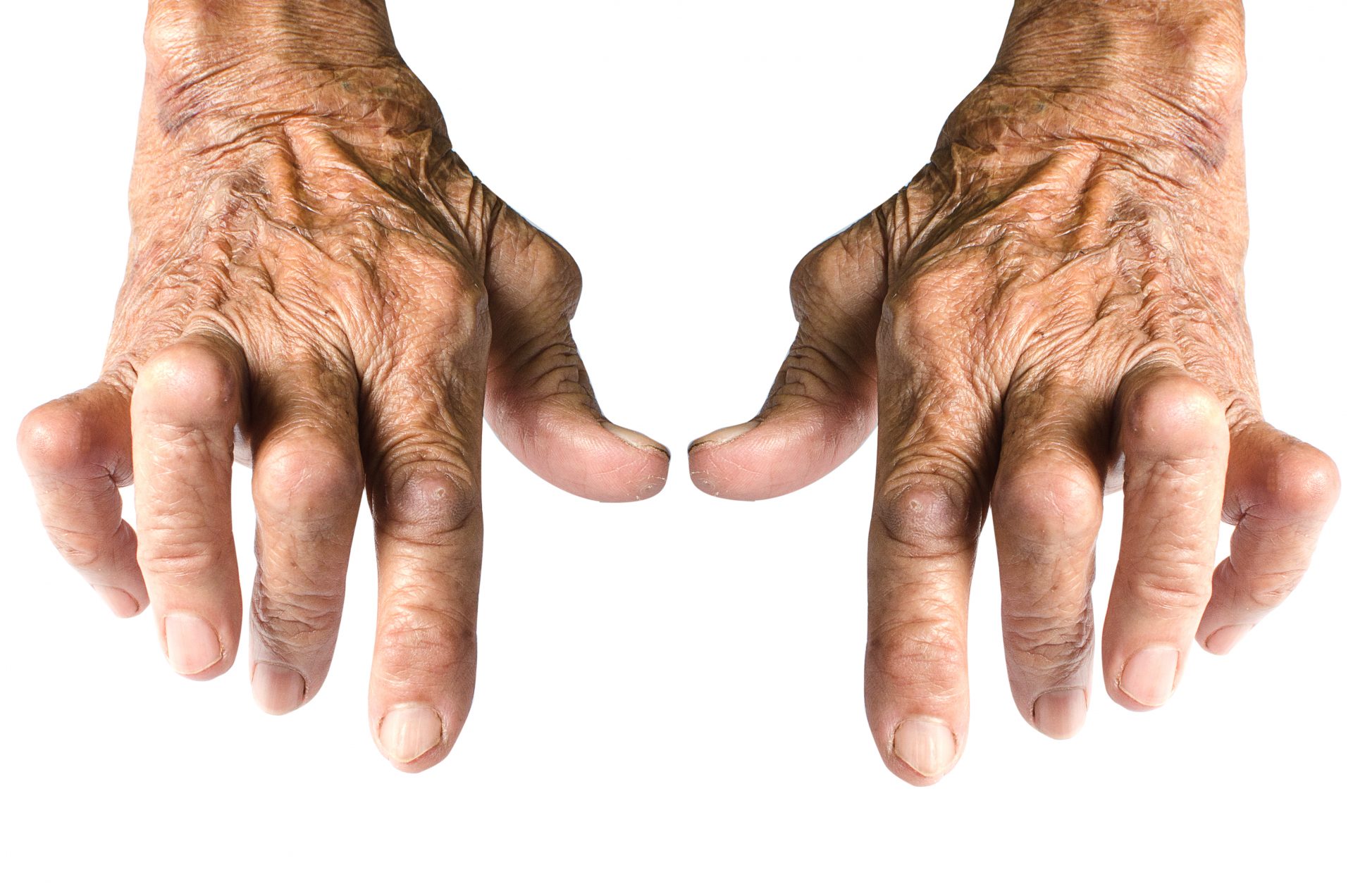
Если вы курите, рекомендуется бросить курить после диагноза ревматоидный артрит. Это потому, что:
- Ревматоидный артрит может быть хуже у курильщиков, чем у некурящих
- Курение может ослабить действие ваших лекарств.
Физическая активность также важна, так как она может улучшить ваши симптомы и улучшить ваше общее состояние здоровья.
Анализы крови и рентген помогут вашему врачу оценить, насколько быстро у вас развивается артрит и каковы могут быть перспективы на будущее. Это также поможет вашему врачу решить, какую форму лечения порекомендовать.
Перспективы людей с ревматоидным артритом постоянно улучшаются по мере появления новых и более эффективных методов лечения. С этим заболеванием можно вести полноценный и активный образ жизни, но важно принимать лекарства в соответствии с предписаниями и вносить необходимые изменения в образ жизни.
Диагностика
Диагноз ревматоидного артрита основывается на ваших симптомах, физическом обследовании и результатах рентгеновских снимков, сканирований и анализов крови.
Поскольку ревматоидный артрит может поражать другие части тела, важно сообщить врачу обо всех симптомах, которые у вас были, даже если они не связаны между собой.
Анализы крови
Анализы крови можно использовать для обнаружения изменений в крови, вызванных воспалением.
Они также могут показать, страдаете ли вы анемией (у вас низкий уровень железа в крови), поскольку анемия часто встречается у людей с ревматоидным артритом.
Рентгеновские снимки и другие исследования
Рентген покажет любое повреждение суставов в результате воспаления, возникающего при ревматоидном артрите.
Врачи также используют такое оборудование, как ультразвуковое сканирование, для выявления воспалений и раннего повреждения суставов.
Когда ваш диагноз подтвердится, не бойтесь задавать вопросы своему врачу или говорить о любых проблемах, которые вызывает у вас заболевание.Чем больше ваша медицинская бригада знает о том, как артрит влияет на вас, тем больше они могут помочь.
Лечение
Существует множество способов лечения ревматоидного артрита. Чем раньше начато интенсивное лечение, тем больше шансов, что оно подействует.
Есть три основных способа лечения ревматоидного артрита:
- лекарства
- физиотерапевтические процедуры
- хирургия
Наркотики
Существует четыре основные группы препаратов, которые используются для лечения ревматоидного артрита.Это:
Многим людям с ревматоидным артритом необходимо принимать более одного препарата. Это потому, что разные лекарства действуют по-разному.
Время от времени ваше лекарственное лечение может меняться. Это может зависеть от того, насколько сильны ваши симптомы, или от того, что что-то, связанное с вашим состоянием, изменилось.
Лекарства могут быть доступны под разными названиями. У каждого препарата есть утвержденное название, иногда называемое родовым названием.
Производители также часто называют препарат своим собственным брендом или торговым наименованием.Например, Нурофен – это торговая марка ибупрофена.
Утвержденное название всегда должно быть на этикетке фармацевта, даже если торговая марка указана на упаковке. Если вы в чем-то не уверены, посоветуйтесь со своим врачом, медсестрой-ревматологом или фармацевтом.
Обезболивающие
Модифицирующие болезнь противоревматические препараты (DMARD)
Стероиды
Нестероидные противовоспалительные препараты (НПВП)
Обезболивающие
Обезболивающие могут помочь облегчить боль, вызванную ревматоидным артритом, но не должны быть единственным средством лечения.
Доступно множество типов обезболивающих с разными сильными сторонами – некоторые можно купить без рецепта в аптеке, а некоторые доступны только по рецепту.
За консультацией обратитесь к лечащему врачу.
Противоревматические препараты, модифицирующие болезнь (БПВП)
Существует три типа DMARD:
- обычные синтетические DMARD (иногда называемые csDMARD)
- биологических методов лечения (иногда называемых bDMARD).
- целевых синтетических DMARD (иногда называемых tsDMARDS).
Если вы принимаете БПВП, вам необходимо будет регулярно сдавать анализы крови, поскольку они могут повлиять на вашу печень.
Может пройти некоторое время, прежде чем вы заметите, что ваш DMARD заработал – возможно, несколько месяцев. В это время важно продолжать принимать лекарства.
В таблице ниже показаны БПВП, доступные для лечения ревматоидного артрита.
Для получения дополнительной информации о типах лекарств, используемых для лечения ревматоидного артрита, см. Содержание наших лекарств.
Стероиды
Стероиды иногда известны под своим полным названием: кортикостероиды.
Кортикостероиды помогают уменьшить боль, скованность и воспаление, вызванные ревматоидным артритом.
Их можно использовать как:
- планшет
- укол непосредственно в болезненный сустав
- инъекция в вашу мышцу.
Обычно они используются для кратковременного обезболивания.Это может быть во время обострения болезни или когда вы ждете, пока подействует лекарство от DMARD.
Кортикостероиды обычно используются только таким образом, потому что длительное использование кортикостероидов может иметь серьезные побочные эффекты, включая увеличение веса, остеопороз и истончение кожи.
Вы не должны прекращать прием стероидных таблеток или изменять дозу, если это не рекомендовано врачом. Внезапное прекращение приема стероидов может быть опасным.
Внезапное прекращение приема стероидов может быть опасным.
Нестероидные противовоспалительные средства (НПВП)
НПВП можно использовать для облегчения симптомов боли, отека или скованности.Их можно использовать в сочетании с обезболивающими.
НПВП начинают действовать в течение нескольких часов, а эффект ощущается от нескольких часов до целого дня.
Ибупрофен – это часто назначаемый НПВП.
НПВП можно принимать как:
- планшет
- капсула
- жидкость
- суппозиторий для вставки в задницу
- крем
- гель.
- Предыдущий
- Вернуться к темам
- Следующий
Исследования и новые разработки
Здесь мы подводим итоги некоторых последних разработок в области исследований ревматоидного артрита.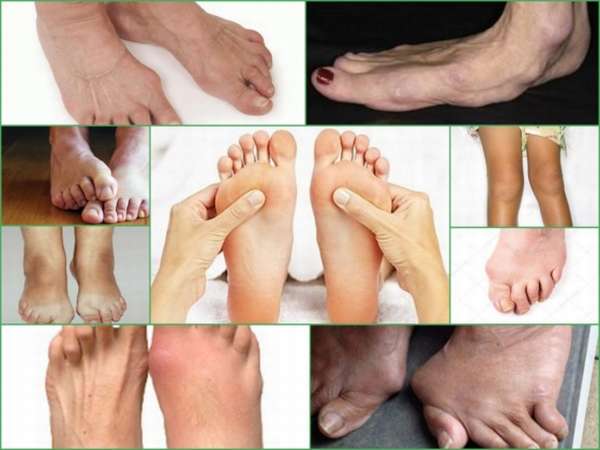
В нашем предыдущем исследовании было:
- привела к разработке нового типа препарата. Эти препараты называются «биологической терапией», и за последние 20 лет они изменили жизнь людей с ревматоидным артритом.
- подчеркнул важность раннего начала интенсивного лечения воспалительного артрита в течение 12 недель после появления симптомов. Это также привело к введению тарифа передовой практики для людей с ревматоидным артритом, что означает, что люди быстрее диагностируются.
В настоящее время мы финансируем исследовательские проекты, чтобы выяснить, что вызывает ревматоидный артрит, и разработать новые и улучшенные методы лечения. Например:
- наш центр генетики и геномики пытается понять, как генетические факторы определяют, подвержены ли определенные люди риску развития воспалительного артрита, и что происходит, когда они это делают
- наш центр патогенеза ревматоидного артрита изучает, почему возникает ревматоидный артрит, почему он поражает суставы и почему воспаление продолжается, а не прекращается
- исследует, чем организмы, обитающие на нашей коже и в нашем кишечнике, отличаются от организмов с ревматоидным артритом и как это влияет на реакцию человека на лечение.

История Кери
Мне поставили диагноз ревматоидный артрит в 21 год.
Я учился на третьем курсе университета, учился на учителя начальной школы. Внезапно, однажды утром у меня сильно заболели большие пальцы рук. Потом мои локти стали жесткими и болезненными, и я не мог выпрямить руки.
Сначала симптомы были только утром, но со временем они были у меня постоянно.Многие из моих суставов были жесткими и болезненными, что означало, что я не мог нормально передвигаться. Я тоже очень устал. Когда это случилось, мой терапевт направил меня к ревматологу.
Я закончила курсы подготовки учителей на два года позже запланированного срока, но пока не могу работать учителем из-за артрита. Тем не менее, я использовал свои преподавательские навыки, чтобы стать волонтером Versus Arthritis, проводя курсы самоуправления в Северной Ирландии, которые я считаю чрезвычайно приятными и полезными.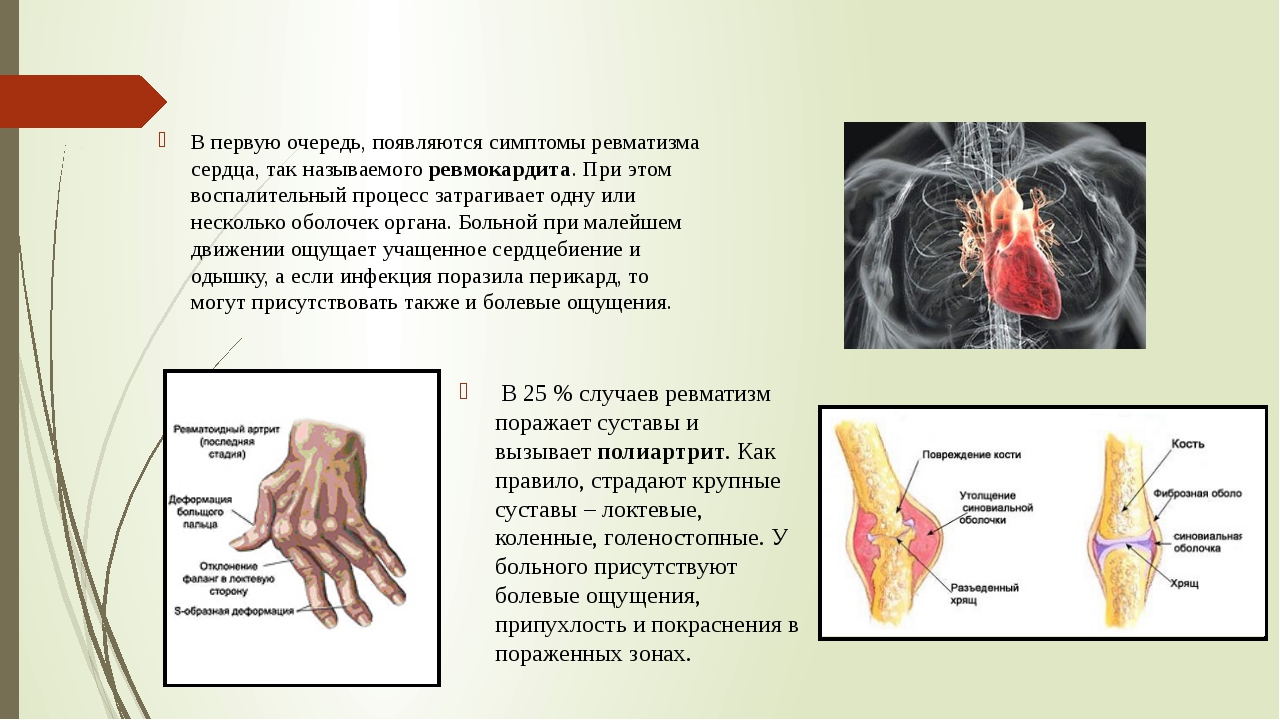 Я также являюсь председателем моей местной группы поддержки Versus Arthritis.
Я также являюсь председателем моей местной группы поддержки Versus Arthritis.
Выпечка – одно из моих хобби, хотя пользоваться определенным кухонным оборудованием бывает сложно. Для меня тоже важно быть социальным, и мне нравится ходить в кафе, чтобы встретиться с друзьями. Когда мне больно, я могу отвлечься, читая или слушая музыку.
Физические упражнения тоже важны для меня, так как я считаю, что выполнение легких упражнений делает мои суставы менее болезненными. Я регулярно выполняю несколько упражнений на стуле и люблю совершать короткие прогулки.
Плавание – это тоже здорово, и я считаю, что упражнения в подогретой воде бассейна с гидротерапией заставляют меня чувствовать себя менее скованным и болезненным.
Что касается лекарств, то сейчас я использую биологическую инъекцию под названием Энбрел. Пользуюсь уже пять лет и делаю себе инъекции раз в неделю. Это действительно помогло мне контролировать мое состояние, и мои обострения случаются реже.
На данный момент у меня все хорошо. Бывают хорошие дни и плохие. Я все еще испытываю боль каждый день, но чувствую себя намного лучше, чем когда мне впервые поставили диагноз.У меня меньше обострений, что говорит о том, что лекарства, которые я принимаю, действительно мне помогают.
Бывают хорошие дни и плохие. Я все еще испытываю боль каждый день, но чувствую себя намного лучше, чем когда мне впервые поставили диагноз.У меня меньше обострений, что говорит о том, что лекарства, которые я принимаю, действительно мне помогают.
Мой совет всем, у кого недавно был диагностирован ревматоидный артрит, – присоединиться к группе поддержки. Разговор с другим человеком, который находится в том же состоянии, что и вы, и знает, что вы переживаете, действительно полезно и обнадеживает. Это очень помогло мне в моем путешествии.
Я бы также сказал, что хороший ночной сон очень важен, так как он может помочь вашему организму оправиться от последствий артрита.Для меня также важно узнать больше о своем состоянии, поскольку это помогает мне понять, через что проходит мое тело. Я действительно верю, что знание – сила!
Симптомы, причины, лечение и многое другое
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Что такое ревматоидный артрит?
Ревматоидный артрит (РА) – это аутоиммунное заболевание, которое может вызывать боль в суставах и повреждение всего тела.
Повреждение суставов, вызываемое РА, обычно происходит с обеих сторон тела.
Итак, если поражен сустав на одной из ваших рук или ног, вероятно, будет затронут тот же сустав на другой руке или ноге. Это один из способов, которым врачи отличают РА от других форм артрита, таких как остеоартрит (ОА).
Лечение лучше всего работает при ранней диагностике РА, поэтому важно изучить его признаки. Читайте дальше, чтобы узнать все, что вы хотите знать о РА, от типов и симптомов до домашних средств, диет и других методов лечения.
РА – хроническое заболевание, характеризующееся симптомами воспаления и боли в суставах. Эти симптомы и признаки возникают во время периодов, известных как обострения или обострения. Другие периоды известны как периоды ремиссии – когда симптомы полностью исчезают.
Другие периоды известны как периоды ремиссии – когда симптомы полностью исчезают.
В то время как симптомы РА могут поражать несколько органов тела, суставные симптомы РА включают:
Симптомы могут варьироваться от легких до тяжелых. Важно не игнорировать свои симптомы, даже если они появляются и исчезают. Знание ранних признаков РА поможет вам и вашему лечащему врачу лучше лечить и контролировать его.
Диагностика РА может занять время и может потребоваться несколько лабораторных тестов для подтверждения результатов клинического обследования. Ваш лечащий врач будет использовать несколько инструментов для диагностики РА.
Сначала они спросят о ваших симптомах и истории болезни. Они также проведут физический осмотр ваших суставов. Это будет включать:
- поиск отека и покраснения
- исследование функции суставов и диапазона движений
- прикосновение к пораженным суставам для проверки их тепла и нежности
- тестирование ваших рефлексов и силы мышц
Если они подозревают РА, они Скорее всего направлю вас к специалисту-ревматологу.
Поскольку ни один тест не может подтвердить диагноз РА, ваш лечащий врач или ревматолог может использовать несколько различных типов тестов.
Они могут проверить вашу кровь на определенные вещества, такие как антитела, или проверить уровень определенных веществ, таких как реагенты острой фазы, которые повышаются во время воспалительных состояний. Это может быть признаком РА и помочь в диагностике.
Они также могут запросить определенные визуализационные тесты, такие как ультразвук, рентген или МРТ.
Испытания не только показывают, произошло ли повреждение сустава, но и насколько серьезно это повреждение.
Некоторым людям с РА может быть рекомендована полная оценка и мониторинг других систем органов.
Подробнее о процессе диагностики РА.
Существует несколько видов анализов крови, которые помогут вашему лечащему врачу или ревматологу определить, есть ли у вас РА. Эти тесты включают:
- Тест на ревматоидный фактор.
 RF Анализ крови проверяет наличие белка, называемого ревматоидным фактором. Высокий уровень ревматоидного фактора связан с аутоиммунными заболеваниями, особенно с РА.
RF Анализ крови проверяет наличие белка, называемого ревматоидным фактором. Высокий уровень ревматоидного фактора связан с аутоиммунными заболеваниями, особенно с РА. - Тест на антитела к антицитруллинированному белку (анти-CCP) . Этот тест ищет антитела, ассоциированные с РА. Люди, у которых есть это антитело, обычно болеют. Однако не все с РА имеют положительный результат на это антитело. Ат к CCP более специфичен для РА, чем тест RF
- Тест на антинуклеарные антитела. Панель антинуклеарных антител проверяет вашу иммунную систему, чтобы узнать, вырабатывает ли она антитела. Ваше тело может вырабатывать антитела в ответ на множество различных состояний, включая РА.
- Скорость оседания эритроцитов. Тест СОЭ помогает определить степень воспаления в вашем теле. Результат покажет врачу, есть ли воспаление. Однако это не указывает на причину воспаления.
- Тест на С-реактивный белок.
 Тяжелая инфекция или значительное воспаление в любом месте вашего тела может заставить вашу печень вырабатывать С-реактивный белок. Высокий уровень этого воспалительного маркера связан с РА.
Тяжелая инфекция или значительное воспаление в любом месте вашего тела может заставить вашу печень вырабатывать С-реактивный белок. Высокий уровень этого воспалительного маркера связан с РА.
Узнайте больше о различных анализах крови на РА.
Лекарства от РА нет, но есть методы лечения, которые могут помочь вам справиться с этим.
Ревматоидный артрит (РА) может держать в напряжении как пациентов, так и врачей, поскольку они находят лучшие способы лечения симптомов и замедления прогрессирования заболевания.
В последнее время достижения в стратегиях лечения привели к постоянному улучшению результатов и качества жизни пациентов с ревматоидным артритом. Лечить до цели Ревматоидный артрит – это философия лечения, которую ревматологи используют для эффективного лечения этого заболевания.
Подход «лечение до цели» привел к меньшему количеству симптомов и более высокому уровню ремиссии у пациентов с РА. Стратегия лечения включает:
- установление конкретной цели тестирования, которая сигнализирует о ремиссии или низком состоянии болезни
- тестирование реактантов острой фазы и выполнение ежемесячного мониторинга для оценки прогресса лечения и плана ведения
- незамедлительное переключение режима приема лекарств, если прогресс не наблюдается сделали.

Лечение РА помогает справиться с болью и контролировать воспалительную реакцию, которая во многих случаях может привести к ремиссии.Уменьшение воспаления также может помочь предотвратить дальнейшее повреждение суставов и органов.
Лечебные процедуры могут включать:
Ваш лечащий врач будет работать с вами, чтобы определить лучший план лечения для ваших медицинских потребностей.
Для многих людей эти методы лечения помогают вести активный образ жизни и снижают риск долгосрочных осложнений.
Узнайте больше о конкретных методах лечения РА и лечении обострений.
Есть много видов лекарств от РА. Некоторые из этих лекарств помогают уменьшить боль и воспаление при РА.Некоторые из них помогают уменьшить обострения и ограничить повреждение суставов РА.
Следующие безрецептурные препараты помогают уменьшить боль и воспаление во время обострения РА:
Следующие препараты замедляют ущерб, который РА может нанести вашему организму:
- Противоревматические препараты, изменяющие болезнь (DMARD).
 . DMARD работают, блокируя реакцию иммунной системы вашего организма. Это помогает замедлить прогрессирование РА.
. DMARD работают, блокируя реакцию иммунной системы вашего организма. Это помогает замедлить прогрессирование РА. - Биологические препараты. Эти биологические DMARD нового поколения обеспечивают целенаправленную реакцию на воспаление, а не блокируют реакцию иммунной системы в целом.Они могут быть эффективным лечением для людей, которые не реагируют на более традиционные DMARD.
- Ингибиторы янус-киназы (JAK). Это новая подкатегория DMARD, которые блокируют определенные иммунные реакции. Это препараты, которые ваш лечащий врач может использовать, чтобы предотвратить воспаление и остановить повреждение суставов, когда БПВП и биологические БПВП вам не помогают.
Некоторые домашние средства и изменения в образе жизни могут помочь улучшить качество вашей жизни при жизни с РА.Сюда входят упражнения, отдых и вспомогательные устройства.
Exercise
Упражнения с малой ударной нагрузкой могут помочь улучшить диапазон движений в суставах и повысить вашу подвижность. Упражнения также могут укрепить мышцы, что может помочь снять некоторую нагрузку на суставы.
Упражнения также могут укрепить мышцы, что может помочь снять некоторую нагрузку на суставы.
Вы также можете попробовать нежную йогу, которая поможет вам восстановить силы и гибкость.
Достаточно отдыхать
Вам может потребоваться больше отдыха во время обострения и меньше во время ремиссии.Достаточное количество сна поможет уменьшить воспаление, боль и усталость.
Прикладывайте тепло или холод
Пакеты со льдом или холодные компрессы могут помочь уменьшить воспаление и боль. Они также могут быть эффективны при мышечных спазмах.
Холодные процедуры можно чередовать с горячими, например, теплый душ и горячие компрессы. Это может помочь уменьшить жесткость.
Попробуйте вспомогательные приспособления
Определенные приспособления, например шины и скобы, могут удерживать суставы в состоянии покоя.Это может помочь уменьшить воспаление.
Трости и костыли могут помочь вам сохранить подвижность даже во время вспышек. Также можно установить бытовые устройства, например поручни и поручни, в ванных комнатах и вдоль лестничных клеток.
Купить домашние средства
Узнайте больше об этих и других средствах, которые помогут вам управлять жизнью с РА.
Ваш лечащий врач или диетолог может порекомендовать противовоспалительную диету, чтобы облегчить симптомы. Этот тип диеты включает продукты, содержащие много жирных кислот омега-3.
Продукты с высоким содержанием омега-3 жирных кислот включают:
- жирную рыбу, такую как лосось, тунец, сельдь и скумбрия
- семена чиа
- семена льна
- грецкие орехи
Антиоксиданты, такие как витамины A, C и Е и селен также могут помочь уменьшить воспаление. Продукты с высоким содержанием антиоксидантов включают:
- ягод, таких как черника, клюква, ягоды годжи и клубника
- темный шоколад
- шпинат
- фасоль
- орехи пекан
- артишоки
Также важно есть много клетчатки.По мнению некоторых исследователей, клетчатка может помочь уменьшить воспалительные реакции, которые могут снизить уровень С-реактивного белка. Выбирайте цельнозерновые продукты, свежие овощи и свежие фрукты. Клубника может быть особенно полезной.
Выбирайте цельнозерновые продукты, свежие овощи и свежие фрукты. Клубника может быть особенно полезной.
Продукты, содержащие флавоноиды, также могут помочь противостоять воспалениям в организме. К ним относятся:
- соевые продукты, такие как тофу и мисо
- ягоды
- зеленый чай
- брокколи
- виноград
То, что вы не едите, так же важно, как и то, что вы едите.Избегайте провоцирующих продуктов. К ним относятся обработанные углеводы и насыщенные или трансжиры.
Избегание продуктов-триггеров и выбор правильных продуктов при соблюдении противовоспалительной диеты может помочь вам справиться с РА.
Есть несколько различных типов RA. Информация о том, какой у вас тип заболевания, может помочь вашему лечащему врачу предоставить вам лучший вариант лечения.
Типы РА включают:
- Серопозитивный РА. Если у вас серопозитивный РА, у вас положительный результат анализа крови на ревматоидный фактор.
 Это означает, что у вас есть антитела, которые заставляют вашу иммунную систему атаковать суставы.
Это означает, что у вас есть антитела, которые заставляют вашу иммунную систему атаковать суставы. - Серонегативный RA. Если у вас отрицательный результат анализа крови на RF и отрицательный результат на анти-CCP, но у вас все еще есть симптомы РА, возможно, у вас серонегативный РА. В конечном итоге у вас могут развиться антитела, что изменит ваш диагноз на серопозитивный РА.
- Ювенильный идиопатический артрит (ЮИА). Ювенильный идиопатический артрит относится к РА у детей в возрасте 17 лет и младше. Состояние ранее было известно как ювенильный ревматоидный артрит (ЮРА).Симптомы такие же, как и при других типах РА, но могут также включать воспаление глаз и проблемы с физическим развитием.
Узнайте подробнее о типах RA и их различиях.
Серопозитивный РА – наиболее распространенный тип РА. Этот тип артрита может передаваться по наследству. Серопозитивный РА может сопровождаться более серьезными симптомами, чем серонегативный РА.
Симптомы серопозитивного РА могут включать:
РА не всегда ограничивается суставами.Некоторые люди с серопозитивным РА могут испытывать воспаление в глазах, слюнных железах, нервах, почках, легких, сердце, коже и кровеносных сосудах.
Точная причина РА неизвестна. Однако определенные факторы, по-видимому, играют роль в повышении риска развития РА или его начале.
Факторы, которые могут увеличить ваш риск развития РА, включают:
- женщина
- , имеющая семейный анамнез РА
Факторы, которые могут вызвать начало РА, включают:
- воздействие определенных типов бактерий, таких как те, которые связаны с пародонтозом
- , имеющие в анамнезе вирусные инфекции, такие как вирус Эпштейна-Барра, вызывающий мононуклеоз
- Травма или травма, например перелом или перелом костей, вывих сустава и повреждение связок
- курение сигарет
- ожирение
Причина может быть неизвестна, но существует несколько рисков и спусковых механизмов.
Артрит в руках может начаться с ощущения слабого жжения, которое вы чувствуете в конце дня. В конце концов, вы можете испытать боль, не обязательно от рук. Эта боль может стать довольно сильной, если ее не лечить.
Вы также можете почувствовать:
- припухлость
- покраснение
- тепло
- жесткость
Если хрящ в суставах изнашивается, вы можете заметить некоторые деформации рук. У вас также может появиться ощущение скрежета в суставах рук, пальцев и крупных суставах, если хрящ полностью разрушен.
По мере прогрессирования заболевания в запястьях, коленях, локтях, лодыжках и вокруг мелких суставов рук обычно возникают мешочки, заполненные жидкостью, или синовиальные кисты. Эти кисты не обходятся без осложнений, и в некоторых случаях может произойти разрыв сухожилий.
В пораженных суставах также могут появиться узловатые образования, называемые костными шпорами. Со временем костные шпоры могут затруднить использование рук.
Если у вас РА в руках, ваш лечащий врач будет работать с вами над упражнениями, которые помогут вам сохранить движение и функцию.
Упражнения, наряду с другими видами лечения, могут помочь уменьшить воспаление и предотвратить прогрессирование заболевания.
Посмотрите, как выглядят эффекты RA на ваших руках.
RA может быть наиболее заметным на руках и ногах, особенно по мере прогрессирования болезни и особенно если у вас в настоящее время нет плана лечения.
Отек пальцев рук, запястий, коленей, лодыжек и пальцев ног – обычное явление. Повреждение связок и отек стопы могут стать причиной проблем с ходьбой у человека с РА.
Если вы не будете лечиться от РА, у вас могут развиться серьезные деформации рук и ног. Деформации рук и пальцев могут привести к изогнутому виду, похожему на когтистые.
Пальцы на ногах также могут выглядеть как когтистые, иногда изгибаясь вверх, а иногда загибаясь под подушечками стопы.
Вы также можете заметить язвы, бурситы и мозоли на ногах./GettyImages-562434399-585f2c693df78ce2c3117f81.jpg)
Шишки, называемые ревматоидными узелками, могут появиться на любом участке тела, где воспалены суставы.Они могут иметь размер от очень маленького до размера грецкого ореха или больше, и они могут располагаться группами.
Так выглядят ревматоидные узелки и другие видимые признаки РА.
Как и РА, люди с остеоартритом (ОА) могут испытывать болезненные и жесткие суставы, затрудняющие передвижение.
У людей с ОА может наблюдаться отек суставов после продолжительной физической активности, но ОА не вызывает какой-либо значительной воспалительной реакции, которая обычно приводит к покраснению пораженных суставов.
В отличие от РА, ОА не является аутоиммунным заболеванием. Это связано с естественным износом суставов с возрастом или может развиться в результате травмы.
ОА чаще всего встречается у пожилых людей. Однако иногда это можно увидеть у молодых людей, которые злоупотребляют определенным суставом – например, у теннисистов и других спортсменов – или у тех, кто получил серьезную травму.
РА – аутоиммунное заболевание. Повреждение сустава от RA не вызвано естественным износом. Это вызвано тем, что ваше тело атакует само себя.
Узнайте больше об этих двух типах артрита.
Ревматоидный артрит не считается наследственным заболеванием, но, похоже, он передается по наследству. Это может быть связано с экологическими причинами, генетическими причинами или их комбинацией.
Если у вас есть члены семьи, которые болеют или болели РА, поговорите со своим врачом, особенно если у вас есть какие-либо симптомы постоянной боли в суставах, отека и скованности, не связанные с чрезмерным использованием или травмой.
Наличие в семейном анамнезе РА увеличивает риск заболевания, а ранняя диагностика может иметь большое значение для того, насколько эффективным будет лечение.
Итак, можно ли унаследовать RA? Может быть – подробнее здесь.
РА – хроническое заболевание, от которого в настоящее время нет лечения. Тем не менее, у большинства людей с РА нет постоянных симптомов. Вместо этого у них бывают обострения, за которыми следуют относительно бессимптомные периоды, называемые ремиссиями.
Вместо этого у них бывают обострения, за которыми следуют относительно бессимптомные периоды, называемые ремиссиями.
Течение болезни варьируется от человека к человеку, а симптомы могут варьироваться от легких до тяжелых.
Хотя симптомы могут исчезать на длительное время, проблемы с суставами, вызванные РА, обычно со временем ухудшаются.Вот почему раннее лечение так важно, чтобы предотвратить серьезное повреждение суставов.
Если вы испытываете какие-либо симптомы или беспокоитесь о РА, поговорите со своим врачом.
Симптомы ревматоидного артрита: Центр артрита Джонса Хопкинса
, автор – Victoria Ruffing, R.N., C.C.R.P. и Клифтон О. Бингхэм III, доктор медицины
Эпидемиология
Ревматоидный артрит распространен во всем мире с оценочной распространенностью от 1 до 2%. Распространенность увеличивается с возрастом, приближаясь к 5% у женщин старше 55 лет.Среднегодовая заболеваемость в США составляет около 70 случаев на 100 000 человек в год. Заболеваемость и распространенность ревматоидного артрита у женщин в два-три раза выше, чем у мужчин. Хотя ревматоидный артрит может проявиться в любом возрасте, пациенты чаще всего впервые заболевают в третьем-шестом десятилетии.
Заболеваемость и распространенность ревматоидного артрита у женщин в два-три раза выше, чем у мужчин. Хотя ревматоидный артрит может проявиться в любом возрасте, пациенты чаще всего впервые заболевают в третьем-шестом десятилетии.
История болезни
Типичный случай ревматоидного артрита начинается незаметно, с медленного развития признаков и симптомов в течение недель или месяцев. Часто пациент сначала замечает скованность в одном или нескольких суставах, обычно сопровождающуюся болью при движении и болезненностью в суставе.Количество вовлеченных суставов сильно различается, но почти всегда процесс в конечном итоге полиартикулярный, затрагивая пять или более суставов. Иногда у пациентов наблюдается взрывное полиартикулярное начало в течение 24-48 часов. Другой паттерн – это палиндромная картина, при которой пациенты описывают опухоль в одном или двух суставах, которая может длиться от нескольких дней до недель, а затем полностью исчезнуть, а позже вернуться в тот же или другой сустав, причем модель со временем увеличивается.
Чаще всего поражаются проксимальные межфаланговые (PIP) и пястно-фаланговые (MCP) суставы кистей рук, запястий и мелкие суставы стоп, включая плюснефаланговые (MTP) суставы.У многих пациентов также поражаются плечи, локти, колени и лодыжки. Дистальные межфаланговые суставы (ДИП) обычно сохраняются. За исключением шейного отдела позвоночника, позвоночник не поражен.
Неспецифические системные симптомы, в первую очередь усталость, недомогание и депрессия, обычно могут предшествовать другим симптомам болезни на несколько недель или месяцев и быть индикаторами продолжающейся активности болезни. Утомляемость может быть особенно неприятным признаком болезни для многих пациентов. Набор симптомов может усиливаться и уменьшаться в течение дня и даже со дня на день.Иногда «обострения» РА воспринимаются как усиление этих системных симптомов, а не как отдельные припухлости или болезненность суставов. Иногда возникает лихорадка, почти всегда субфебрильная (37–38 ° C; 99–100 ° F). Повышенная температура указывает на другое заболевание, и необходимо учитывать инфекционные причины, особенно у пациентов, принимающих биологические методы лечения и иммунодепрессанты.
Повышенная температура указывает на другое заболевание, и необходимо учитывать инфекционные причины, особенно у пациентов, принимающих биологические методы лечения и иммунодепрессанты.
Утренняя скованность, сохраняющаяся более одного часа, но часто длящаяся несколько часов, может быть признаком любого воспалительного артрита, но особенно характерна для ревматоидного артрита.Его продолжительность является полезным показателем воспалительной активности заболевания. Подобная жесткость может возникнуть после длительного сидения или бездействия (феномен геля). Напротив, пациенты с дегенеративным артритом жалуются на скованность, которая продолжается всего несколько минут.
Медицинский осмотр
Симметричный отек сустава характерен для ревматоидного артрита, который сохраняется в течение определенного периода времени. Однако, когда в начале заболевания поражены только несколько суставов, симметрия может не просматриваться и не должна препятствовать диагностике РА. Тщательная пальпация суставов может помочь отличить опухоль при воспалении суставов от костного увеличения, наблюдаемого при остеоартрите, при этом опухоль часто описывается как рыхлая или губчатая при РА, в отличие от твердой узловатой формы при остеоартрите. Опухание суставов PIP и MCP рук – частая ранняя находка (на фото ниже). Запястья, локти, колени, лодыжки и MTP – это другие суставы, которые обычно поражаются, при которых легко обнаружить опухоль. Боль при пассивном движении – это чувствительный тест на воспаление суставов, как и сдавливание через MCP и MTP.Иногда воспаленные суставы становятся теплыми на ощупь. Воспаление, структурная деформация или и то, и другое могут ограничивать диапазон движений сустава. Со временем у некоторых пациентов с РА развиваются деформации кистей или стоп. RA щадит дистальные суставы пальцев (DIP) и позвоночник, за исключением шейного отдела позвоночника (особенно атланто-аксиального сустава на уровне C1-C2), который может поражаться, особенно при более длительном течении болезни.
Тщательная пальпация суставов может помочь отличить опухоль при воспалении суставов от костного увеличения, наблюдаемого при остеоартрите, при этом опухоль часто описывается как рыхлая или губчатая при РА, в отличие от твердой узловатой формы при остеоартрите. Опухание суставов PIP и MCP рук – частая ранняя находка (на фото ниже). Запястья, локти, колени, лодыжки и MTP – это другие суставы, которые обычно поражаются, при которых легко обнаружить опухоль. Боль при пассивном движении – это чувствительный тест на воспаление суставов, как и сдавливание через MCP и MTP.Иногда воспаленные суставы становятся теплыми на ощупь. Воспаление, структурная деформация или и то, и другое могут ограничивать диапазон движений сустава. Со временем у некоторых пациентов с РА развиваются деформации кистей или стоп. RA щадит дистальные суставы пальцев (DIP) и позвоночник, за исключением шейного отдела позвоночника (особенно атланто-аксиального сустава на уровне C1-C2), который может поражаться, особенно при более длительном течении болезни.
Перепечатано из коллекции клинических слайдов по ревматическим заболеваниям, авторское право 1991, 1995, 1997.Используется с разрешения Американского колледжа ревматологии.
Постоянная деформация – нежелательный результат воспалительного процесса. Стойкий тендовагинит и синовит приводят к образованию синовиальных кист и смещению или разрыву сухожилий. Разрыв сухожилия разгибателя на тыльной стороне кисти – распространенная проблема, приводящая к инвалидности.
Перепечатано из коллекции клинических слайдов по ревматическим заболеваниям, авторское право 1991, 1995, 1997. Используется с разрешения Американского колледжа ревматологии.
Расширенные изменения RA ( показано ниже ) включают локтевое отклонение пальцев в суставах MCP, гиперэкстензию или гиперфлексию суставов MCP и PIP, сгибательные контрактуры в локтях и подвывих костей запястья и пальцев ног (поднятие вверх ).
Перепечатано из коллекции клинических слайдов по ревматическим заболеваниям, авторское право 1991, 1995, 1997. Используется с разрешения Американского колледжа ревматологии.
Используется с разрешения Американского колледжа ревматологии.
Внесуставное заболевание
Хотя суставы почти всегда являются основным очагом РА, другие системы органов также могут быть вовлечены.Внесуставные проявления РА чаще всего возникают у серопозитивных пациентов с более тяжелым поражением суставов. Внесуставные проявления могут развиваться даже при небольшом активном поражении суставов.
Ревматоидные узелки. Подкожный узелок является наиболее характерным внесуставным поражением при болезни. Узелки встречаются в 20-30% случаев, почти исключительно у серопозитивных пациентов. Чаще всего они располагаются на разгибающих поверхностях рук и локтей (показано ниже) , но также склонны к развитию в точках давления на стопах и коленях.Изредка узелки могут возникать во внутренних органах, таких как легкие, сердце или склера глаза. (подробнее о ревматоидных узелках см. в отчете № 6)
Перепечатано из коллекции клинических слайдов по ревматическим заболеваниям, авторское право 1991, 1995, 1997. Используется с разрешения Американского колледжа ревматологии.
Используется с разрешения Американского колледжа ревматологии.
Сердечно-легочная болезнь. Существует несколько легочных проявлений ревматоидного артрита, включая плеврит с выпотом или без него, внутрилегочные узелки и диффузный интерстициальный фиброз.При тестировании функции легких обычно выявляется ограничительный дефект вентиляции с уменьшенным объемом легких и сниженной способностью к диффузии окиси углерода. Хотя в основном бессимптомно, наибольшую озабоченность вызывает различение этих проявлений от инфекции и опухоли. (подробнее о легочных осложнениях при ревматоидном артрите см. клинический случай №6)
Атеросклероз – наиболее частое сердечно-сосудистое проявление ревматоидного артрита. Это также основная причина смерти пациента с РА.Поскольку хроническое воспаление может быть причиной атеросклероза, возможно, что раннее агрессивное лечение РА может снизить частоту или тяжесть сердечных заболеваний. Перикардит также наблюдается при РА.
Болезнь глаз. Кератоконъюнктивит синдрома Шегрена является наиболее частым глазным проявлением ревматоидного артрита. Sicca (сухость глаз) – частая жалоба. Эписклерит возникает иногда и проявляется легкой болью и сильным покраснением пораженного глаза.Склерит и язвы роговицы – редкие, но более серьезные проблемы.
Синдром Шегрена. Примерно у 10-15% пациентов с ревматоидным артритом развивается синдром Шегрена, хроническое воспалительное заболевание, характеризующееся лимфоцитарной инфильтрацией слезных и слюнных желез. Синдром Шегрена – это аутоиммунное заболевание, которое влияет на функцию экзокринных желез, приводя к снижению слезоотдачи (сухой кератоконъюнктивит), сухости во рту (ксеростомия) с пониженным содержанием слюны низкого качества и уменьшению вагинальных выделений.Важно, чтобы пациенты регулярно посещали офтальмолога и стоматолога. Иногда для лечения этого состояния требуются дополнительные лекарства. Также наблюдается поликлональная лимфопролиферативная реакция, характеризующаяся лимфаденопатией, и у пациентов повышается риск развития лимфомы. Дополнительную информацию о синдроме Шегрена можно найти на веб-сайте нашего центра Шегрена.
Ревматоидный васкулит. Наиболее частыми клиническими проявлениями васкулита являются небольшие инфаркты пальцев вдоль ногтевого ложа.( см. Рисунок ниже ) Внезапное начало ишемической мононевропатии (множественный мононеврит) или прогрессирующего склерита типично для ревматоидного васкулита. Синдром обычно возникает после многих лет серопозитивного, постоянно активного ревматоидного артрита; однако васкулит может возникать при бездействии суставов. Дополнительную информацию о васкулите можно найти на сайте нашего центра васкулитов.
Перепечатано из коллекции клинических слайдов по ревматическим заболеваниям, авторское право 1991, 1995, 1997.Используется с разрешения Американского колледжа ревматологии.
Неврологические заболевания.
Наиболее частым неврологическим проявлением ревматоидного артрита является легкая, преимущественно сенсорная периферическая нейропатия, обычно более выраженная в нижних конечностях. Невропатии защемления (например, синдром канала запястья и синдром канала предплюсны) иногда возникают у пациентов с ревматоидным артритом из-за сдавления периферического нерва воспаленной отечной тканью. Миелопатия шейки матки, вторичная по отношению к атлантоаксиальному подвывиху, является редким, но особенно тревожным осложнением, потенциально вызывающим необратимые, даже фатальные неврологические нарушения.
Синдром Фелти
Синдром Фелти встречается реже, чем в прошлом. Для этого характерна спленомегалия, а лейкопения – преимущественно гранулоцитопения. Рецидивирующие бактериальные инфекции и хронические рефрактерные язвы ног являются основными осложнениями.
Клинический курс
Течение ревматоидного артрита у конкретного пациента невозможно предсказать. Было описано несколько моделей активности:
- спонтанная ремиссия, особенно у серонегативного пациента, в течение первых 6 месяцев появления симптомов (менее 10%)
- повторяющиеся взрывные приступы, за которыми следуют периоды покоя, чаще всего на ранних стадиях
- обычный образец стойкой и прогрессирующей активности болезни интенсивность этого нарастает и ослабевает.
Инвалидность выше среди пациентов с ревматоидным артритом: 60% нетрудоспособны через 10 лет после начала заболевания. Недавние исследования продемонстрировали повышенную смертность среди ревматоидных пациентов. Средняя ожидаемая продолжительность жизни сократилась в среднем на 7 лет для мужчин и 3 года для женщин по сравнению с контрольной группой населения. У более чем 5000 пациентов с ревматоидным артритом из четырех центров уровень смертности был в два раза выше, чем в контрольной популяции.Пациенты с более высоким риском сокращения выживаемости – это пациенты с системным внесуставным поражением, низкой функциональной способностью, низким социально-экономическим статусом, низким уровнем образования и использованием преднизона. Есть надежда, что с появлением методов лечения для лучшего контроля воспаления и стратегий лечения, направленных на снижение активности и ремиссии заболевания, статистика, касающаяся инвалидности и смертности, улучшится.
Лабораторные испытания
Ни один лабораторный тест не подтвердит окончательно диагноз ревматоидного артрита.Однако информация, полученная в результате следующих тестов, способствует диагностике и лечению.
- Общий анализ крови (CBC)
- Комплексная метаболическая панель (CMP)
- Ревматоидный фактор (RF)
- Антитела к цитруллинированным пептидам, включая анти-CCP
- Скорость оседания эритроцитов (ESR)
- C-реактивный белок (CRP)
Анализ крови показывает легкую анемию примерно у 25–35% пациентов с РА. Количество лейкоцитов обычно в норме у пациентов с ревматоидным артритом, но может быть слегка повышенным вследствие воспаления, а также может быть очень низким в подгруппе пациентов с синдромом Фелти.Точно так же количество тромбоцитов обычно в норме, но тромбоцитоз возникает в ответ на воспаление.
Химические тесты обычно нормальны при ревматоидном артрите, за исключением небольшого снижения альбумина и увеличения общего белка, что отражает хронический воспалительный процесс. Перед началом лечения важно проверить функцию почек и печени, и в течение долгого времени следует принимать многие лекарства.
Положительный ревматоидный фактор присутствует у 70-80% пациентов с РА.Положительный анти-ЦЦП является более специфическим маркером РА и обнаруживается у аналогичных количеств пациентов на протяжении болезни. Высокие уровни Anti-CCP также связаны с более серьезным заболеванием.
Меры воспаления часто, но не всегда увеличиваются при РА. Скорость оседания эритроцитов (СОЭ) обычно повышена у пациентов с РА и у некоторых пациентов является полезным дополнением для отслеживания активности заболевания. C-реактивный белок (CRP) – еще один показатель воспаления, который часто усиливается и улучшается с контролем активности заболевания.
Тестирование на гепатиты B и C и тестирование на туберкулез обычно проводятся в рамках первоначальной оценки. Исходные рентгеновские снимки кистей, стоп и других пораженных суставов являются обычным явлением при первоначальной оценке, и иногда получают исходный рентгеновский снимок грудной клетки.
Результаты рентгенографии
Эрозии костей и разрушение хрящей происходят быстро и могут наблюдаться в течение первых 2 лет болезни, но продолжают развиваться с течением времени (см. Рисунок ниже). Эти анатомические изменения приводят к ограничению диапазона движений, сгибательным контрактурам и подвывиху (неполному вывиху) суставных костей. Типичные деформации включают локтевое отклонение пальцев в суставах MCP, гиперэкстензию или гиперфлексию суставов MCP и PIP (деформация шеи лебедя и бутоньерка), сгибательные контрактуры локтей и подвывих костей запястья и пальцев ног (удары пальцев ног и подъем деформации). Рентгенологические данные на ранней стадии заболевания могут показать только опухоль мягких тканей.После этого может развиться околосуставная остеопения. По мере прогрессирования заболевания сужение суставной щели происходит из-за потери хряща, и появляются околоскуставные эрозии, как правило, в месте прикрепления синовиальной оболочки. В терминальной стадии болезни могут наблюдаться большие кистозные эрозии костей.
Перепечатано из коллекции клинических слайдов по ревматическим заболеваниям, авторское право 1991, 1995, 1997. Используется с разрешения Американского колледжа ревматологии.
Совсем недавно внедрение ультразвука и МРТ повысило чувствительность выявления повреждений суставов на ранних стадиях болезни.Ультразвук может обнаружить синовит, излияния и эрозии в дополнение к энергетической допплерографии, позволяющей оценить текущее воспаление. МРТ может показать воспалительный синовит, который усиливается под действием гадолиния и показывает ранние эрозии. Роль этих методов в наблюдении за пациентами с течением времени в клинической практике до сих пор не установлена, но эти методы могут улучшить способность выявлять раннее заболевание и подтверждать диагноз.
Следующая: Патофизиология ревматоидного артрита
В чем разница между артритом и ревматизмом?
Перейти к:
Что такое артрит?
Артрит, происходящее от греческого слова «болезнь суставов», – это хроническое или острое воспаление суставов, которое часто сопровождается структурными повреждениями и болью.Напротив, ревматизм – это неформальный термин, используемый для описания заболеваний или синдромов суставов.
Кредит изображения: Anut21ng Photo / Shutterstock
В медицинской литературе термин ревматизм обычно не используется. Вместо этого для обозначения таких состояний обычно используется артрит.
Артрит характеризуется аномалиями суставов, скованностью и болью, вызванной воспалением. Воспаление может быть вызвано несколькими факторами, включая:
- Инфекции, такие как септический артрит
- При ревматоидном артрите наблюдаются ауто-воспалительные или аутоиммунные механизмы
- Отложения кристаллов, такие как подагра
- Дегенеративные заболевания, такие как остеоартрит
- Воспаление иногда может быть идиопатическим, т.е.е., возникают без определенной причины
Аналогично, у многих людей впоследствии может развиться артрит после начала другого заболевания, например болезни Лайма, целиакии, волчанки и псориаза.
Считается, что этим заболеванием страдают более 10 миллионов человек в Великобритании всех возрастных групп, включая детей. Существует несколько типов артрита, наиболее распространенными из которых являются ревматоидный артрит и остеоартрит.
Из-за разных типов симптомы могут различаться.Однако общие симптомы включают:
- Мышечная слабость и истощение
- Ограниченная подвижность суставов
- Жесткость, боль и чувствительность суставов
- Воспаление сустава и прилегающих территорий
- Теплая кожа, покрывающая пораженный сустав
Ревматоидный артрит
Ревматоидный артрит (РА) обычно поражает людей в возрасте от 40 до 50 лет и в три раза чаще встречается у женщин, чем у мужчин.
RA развивается в ответ на то, что иммунная система организма атакует определенные суставы, что приводит к воспалительной реакции и боли. Во время этого процесса сначала поражается синовиальная оболочка, внешнее покрытие сустава.
Повреждение может затем распространиться на другие области сустава, вызывая усиление отека и изменяя общую форму и структуру сустава. Это может негативно повлиять на хрящ и кость, вызывая их разрушение.
Остеоартроз
Остеоартрит обычно поражает людей в возрасте 40 лет и старше, женщин и лиц с семейным анамнезом этого состояния.Однако было обнаружено, что он развивается в любом возрасте из-за травмы или других сопутствующих заболеваний суставов, таких как ревматоидный артрит.
Колено здоровое и покрытое артрозом – 3D визуализация. Crevis / Shutterstock
Остеоартрит поражает гладкий хрящ, выстилающий сустав, и приводит к снижению подвижности, скованности и боли. Отек и остеофиты могут развиваться в результате того, что связкам и сухожилиям приходится усерднее работать, чтобы компенсировать истончение хрящевой выстилки.
Как диагностируется артрит?
Технология визуализации часто используется врачами для диагностики артрита, а также для измерения тяжести состояния.
Основная патология, степень разрушения сустава, целостность и стабильность близлежащих структур могут быть определены с помощью МРТ, ультразвука, КТ и рентгеновских лучей. Для тех, у кого артрит, поражающий руку, часто используется сканирование костей, чтобы показать симметричное поражение сустава.
Дальнейшие тесты включают анализ суставной жидкости пациента для определения количества лейкоцитов и эритроцитов, среди других факторов.Это может быть полезно для исключения воспаленного или гнойного сустава.
Лечение артрита
Артрит считается неизлечимым заболеванием. Пациенты, состояние которых быстро прогрессирует, как правило, старше, имеют несколько пораженных суставов или страдают ожирением. Есть несколько вариантов лечения для пациентов с РА и остеоартритом.
Лечение ревматоидного артрита
Как правило, пациентам с РА назначают противоревматические препараты, модифицирующие болезнь (DMARD).БПВП помогают облегчить возникшие симптомы и снизить скорость прогрессирования.
Лекарство улучшает симптомы, ограничивая действие химических веществ, синтезируемых вашей иммунной системой и поражающих суставы.
Другие методы лечения включают биологическое лечение, например инфликсимаб и этанерцепт, которые обычно принимают вместе с DMARD.
Обычно, принимаемый в виде инъекций, препарат помогает предотвратить передачу сигнала химическими веществами, присутствующими в крови, вашей иммунной системе о поражении суставов.Также могут быть назначены стероиды для снятия воспаления, боли и скованности.
Лечение остеоартрита
Тем, у кого симптомы остеоартрита легкие, рекомендуется несколько изменить образ жизни, чтобы облегчить симптомы. К ним относятся:
- При избыточном весе худеем
- Ношение соответствующей обуви
- Регулярно занимаются спортом
- Использование устройств, которые помогают уменьшить нагрузку на суставы ежедневно
В случае более серьезных симптомов обезболивающие могут быть прописаны в дополнение к плану упражнений, который должен выполнять физиотерапевт.
Операция может быть рекомендована небольшой части пациентов, у которых предыдущее лечение было сочтено неэффективным.
Операция направлена на замену сильно поврежденных суставов или восстановление или укрепление пораженных суставов.
Дополнительная литература
Артрит и ревматизм: в чем разница?
Путаница между артритом и ревматизмом понятна. Хотя слова «ревматизм» больше нет в медицинском словаре, оно все еще неофициально используется для описания симптомов, аналогичных симптомам остеоартрита.
Ревматизм и артрит, как правило, используются для описания различных симптомов, таких как боль в суставах и воспаление.
Здесь мы проясним, что именно означают термины «артрит» и «ревматизм», и как два современных термина описывают два разных состояния: остеоартрит и ревматоидный артрит.
Краткие сведения об артрите и ревматизме:
- Медицинские работники больше не используют слово «ревматизм», но оно остается общим языком, нет реальной разницы между ревматизмом и артритом.
- Ревматоидный артрит – это тип аутоиммунного заболевания (при котором организм атакует собственные клетки).
- Считается, что более 50 миллионов американцев живут с артритом.
- Более 300 000 детей живут с артритом в Соединенных Штатах.
- Симптомы ревматоидного артрита и остеоартрита часто совпадают, но имеют некоторые фундаментальные различия и требуют разных методов лечения.
Особой разницы нет. Наиболее важным отличием является то, что ревматизм больше не является предпочтительным термином.
Ревматизм все еще встречается в словаре и относится к ряду состояний мышц и суставов.
Однако врачи больше не используют это слово. В медицинском словаре Блэка говорится, что это «устаревший медицинский термин, который больше не имеет определенного значения».
Слова, похожие на ревматизм, все еще используются медицинскими работниками; ревматоидная и ревматологическая, например. Известный журнал Arthritis & Rheumatology – это ресурс для врачей в этой области. Ревматологи – это врачи, специализирующиеся на лечении заболеваний суставов и соединительных тканей.
Когда не врачи используют слово «артрит», они иногда имеют в виду остеоартрит, когда они используют слово «ревматизм», они часто имеют в виду ревматоидный артрит.
Лучше использовать точную современную терминологию, тогда не будет путаницы.
Чтобы получить больше доказательной информации и ресурсов по здоровому старению, посетите наш специализированный центр.
Артрит буквально означает «воспаление суставов», но он используется как общий термин для сложной семьи опорно-двигательного аппарата (мышцы и скелет) расстройств, которые включают в себя более 100 различных заболеваний или состояний.
По оценкам американской некоммерческой организации Arthritis Foundation, 53 миллиона американцев страдают артритом.
Хотя при обсуждении артрита на ум приходит образ пожилого человека, артрит может поражать людей любого возраста. Фактически, две трети случаев артрита обнаруживаются у взрослых в возрасте до 65 лет, а 300 000 детей в Америке страдают артритом.
Двумя наиболее распространенными формами артрита являются остеоартрит и ревматоидный артрит.
Что такое остеоартрит?
Остеоартрит – одна из самых распространенных форм артрита. Это вызвано износом суставов. Симптомы обычно развиваются постепенно и включают:
- болезненность или скованность суставов
- скованность после отдыха, которая улучшается при движении
- боль, которая усиливается после активности или к концу дня
Хрящ защищает и смягчает суставы, останавливая кости от трения друг о друга.При остеоартрите этот хрящ повреждается и теряется, что приводит к болезненному столкновению костей.
Это может быть просто из-за чрезмерного использования определенного сустава, это называется первичным остеоартритом. В других случаях остеоартрит может быть вызван каким-либо заболеванием, например ожирением. В этих случаях это называется вторичным остеоартрозом. Однако иногда причина остеоартрита не ясна.
Что такое ревматоидный артрит?
Ревматоидный артрит – еще одна распространенная форма артрита.Это аутоиммунное заболевание, означающее, что организм принимает собственные ткани за чужеродные и атакует их.
При ревматоидном артрите иммунная система атакует суставы и другие части тела, вызывая симптомы, которые часто включают боль, усталость и теплые, опухшие, воспаленные суставы.
Остеоартрит и ревматоидный артрит – это разные состояния.
Остеоартроз возникает в результате износа; ревматоидный артрит возникает из-за несоответствующего иммунного ответа.
Существуют также различия в том, как болезни проявляются у человека.
Вот несколько причин, по которым эти два состояния различаются:
- Ревматоидный артрит чаще поражает средние суставы пальцев и суставы, прикрепляющие пальцы к руке.
- Остеоартрит чаще поражает суставы у основания большого пальца и суставы на концах пальцев.
- Ревматоидный артрит имеет тенденцию быть симметричным, другими словами, если поражено левое колено, обычно поражается и правое колено.
- Остеоартроз не обязательно симметричный.
И при остеоартрите, и при ревматоидном артрите суставы по утрам будут скованными и болезненными. При остеоартрите это длится около 20 минут, но при ревматоидном артрите – более 45 минут.
Стоит отметить, что возможны как остеоартроз, так и ревматоидный артрит. Например, у человека может быть ревматоидный артрит колена и остеоартрит костей позвоночника.
Остеоартрит не вызывает ревматоидный артрит, но ревматоидный артрит может привести к вторичному остеоартриту из-за повреждения сустава.
Лечение ревматоидного артрита (РА), симптомы, диета, диагностика, причины, лекарства
Bossini-Castillo, L., et al. «Полногеномное ассоциативное исследование ревматоидного артрита без антител против цитруллинированных пептидов». Annals of the Rheumatic Diseases 74 (2015): e15.
Костенбадер, Карен Х., и Элизабет В. Карлсон. “Вирус Эпштейна-Барра и ревматоидный артрит: есть ли связь?” Arthritis Res Ther 8.1 (2006): 204.
Crane, M.M., et al. «Эпидемиология и лечение впервые возникшего и установленного ревматоидного артрита у застрахованного населения США». Arthritis Care Res (Hoboken) 67.12 декабря 2015: 1646-1655.
Доран, М.Ф., К.С. Кроусон, Г.Р. Пруд, W.M. О’Фаллон и С. Габриэль. «Предикторы инфекции при ревматоидном артрите». Rheum артрита 46.9 сентября 2002 г.: 2294-2300.
Firestein, G.S., et al. Учебник ревматологии Келли, 9-е изд. . Филадельфия, Пенсильвания: Saunders Elsevier, 2012.
Фуггер, Ларс и Арне Свейгаард. «Ассоциация MHC и ревматоидного артрита: HLA-DR4 и ревматоидный артрит – исследования на мышах и людях». Arthritis Res 2.3 (2000): 208-211.
Гарфин, Стивен Р. «Ревматоидный артрит шейного отдела позвоночника. Обзор ревматоидного спондилита». Medscape.com. 6 декабря 2015 г.
Hedstrom, A.K., L. Klareskog и L. Alfredsson.
«Воздействие пассивного курения и риск ревматоидного артрита: результаты шведского исследования EIRA».
Ann Rheum Dis 3 мая 2018 г.
Helmick, C.G., et al. «Оценки распространенности артрита и других ревматических состояний в Соединенных Штатах. Часть I.» Arthritis Rheum 58,1 января 2008: 15-25.
Kim, Kwangwoo, et al.«Ввод вариантов в бета-генах HLA-DR показывает, что HLA-DRB1 исключительно связан с ревматоидным артритом и системной красной волчанкой». PLoS ONE 11.2 26 февраля 2016 г .: e0150283. https://doi.org/10.1371/journal.pone.0150283.
Купман, Уильям и др., Ред. Учебник по клинической ревматологии . Филадельфия, Пенсильвания: Lippincott Williams & Wilkins, 2003.
Макиннес, Иэн Б. и Георг Шетт. N Engl J Med 365 (2011): 2205-2219.
Макиннес, И.Б. и Дж. Р. О’Делл. «Современное состояние: ревматоидный артрит». Ann Rheum Dis 70,2 февраля 2011 г .: 399.
Miese, Falk R., et al. «Пястно-фаланговые суставы при ревматоидном артрите: исследование возможности отсроченной МРТ-визуализации хряща с усилением гадолинием».





 Оцениваются прозрачность, цвет, вязкость, количество лейкоцитов и глюкозы
Оцениваются прозрачность, цвет, вязкость, количество лейкоцитов и глюкозы
 RF Анализ крови проверяет наличие белка, называемого ревматоидным фактором. Высокий уровень ревматоидного фактора связан с аутоиммунными заболеваниями, особенно с РА.
RF Анализ крови проверяет наличие белка, называемого ревматоидным фактором. Высокий уровень ревматоидного фактора связан с аутоиммунными заболеваниями, особенно с РА. Тяжелая инфекция или значительное воспаление в любом месте вашего тела может заставить вашу печень вырабатывать С-реактивный белок. Высокий уровень этого воспалительного маркера связан с РА.
Тяжелая инфекция или значительное воспаление в любом месте вашего тела может заставить вашу печень вырабатывать С-реактивный белок. Высокий уровень этого воспалительного маркера связан с РА.
 Это означает, что у вас есть антитела, которые заставляют вашу иммунную систему атаковать суставы.
Это означает, что у вас есть антитела, которые заставляют вашу иммунную систему атаковать суставы.