Инотропные и сосудорасширяющие стратегии лечения у людей с кардиогенным шоком или с низким сердечным выбросом
Вопрос обзора
Мы подготовили обзор существующих доказательств по лечению с использованием различных средств, действующих либо за счет повышения сократимости сердечной мышцы (инотропные лекарства), либо за счет расширения кровеносных сосудов (сосудорасширяющие лекарства), касательно их влияния на уровень смертности у пациентов в состоянии кардиогенного шока (КШ; шок вследствие критического снижения насосной функции сердца) или с синдромом низкого сердечного выброса (СНСВ; снижение производительности сердца).
Актуальность
КШ и СНСВ являются событиями, угрожающими жизни. Лекарственная терапия КШ и СНСВ основана на применении веществ, стимулирующих сокращение сердца. Для спасения пациентов в случае острых нарушений сердечной деятельности часто используются сильнодействующие средства. Однако доказательства о лечении пациентов с нарушениями циркуляции крови ограничены, особенно в том, что касается уровня смертности.
Однако доказательства о лечении пациентов с нарушениями циркуляции крови ограничены, особенно в том, что касается уровня смертности.
Характеристика исследований
Мы включили 19 исследований, в которых приняли участие 2385 пациентов с КШ или СНСВ, развившимися как осложнения инфаркта миокарда, сердечной недостаточности или хирургической операции на сердце. Длительность наблюдения в исследованиях была различной: от периода восстановления до 12 месяцев. Восемь исследований финансировались производителем исследуемого препарата. В одном исследовании связь с фармацевтической промышленностью не была установлена.
Основные результаты
Мы сравнили различные стратегии лечения, основанные на применении инотропных или сосудорасширяющих лекарств (таких как левосимендан, эноксимон, пироксимон, эпинефрин, норэпинефрин, допексамин, милринон, допамин и добутамин). Доказательства низкого качества показывают неопределенность в отношении смертности в краткосрочной и долгосрочной перспективе при сравнении левосимендана и добутамина. Доказательства очень низкого качества показывают неопределенность в отношении смертности в долгосрочной перспективе при сравнении левосимендана с плацебо; данные по краткосрочному периоду наблюдения отсутствуют. Доказательства очень низкого качества показывают неопределенность в отношении смертности в краткосрочной перспективе при сравнении левосимендана и эноксимона, эпинефрина и норэпинефрина-добутамина, допексамина и допамина, эноксимона и добутамина, а также допамина-милринона и допамина-добутамина; данные по долгосрочному периоду наблюдения отсутствуют. Доказательства очень низкого качества показывают неопределенность в отношении смертности от всех причин в краткосрочной и долгосрочной перспективе при сравнении эпинефрина и норэпинефрина. Данные о смертности от всех причин при сравнении милринона и добутамина, эноксимона и пироксимона, а также эноксимона и эпинефрина-нитроглицерина отсутствуют.
Доказательства очень низкого качества показывают неопределенность в отношении смертности в долгосрочной перспективе при сравнении левосимендана с плацебо; данные по краткосрочному периоду наблюдения отсутствуют. Доказательства очень низкого качества показывают неопределенность в отношении смертности в краткосрочной перспективе при сравнении левосимендана и эноксимона, эпинефрина и норэпинефрина-добутамина, допексамина и допамина, эноксимона и добутамина, а также допамина-милринона и допамина-добутамина; данные по долгосрочному периоду наблюдения отсутствуют. Доказательства очень низкого качества показывают неопределенность в отношении смертности от всех причин в краткосрочной и долгосрочной перспективе при сравнении эпинефрина и норэпинефрина. Данные о смертности от всех причин при сравнении милринона и добутамина, эноксимона и пироксимона, а также эноксимона и эпинефрина-нитроглицерина отсутствуют.
Качество доказательств
Доказательства актуальны по состоянию на октябрь 2019 года. У нас очень мало уверенности в результатах исследований, включенных в анализ (доказательства низкого или очень низкого качества), что связано с ограничениями соответствующих исследований (риск смещения), неточностью или косвенностью результатов.
У нас очень мало уверенности в результатах исследований, включенных в анализ (доказательства низкого или очень низкого качества), что связано с ограничениями соответствующих исследований (риск смещения), неточностью или косвенностью результатов.
Болезни сетчатки глаза – лечение в Москве по доступным ценам
Заболевания сетчатки и хориоидеи могут протекать в острой и хронической формах. К хроническим заболеваниям относят дистрофии и дегенерации (центральные и периферические), различной природы ангиоретинопатии, неактивные и субактивные фазы хориоретинитов.
Терапия указанных заболеваний сводится к регулярному приему назначенных офтальмологом препаратов. Как правило, рекомендуется дважды в год проходить комплексные курсы, которые включают до пяти наименований препаратов нескольких групп. Таким образом получается: 2 месяца лечение, после которого следует четырехмесячный перерыв. Один из ежегодных курсов терапии лучше совместить с местным лечением – субконъюнктивальными и парабульбарными инъекцими, а на второй ежегодный курс оставить местные инстилляции.
Препараты, назначаемые для ежегодных курсов лечения подразделяются на следующие группы: ретинопротекторы, ангиопротекторы, антикоагулянты, стимулирующие, рассасывающие, улучшающие микроциркуляцию, сосудорасширяющие, витамины и препараты, активирующие дыхание тканей. При этом, один препарат может обладать несколькими определенными свойствами и находиться в разных группах. А средства из одной группы могут совершенно различно действовать на организм. К примеру, препараты сосудорасширяющего действия иногда снижают артериальное давление, никак его не изменяют, а в некоторых случаях — повышают. В связи с этим схемы терапевтических курсов выстраиваются с учетом индивидуальных особенностей конкретного пациента. Во избежание полипрагмазии, всегда лучше подобрать 2 или 3 препарата, которые полностью подойдут пациенту и будут оказывать на его организм необходимое комплексное воздействие.
Стимуляторы тканевого дыхания
С этой целью применяют ферментный препарат Цитохром С, который вырабатывается из сердечной мышцы коров. Действующее вещество является участником акта тканевого дыхания, способно ускорять окислительные реакции. Известно как один из компонентов капель Катахром.
Действующее вещество является участником акта тканевого дыхания, способно ускорять окислительные реакции. Известно как один из компонентов капель Катахром.
Препарат назначается в инъекциях в/м по 5 мл. Перед началом курса выполняется проба, кратность ежедневных инъекций – 1 или 2. Продолжительность лечения – до 20-ти дней.
Проба обязательна перед каждым лечебным курсом. С ее помощью определяется индивидуальная чувствительность пациента. В качестве теста 0,1 мл Цитохром С вводят внутрь кожи и в течение получаса наблюдают. При возникновении покраснения, зуда или аллергических высыпаний, говорят об индивидуальной непереносимости и назначение аннулируют.
Ангиопротекторы
Это вещества способствующие нормализации проницаемости стенок сосудов, уменьшению отека сосудистой ткани, ускорению процессов обмена в сосудистой стенки. Ангиопротекторным действием в полной мере обладают: витамин Р, противовоспалительные нестероидные препараты, а также приведенные ниже медицинские средства.
Доксиум, главное вещество которого – особая форма кальция добезилат, необходимый для укрепления стенок сосудов. Этот препарат нужен для повышения сопротивляемости капилляров, улучшения микроциркуляции крови, стимуляции в лимфатических сосудах дренажной функции. Он разжижает кровь и незначительно уменьшает агрегацию тромбоцитов, что благотворно отражается на состоянии ткани сетчатки. Не оказывает какого-либо влияния на микроаневризмы и не проникает значимо через гематоэнцефалический барьер.
Таблетированная форма препарата назначается из расчета 0,75-1,0 г в сутки, что составляет 3-4 таблетки, которые пьют после еды. Курс приема довольно длителен и может продолжаться год или полтора.
Среди негативных моментов приема препарата, специалисты отмечают явления диспепсии и кожные высыпания аллергического характера. Это является поводом для снижения дозы или полной его отмены. Не назначается во время беременности.
Аскорбиновая кислота – препарат для нормализации проницаемости капиллярной стенки, улучшения окислительно-восстановительных реакций, регуляции углеводного обмена. Кроме того, аскорбиновая кислота способствует снижению в крови уровня холестерина, ускорению тканевой регенерации, а также стимуляции выработки стероидных гормонов. Такое свойство препарата очень важно при необходимости курса терапии стероидами.
Кроме того, аскорбиновая кислота способствует снижению в крови уровня холестерина, ускорению тканевой регенерации, а также стимуляции выработки стероидных гормонов. Такое свойство препарата очень важно при необходимости курса терапии стероидами.
Назначается в инъекциях или в таблетках. Дозировка для таблеток: 0,05-0,1 г до 5 раз ежедневно, при в/м введении 5% раствора — 2,0 мл № 20-30. Возможны и внутривенные инъекции в той же дозе, правда нужно учитывать, что в случае тромбозов, тромбофлебитов или при повышенной свертываемости крови, они противопоказаны.
Флавоноид Рутин — препарат уменьшающий ломкость и проницаемость капилляров, (в комбинации с аскорбиновой кислотой особенно). Вместе с ней является участником окислительно-восстановительных реакций, замедляет действие гиалуронидазы.
Суточная доза Рутина, как правило составляет 0,1 г, назначается в комплексе с аскорбиновой кислотой. Массово производятся таблетки Аскорутин, включающие рутин с аскорбиновой кислотой и глюкозой. Терапевтический курс предполагает их прием по 4 штуки в день. Не имеет противопоказаний или побочных действий.
Терапевтический курс предполагает их прием по 4 штуки в день. Не имеет противопоказаний или побочных действий.
Троксевазин (венорутон) – препарат близкого к рутину действия. Регулирует проницаемость капилляров, борется с отеками и воспалением тканей. В капсулах, назначают по одной во время еды, курсом на 2-4 недели.
Диваскан – препарат гемостатик, снижающий проницаемость микрососудов. Выпускается в таблетках, которые назначают по одной трижды в день. Пациентам с диабетической ретинопатией или внутриглазными кровоизлияниями рекомендуется принимать без перерывов не менее двух лет.
Дицинон (этамзилат) – вещество, повышающее в капиллярной стенке содержание большой молекулярной массы мукополисахаридов, что увеличивает их устойчивость и нормализует проницаемость. Препарат обладает свойством улучшать микроциркуляцию, нормализует адгезию тромбоцитов, оказывает гемостатическое действие, не способствуя образованию тромбов.
Назначается перорально или в/м. Суточная доза в таблетках составляет 1,5-2,0 г, длительность приема 2-3 месяца. В/м инъекции назначаются на 10-14 дней, их можно сочетать с п/б введением этого препарата в дозе 0,5 мл.
Суточная доза в таблетках составляет 1,5-2,0 г, длительность приема 2-3 месяца. В/м инъекции назначаются на 10-14 дней, их можно сочетать с п/б введением этого препарата в дозе 0,5 мл.
Для предупреждения возникновения кровотечений при хирургических вмешательствах, Дицинон вводят внутримышечно до операции и после нее при опасности послеоперационного кровотечения.
Препарат назначают с осторожностью больным с тромбозами и эмболиями. Побочных действий нет.
Продектин (пармидин) является препаратом-ангиопротектором, действие которого направлено на восстановление микроциркуляции. Он способствует снижению агрегации тромбоцитов, активирует фибриногенез, улучшает состояние сосудистого эндотелия. Продектин имеет выраженное антисклеротическое действие, ускоряет исчезновение признаков интоксикации.
Его прием составляет 4 таблетки ежедневно (1,0 г), курсом до 6 месяцев.
Среди побочных действий отмечают тошноту, изредка кожные аллергические высыпания, головную боль. При снижении дозировки или отмене препарата все явления проходят. Противопоказанием для назначения являются болезни печени.
При снижении дозировки или отмене препарата все явления проходят. Противопоказанием для назначения являются болезни печени.
Эмоксипин способствует снижению вязкости крови, уменьшению проницаемости стенок сосудов, рассасыванию кровоизлияний. Он является ретинопротектором и антиоксидантом, защищает сетчатку от негативного действия яркого света (лазеркоагуляция, солнечные ожоги). Его назначают при кровоизлияниях, ретинопатиях, осложненной миопии, дистрофиях сетчатки, тромбозах ее вен, световых или лучевых ожогах глаз, глаукоме. Также он является компонентом комплексного лечения при лазеркоагуляции.
Назначают по одной инъекции в глаз (субконъюктивально, ретробульбарно, парабульбарно) 1% раствора в дозировке 0,5 мл ежесуточно 10-15 дней. Курс лечения при необходимости продлевают до 30 дней и повторяют несколько раз в год. Иногда препарат применяют в виде глазных капель.
Его побочным действием могут быть: зуд, жжение, болезненность, относящиеся к аллергическим реакциям.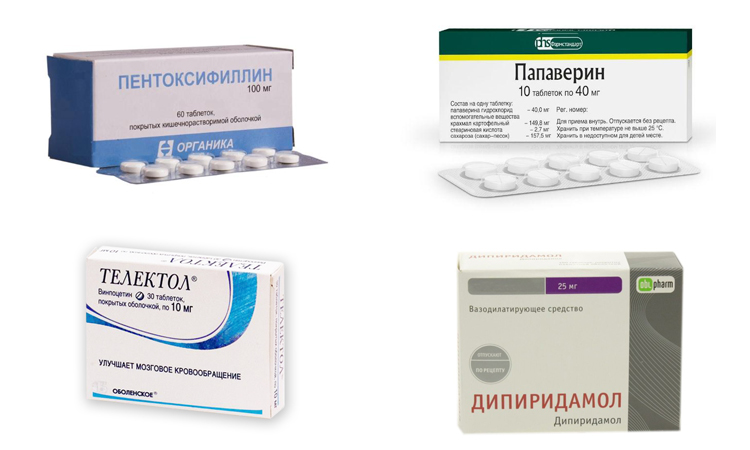 Они снимаются применением кортикостероидов. Иногда при инъекциях наблюдается уплотнение тканей орбиты, в последствие рассасывающееся самостоятельно.
Они снимаются применением кортикостероидов. Иногда при инъекциях наблюдается уплотнение тканей орбиты, в последствие рассасывающееся самостоятельно.
Препараты, способствующие рассасыванию
Химотрипсин – средство способствующее расщеплению сгустков крови, экссудатов, фибрина. Назначается в виде в/м инъекций по 5-10 мг на физрастворе, длительностью 20-30 дней.
Фибринолизин – препарат с высокой активностью в отношении свежей крови, поэтому если кровоизлияние произошло недавно, с него и начинают лечение. Назначается в виде п/б инъекций в комплексе с фибринолизином и гепарином на 10-15 дней. Если необходимо, после этого может применяться химотрипсин. Если кровоизлияние произошло давно вводить Фибринолизин нецелесообразно.
Еще один препарат этой группы, Лидаза, при недавних кровоизлияниях противопоказана. А при давнем кровоизлиянии способна спровоцировать его вновь, поэтому также противопоказана.
Антикоагулянты
Гепарин, как активное вещество оказывает многокомпонентное действие: рассасывающее, липотропное, антикоагулянтное. Назначается в виде в/м инъекций по следующей схеме: первые 4 дня по 4 ежедневные инъекции, следующие 4 дня — по 3 инъекции, далее, 4 дня по 2 инъекции и еще 4 дня по 1 инъекции.
Назначается в виде в/м инъекций по следующей схеме: первые 4 дня по 4 ежедневные инъекции, следующие 4 дня — по 3 инъекции, далее, 4 дня по 2 инъекции и еще 4 дня по 1 инъекции.
Дозировка составляет до 5000 ЕД. В больших дозах препарат не применяется так как возможны осложнения.
Препараты йода назначаются с целью повышения фибринолитической активности крови. Кроме того, они снижают содержание в ней b-липидов и холестерина. Назначают внутрь по 5-10 капель в молоке дважды или трижды в день, либо в форме драже дозировкой по 0,0005 г. Курс лечения составляет не менее одного месяца, проводится с перерывами многие годы.
Антиагреганты
Курантил – препарат замедляющий агрегацию тромбоцитов, что препятствует образованию в сосудах тромбов. Он обладает сосудорасширяющим действием, несколько снижает артериальное давление, уменьшает периферическое сопротивление, способствует улучшению мозгового кровообращения.
Назначается как антиагрегант для предотвращения возникновения тромбозов после операций и при тромбах центральной вены сетчатки. Антиагрегационная активность Курантила близка к ацетилсалициловой кислоте. Однако данный препарат переносится лучше, не имеет ульцерогенных свойств.
Антиагрегационная активность Курантила близка к ацетилсалициловой кислоте. Однако данный препарат переносится лучше, не имеет ульцерогенных свойств.
Курантил назначают внутрь по 25 мг трижды в сутки длительный период.
Существуют побочные явления приема препарата, хотя они очень редки. К ним относят: покраснение лица из-за сосудорасширяющего действия (кратковременное), учащение пульса, аллергическая сыпь. Не назначается при распространенном атеросклерозе коронарных артерий.
Ацетилсалициловая кислота – противовоспалительный препарат с антитромботическим действием и способностью тормозить агрегацию тромбоцитов. Препарат применяется при тромбозах сосудов сетчатки для предупреждения образования сгустков.
Назначают внутрь по 0,125 г или 1/4 таблетки после еды один раз в день. Применяется длительно.
Тиклид (тиклопедин) обладает способностью подавлять агрегацию эритроцитов и тромбоцитов, активирует синтез простациклина и простагландинов Е1 и D2, улучшает микроциркуляцию. Применяется при ретинопатиях — диабетической и посттромботической.
Применяется при ретинопатиях — диабетической и посттромботической.
Тиклид принимают внутрь по 0,25 г вместе с едой дважды в день длительно (до 6 месяцев и дольше) под контролем состава крови и функции печени.
При приеме может возникать понос и боли в эпигастрии. Также возможны явления геморрагий, лейкопения, агранулоцитоз.
Препарат не назначают одновременно с антикоагулянтами или антиагрегантами. Он противопоказан при повышенном риске кровотечения, инсульте, обострении язвы желудка, болезнях печени, беременности и лактации.
Сосудорасширяющие препараты
Циннаризин (стугерон) обладает спазмолитическим действием, уменьшает реакцию кровеносных сосудов на сосудосуживающие вещества. Препарат улучшает микроциркуляцию, разжижает кровь, повышает тканевую устойчивость к гипоксии. Также циннаризин имеет противогистаминные свойства; снижает возбудимость вестибулярного аппарата, тем самым подавляя нистагм. Существенно не влияет на системное АД.
Препарат принимают внутрь после еды по 2 таблетки дважды в сутки. Длительность курса лечения может варьироваться от нескольких недель до нескольких месяцев.
Среди побочных действий препарата стоит отметить сухость во рту, сонливость, возможны расстройства ЖКТ. Циннаризин усиливает действие алкоголя и седативных препаратов. Противопоказаний нет.
Сермион – препарат со спазмолитической активностью в отношении сосудов сетчатки. Применяется при диабетической ретинопатии, дистрофиях роговицы, ишемических поражениях зрительного нерва.
Принимают внутрь до еды трижды в день по 10 мг. Лечение длительное – несколько месяцев.
При возникновении таких явлений как гипотензия, расстройства ЖКТ, головокружение, сонливость либо нарушения сна, кожный зуд, покраснение лица или кожи верхней половины тела, дозировку необходимо уменьшить или отменить препарат.
Кавинтон (винпоцетин) – препарат с сосудорасширяющими свойствами и прямым релаксирующим воздействием на гладкие мышцы. Он улучшает кровоток, способствует утилизации глюкозы, разжижает кровь, снижает агрегацию тромбоцитов, в небольшой степени снижает уровень АД.
Он улучшает кровоток, способствует утилизации глюкозы, разжижает кровь, снижает агрегацию тромбоцитов, в небольшой степени снижает уровень АД.
Назначается внутрь 2 таблетки после еды дважды в день. Курс приема – 60 дней.
Не назначается пациентам с тяжелой ишемий и аритмиями сердца, беременностью. Противопоказан при низком тонусе сосудов и лабильном АД.
Никотиновая кислота – препарат обладает антипеллагрическим действием, нормализует в крови уровень холестерина, влияет на жировой и углеводный обмен, расширяет сосуды, тормозит симпатическую и возбуждает парасимпатическую нервные системы.
Препарат принимают в таблетках дважды или трижды в день по 0,02-0,05 г. кроме того, его могут назначить в инъекциях по 1-2 мл в/м 10-15 дней.
При офтальмологических патологиях никотиновая кислота, как самостоятельный препарат практически не назначается. Однако, она очень часто входит в состав применяемых комплексов: Ксантинола никотинат, Никоверин, Никошпан.
Нигексин препарат с сосудорасширяющим действием без снижения уровня АД. Назначают курсом до 6 недель по 0,25 г трижды в день.
Компламин – обладает сосудорасширяющим действием на периферические сосуды, улучшает периферическое кровообращение и микроциркуляцию в сосудах сетчатки.
Таблетки принимают не разжевывая после еды, 2-3 штуки за раз. Пациентам с острым инфарктом миокарда, тяжелой сердечной недостаточностью и кровотечениями, Компламин не назначается. При приеме следует соблюдать осторожность людям с язвой желудка и лабильным АД.
Трентал (агапурин, пентоксифиллин) препарат с расширяющим сосуды свойством, за счет чего происходит улучшение снабжения кислородом тканей глаз. Он улучшает микроциркуляцию крови и ее реологические свойства, разжижает кровь и влияет на эластичность эритроцитов.
Принимают в форме таблеток, которые пью не разжевывая после еды. Суточная доза составляет 4 таблетки (0,4 г.).
Прием препарата может сопровождаться побочными эффектами: тошнотой, покраснением лица, головокруженем.
У пациентов с недавно произошедшими кровоизлияниями в сетчатку, массивным кровотечением, тяжелым склерозом сосудов, инфарктом, препарат не применяется.
Антисклеротические препараты
Мисклерон имеет свойство снижать уровень липидов и мочевой кислоты в крови, увеличивать ее вязкость и фибринолитическую активность, уменьшать агрегацию тромбоцитов. Благодаря этому, он широко применяется при диабетической ретинопатии, а также иных состояниях, протекающих с гиперлипидемией.
Препарат рекомендуется принимать трижды в день по 2 капсулы во время или после еды. Курсы лечения обычно составляют 20-30 дней, после чего следует равный перерыв, в год целесообразно пройти 4-6 таких курсов.
Прием Мисклерона может сопровождаться: расстройствами ЖКТ, кожным зудом, мышечной слабостью и болями, увеличением массы тела из-за задержки воды. Длительное применение данного препарата может стать причиной возникновения внутрипеченочного холестаза и желчнокаменной болезни. Поэтому многие страны Европы отказались от его производства.
Поэтому многие страны Европы отказались от его производства.
Препарат нельзя принимать людям с заболеваниями печени и почек, а также при беременности и в период лактации. С осторожностью назначается диабетикам.
Метионин – препарат содержащий незаменимые аминокислоты. Его липотропное действие направлено на удаление избытка жира из печени. Кроме того, у него есть свойство активации гормонов, витаминов и ферментов, обезвреживания токсичных веществ. Метионин применяется при токсических поражениях печени, назначается при сахарном диабете, атеросклерозе (для снижение уровня холестерина крови и повышение содержания фосфолипидов).
Его принимают по 2 таблетки (0,5 г) перед едой 3-4 раза ежедневно, длительностью от 10-ти дней до месяца. Иногда, курс лечения бывает более продолжительным: 10 дней приема таблеток, 10 дней отдыха.
Неприятными последствиями лечения Метионином является возникающая рвота, что требует его отмены.
Стимулирующие препараты
ФиБС представляет собой биогенный стимулятор, производящийся из отгона грязи лиманов. Назначается в терапии блефаритов, конъюнктивитов, кератитов, миопии, помутнения стекловидного тела.
Назначается в терапии блефаритов, конъюнктивитов, кератитов, миопии, помутнения стекловидного тела.
Вводится в виде подкожных инъекций по 1 мл, курс лечения — 30 уколов.
АТФ — вещество, регулирующее энергетический обмен клеточных реакций, в основном при синтезе РНК и ДНК. Благодаря его действию купируются процессы альтерации и экссудации, стимулируется окислительно-восстановительные реакции. Субконъюнктивальное введение АТФ дает его накопление в тканях глаза без возникновения осложнений.
Назначается в субконъюнктивально по 0,2 мл или внутримышечно по 1-2 мл. Курс лечения: 15 субконюнктивальных инъекций или 25 внутримышечных.
Торфот является производным отгона торфа. Показания к его применению, дозировка и курс лечения, аналогичны препарату ФиБС.
Экстракт алоэ – препарат весьма эффективный при лечении ряда заболеваний глаз: блефарит, конъюнктивит, кератит, увеит, прогрессирующая миопия, помутнение стекловидного тела и пр.
Назначается в виде подкожных инъекций в дозировке 1 мл.
Не показан пациентам с тяжелыми сердечно-сосудистые заболеваниями, гипертонией, острыми расстройствами ЖКТ, тяжелыми болезнями почек. А также пожилым людям.
Комплексы витаминов
Это медикаментозные препараты, включающие витамины, аминокислоты, полезные глазам макро- и микроэлементы. Их прием благоприятно отражается на процессах метаболизма и улучшает функциональные способности соединительной ткани, активизируя механизмы сопротивляемости неблагоприятным внешним факторам и процессам старения. Эти препараты стимулируют репарацию и регенерацию, пополняют запасы полезных веществ, ускоряют процессы энергетического обмена на клеточном и молекулярном уровнях, защищают ткани от окислительного воздействия свободных радикалов.
Аевит представляет собой масляный раствор с витаминами Е и А. Токоферол или витамин Е – незаменимый участник окислительных реакций, напрямую влияет на липидный и углеводный обмены, снижает проницаемость сосудистой стенки, активизирует кровообращение на местном уровне. Ретинол, известный, как витамин А участвует во всех видах обмена веществ и окислительных реакций. Его роль в зрительной функции просто огромна, так как без него невозможно производство зрительного пурпура. Прием этих витаминов в комплексе взаимно усиливает действие друг друга.
Ретинол, известный, как витамин А участвует во всех видах обмена веществ и окислительных реакций. Его роль в зрительной функции просто огромна, так как без него невозможно производство зрительного пурпура. Прием этих витаминов в комплексе взаимно усиливает действие друг друга.
Комплекс Аевит выпускается в капсулах, которые назначаются по 1 штуке дважды в день вместе с едой, курсом 1 или 1,5 месяца.
Препарат с осторожностью назначается беременным женщинам, людям с холециститом и тиреотоксикозом, а также пациентам с высокой проницаемостью сосудов.
Пангексавит необходим при заболеваниях глаз, сопровождающихся снижением остроты зрения. Его принимают трижды в день по 1 таблетке.
Гептавит рекомендован пациентам с тапеторетинальной абиотрофией, кератомаляцией, кератитом, ксерофтальмией и пр. Его нужно принимать дважды в день по таблетке после еды. Курс приема – не менее 20 — 30 дней.
Декамевит способен активировать процессы обмена веществ, повышать иммунитет и улучшать общее состояние у лиц пожилого возраста.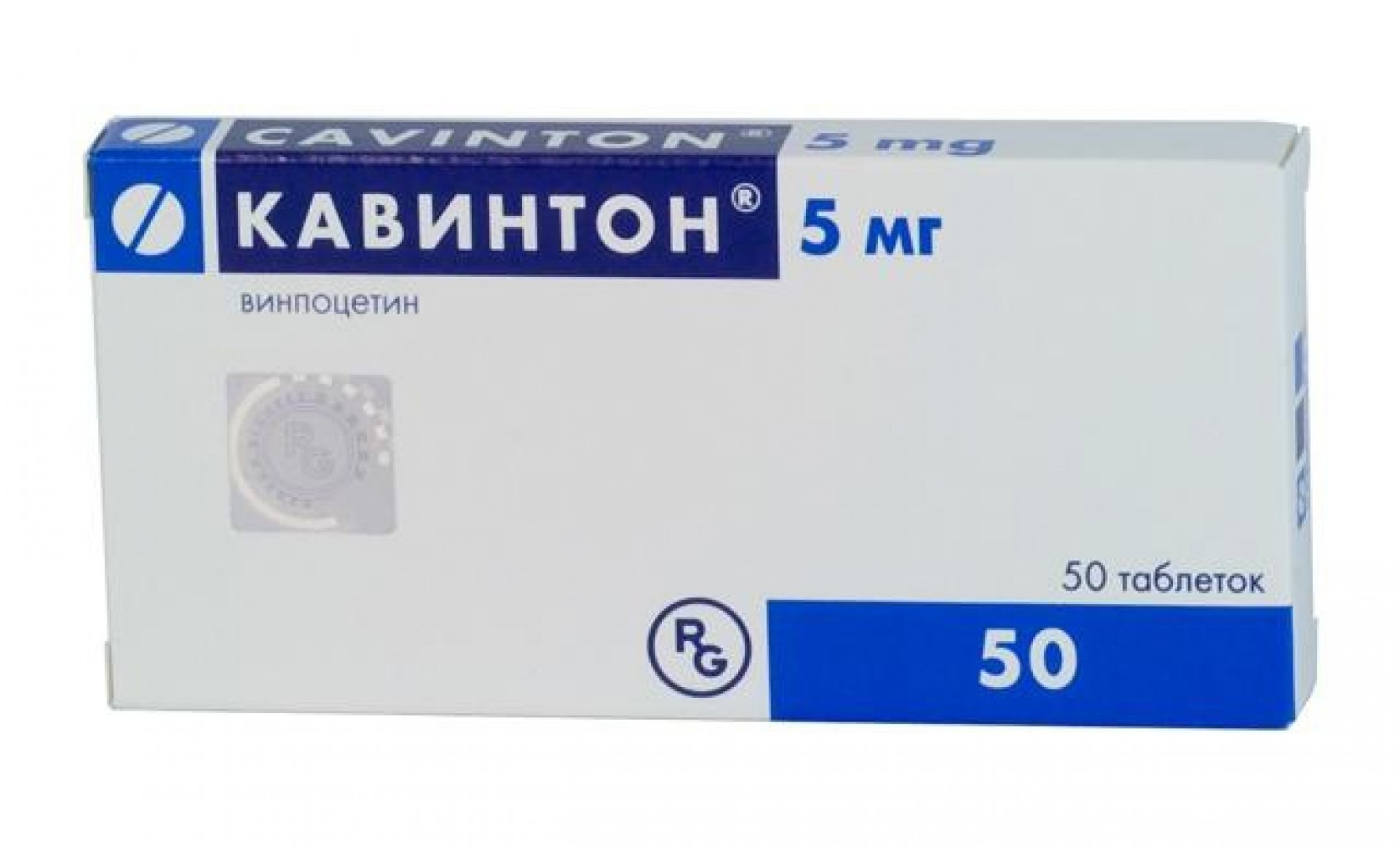 Также его назначают при применении антибактериальных средств, при нервном и физическом истощении, после тяжелых болезней.
Также его назначают при применении антибактериальных средств, при нервном и физическом истощении, после тяжелых болезней.
Принимают во время еды по таблетке дважды в день, не менее 20 дней.
Гексавит – профилактический препарат, повышающий защитные силы организма при инфекционных и воспалительных заболеваниях, длительном приеме антибактериальных средств. Кроме того, он необходим людям, чей труд требует высокой остроты зрения и предполагает длительные зрительные нагрузки.
Его принимают после еды трижды в день по 1 драже.
Существуют и иные поливитаминные комплексы, которые не имеют специальных офтальмологических показаний, однако они положительно воздействуют на весь организм и глаза, в том числе.
Тауфон – раствор серосодержащей аминокислоты. Это соединение синтезируется организмом при превращении цистеина. Тауфон на местном уровне улучшает процессы перехода энергии, стимулируетпроцессы восстановления и репарации, в случае травматических поражений глазных тканей и дистрофий сетчатки. Способствует снижению уровня внутриглазное давление при заболевании глаукомой. Действующее вещество глазных капель является одним из составляющих парных желчных кислот, которые способствуют эмульгированию жиров.
Способствует снижению уровня внутриглазное давление при заболевании глаукомой. Действующее вещество глазных капель является одним из составляющих парных желчных кислот, которые способствуют эмульгированию жиров.
Препарат может назначаться как в форме глазных капель, так и в инъекциях. При назначении субконъюнктивальных или парабульбарных инъекций, их выполняют 4% раствором Тауфона в дозировке 0,3 мл. Как правило, на курс лечения достаточно 10 уколов.
Если препарат назначен в виде глазных капель, то его инстиллируют от 2 до 4 раз в день по 2-3 капли. Терапия продолжается не менее 3 месяцев.
В некоторых случаях может быть назначено форсированное лечение. Тогда инстилляции капель выполняют в течение часа каждые 15 минут (всего 5 капель). Такая терапия проводится в течение месяца дважды в день (специалисты считают, что подобный метод доставки препарата с успехом заменяет инъекции, ведь препарат способен проникать очень глубоко, достигая даже стекловидного тела и сетчатки).
Новости: 10 лекарств, изменивших мир – Эксперт
1. Опий
Зачем нужно Жгучая, пульсирующая, тупая, рвущая… На протяжении всей истории человечества врачи и ученые искали средства, способные победить боль. Опий стал первым сильным болеутоляющим лекарством.
Как открыли О целебных свойствах опия (высушенный сок недозрелых головок снотворного мака) знали уже врачи Древней Греции и Рима, Древнего Китая и Индии, применявшие настойки опия и мандрагоры для облегчения боли.
Но опий использовался не только как лекарство. С конца XVIII века в Индии и Китае массовое распространение получило применение его как одурманивающего средства. Этот обычай активно поддерживался американцами и англичанами: торговля опием приносила хорошие барыши. И когда в середине XIX века китайские власти попытались объявить курение опия вне закона, англичане принялись лоббировать свой бизнес силой оружия — разразилось несколько войн, которые так и назвали «опиумные».
Медицина тем временем не оставляла попыток получить на основе опия болеутоляющее лекарство. В 1806 году молодой аптекарь Фридрих Сертюрнер выделил из алкалоидов опия белые кристаллы и назвал их «морфий» — в честь бога сновидений Морфея. Появление морфина, особенно после изобретения в 1853 году шприца, дало в руки врачей мощное средство против боли. Однако вскоре выяснилось, что пристрастие к нему развивается еще быстрее, чем к опию. Перед учеными встала задача — найти ему такой заменитель, который не вызывал бы привыкания.
В 1874 году химики синтезировали из опия героин — по своему анестезирующему воздействию он оказался гораздо сильнее морфина. До 1910 года героин можно было купить в любой аптеке, однако потом было доказано, что это не менее страшный наркотик.
Что сейчас Опий — родоначальник всех современных наркотических анальгетиков. Во второй половине XX столетия синтетическим путем были получены промедол, фенадон, трамадол, фентанил, деприван, буторфанол и другие лекарства, а также выделены некоторые алкалоиды опия: противокашлевое средство кодеин и сосудорасширяющий препарат папаверин. Большая часть их включена в официальные списки наркотических веществ, хранить и продавать которые можно только в условиях строжайшего контроля.
Большая часть их включена в официальные списки наркотических веществ, хранить и продавать которые можно только в условиях строжайшего контроля.
2. Вакцина против оспы
Зачем нужно Оспа, которая, как полагают, возникла более 3000 лет назад в Индии и Египте, долгое время была одним из самых страшных заболеваний, известных человечеству. Многочисленные эпидемии оспы охватывали целые континенты, уничтожая их население и изменяя ход истории. Например, в XVIII столетии в Европе ежегодно заболевало 12–15 млн человек, из них погибало более 25% взрослого населения и 55% детей. Только в 1980 году Всемирная организация здравоохранения официально признала, что оспа полностью ликвидирована во всех развитых странах земного шара. Это стало возможным благодаря всеобщей вакцинации.
Как открыли Основоположником метода вакцинации стал английский врач Эдуард Дженнер. Идея прививки коровьей оспы возникла у молодого доктора во время разговора с дояркой, руки которой были покрыты кожными высыпаниями.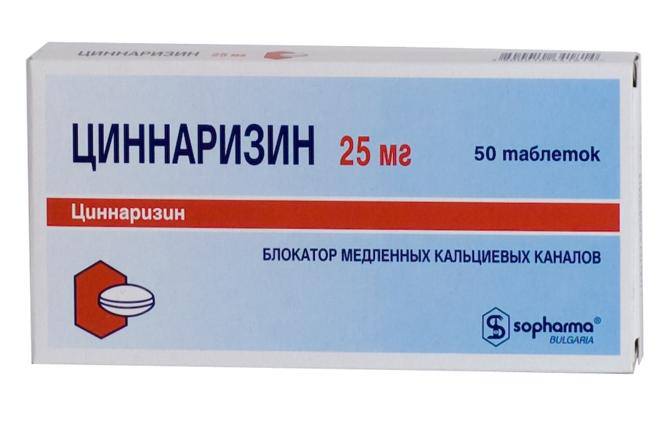 На вопрос, не больна ли она натуральной оспой, крестьянка ответила, что болезни этой у нее быть не может, поскольку она уже переболела «оспой коров». Дженнер вспомнил, что даже в разгар эпидемии среди его пациентов никогда не бывало доярок.
На вопрос, не больна ли она натуральной оспой, крестьянка ответила, что болезни этой у нее быть не может, поскольку она уже переболела «оспой коров». Дженнер вспомнил, что даже в разгар эпидемии среди его пациентов никогда не бывало доярок.
В течение многих лет он собирал сведения, чтобы убедиться в предохранительных свойствах коровьей оспы по отношению к оспе натуральной. Посоветовавшись со своим учителем Джоном Хантером, врач решился на эксперимент.
14 мая 1796 года Дженнер привил восьмилетнему мальчику Джеймсу Фиппсу содержимое (лимфу) пустулы с руки крестьянки Сары Нельмс, заразившейся коровьей оспой. Полтора месяца спустя Дженнер ввел Джеймсу лимфу из пустулы другого больного — на сей раз натуральной оспой. С волнением следил доктор за здоровьем ребенка: заболеет или нет? Мальчик не заболел.
Повторив этот эксперимент 23 раза, в 1798 году Эдуард Дженнер опубликовал статью «Исследование причин и действий… коровьей оспы». В том же году вакцинация была введена в английской армии и на флоте. А Наполеон, несмотря на то что в те годы Франция находилась в состоянии войны с Англией, приказал изготовить золотую медаль в честь открытия Дженнера, а в 1805 году ввел во Франции принудительную вакцинацию.
А Наполеон, несмотря на то что в те годы Франция находилась в состоянии войны с Англией, приказал изготовить золотую медаль в честь открытия Дженнера, а в 1805 году ввел во Франции принудительную вакцинацию.
Первая дженнеровская прививка против оспы в России была сделана в 1801 году мальчику Антону Петрову, который с легкой руки императрицы Марии Федоровны получил фамилию Вакцинов.
Что сейчас Благодаря открытию Дженнера повсеместной нормой стали и другие прививки — против гепатита В, дифтерии, коклюша, краснухи, полиомиелита, столбняка и прочих инфекций. В 2007 году в США была создана первая в мире противораковая вакцина — она должна предотвратить рак шейки матки, причиной которого является вирус папилломы человека (ВПЧ).
3. Эфир
Зачем нужно Серьезная хирургия невозможна без наркоза. История общего обезболивания одна из самых драматичных в истории медицины. Достаточно сказать, что в Средние века вместо наркоза использовали тяжелый деревянный молоток. Эфир и закись азота произвели революцию в хирургии.
Эфир и закись азота произвели революцию в хирургии.
Как открыли Наркотическое действие серного эфира было открыто еще в 1525 году врачом и алхимиком Парацельсом. Однако до эпохи анестезии было еще очень далеко.
В 1797 году молодой британский химик Гемфри Дэви случайно открыл обезболивающее действие закиси азота. Во время экспериментов Дэви заметил, что газ вызывает приятные ощущения и улучшает настроение. И дал ему название — «веселящий газ». Ученый высказал предположение о возможности использования закиси азота в хирургии. Однако в течение полувека никто об этой идее не вспомнил.
В 1818 году другой британский ученый — Майкл Фарадей (тот самый, который «превратил магнетизм в электричество») — испытал на себе усыпляющее действие паров эфира и даже опубликовал на эту тему работу. Но и она много лет оставалась незамеченной.
Эпоха практической анестезии началась позже. В 1844 году провинциальный американский дантист Гораций Уэллс попросил своего коллегу удалить ему здоровый зуб. Надышавшись предварительно «веселящим газом», Уэллс относительно спокойно перенес болезненную процедуру и вскоре после этого отправился в Бостон, где уговорил своего знакомого, тоже дантиста, Уильяма Мортона устроить публичную демонстрацию нового метода. Презентация эта, устроенная в январе 1845 года, завершилась полным провалом. Осмеянный коллегами, Уэллс вернулся домой.
Надышавшись предварительно «веселящим газом», Уэллс относительно спокойно перенес болезненную процедуру и вскоре после этого отправился в Бостон, где уговорил своего знакомого, тоже дантиста, Уильяма Мортона устроить публичную демонстрацию нового метода. Презентация эта, устроенная в январе 1845 года, завершилась полным провалом. Осмеянный коллегами, Уэллс вернулся домой.
Однако в идеи бедолаги Горация поверил блестящий химик и врач Чарльз Джексон, некогда готовивший Мортона к поступлению в университет. Многоопытный Джексон поделился с Мортоном знаниями о том, как правильно использовать серный эфир для обезболивания. Так началось их сотрудничество и… многолетняя вражда. Упорный и честолюбивый Мортон немедленно начал тайком экспериментировать с эфиром. Он разработал особый аппарат — испаритель эфира (бутыль с гибкой трубкой), провел опыты на себе и уже 30 сентября 1846 года совершенно безболезненно вырвал зуб у своего пациента Эбена Фроста.
Весть об успешном опыте дантиста долетела до известного хирурга, главного врача бостонского госпиталя Джона Уоррена, который для доказательства эффективности эфирного наркоза предложил Мортону ассистировать ему во время операции.
16 октября 1846 года в клиническом корпусе Бостонской городской больницы при большом стечении врачей, студентов и просто любопытствующих была проведена первая в мире публичная операция с участием анестезиолога. Мортон обработал своим аппаратом 25-летнего печатника Гилберта Эббота, и Уоррен спокойно удалил опухоль на шее у пациента. Закончив операцию, он произнес, обращаясь к аудитории: «Уважаемые коллеги! Это не надувательство». 16 октября считается официальной датой рождения современной анестезиологии.
Анестезия облегчила жизнь всему человечеству, но только не тем, кто ее изобрел. Началась многолетняя «эфирно-наркозная тяжба» с судами и скандалами, продлившаяся до конца жизни всех претендентов на статус первооткрывателя. Никому из них она не принесла ничего, кроме мук, страданий и разорения. Уэллс покончил с собой в возрасте 29 лет, Мортон разорился и умер в нищете, когда ему было всего 48 лет, Джексон закончил свои дни в психиатрической лечебнице в возрасте 70 лет.
В России первую операцию под эфирным наркозом провел Федор Иноземцев 7 февраля 1847 года, то есть меньше чем через четыре месяца после Мортона и Уоррена. Спустя десять дней знаменитый хирург Николай Пирогов под общим наркозом удалил молочную железу у 30-летней женщины. Это была, по сути, первая операция под общим обезболиванием у онкологического больного в России. С этого момента началось триумфальное шествие наркоза по миру. Уже в сентябре 1847 года при штурме дагестанского аула Салты Пирогов за 5 дней сделал почти 100 операций под эфирным наркозом, работая в полевом лазарете непосредственно в зоне огня. Впервые в истории войн во время операции не было слышно стонов.
Спустя десять дней знаменитый хирург Николай Пирогов под общим наркозом удалил молочную железу у 30-летней женщины. Это была, по сути, первая операция под общим обезболиванием у онкологического больного в России. С этого момента началось триумфальное шествие наркоза по миру. Уже в сентябре 1847 года при штурме дагестанского аула Салты Пирогов за 5 дней сделал почти 100 операций под эфирным наркозом, работая в полевом лазарете непосредственно в зоне огня. Впервые в истории войн во время операции не было слышно стонов.
Что сейчас Для общего наркоза сегодня используются современные препараты и сложные приборы. Но по большому счету общий принцип погружения в «химический сон» остался тем же, что и полтора века назад. Попытки создать концептуально иной наркоз пока успехом не увенчались.
4. Кокаин
Зачем нужно Если мир хирургии нельзя представить без наркоза, то медицина в целом немыслима без кокаина. Именно он является основным компонентом местных анестетиков (новокаин, дикаин, тримекаин, лидокаин и др. ), без которых сегодня невозможны стоматология, амбулаторная хирургия, травматология, гинекология, онкология, пластическая хирургия, неврология и ряд других медицинских дисциплин.
), без которых сегодня невозможны стоматология, амбулаторная хирургия, травматология, гинекология, онкология, пластическая хирургия, неврология и ряд других медицинских дисциплин.
Как открыли Конкистадоры, а затем естествоиспытатели и путешественники, исследовавшие Южную Америку, заметили, что местные жители, постоянно жующие листья растения под названием кока, легко переносят усталость, боль и голод.
В 1860 году немецкий химик Альберт Ниман впервые определил основное действующее вещество загадочных листьев — алкалоид кокаин. Вскоре Ниман умер, так и не завершив начатой работы. Позже его коллега Вильгельм Лоссен сумел получить кокаин в чистом виде.
Тогда-то и провел свои эксперименты молодой Зигмунд Фрейд, венский невропатолог и основоположник психоанализа. Он клал немного кокаина на язык и вскоре установил, что теряет при этом чувствительность. Фрейд написал об опытах с кокаином в одной из своих научных работ, но так и не сделал следующий шаг от наблюдения к практическому выводу, который (будучи сделанным) привел бы к открытию значения кокаина для медицины.![]()
Этот шаг сделал в 1879 году петербургский фармаколог профессор Василий Анреп, который впервые тщательно исследовал кокаин и предложил использовать его для местной анестезии.
В 1884 году к изучению свойств кокаина приступил венский окулист Карл Коллер, которому Фрейд рассказал о своих опытах. Коллер тоже проводил эксперименты на себе: смачивая слизистые оболочки полости рта и века, а также роговицу глаза раствором кокаина, он обнаружил, что слизистые утрачивают чувствительность. Офтальмолог понял: этот раствор можно использовать для обезболивания! Впервые в этом качестве кокаин был применен при глазных операциях в 1884 году петербургским окулистом Иваном Кацауровым и в том же году — Коллером в Австрии.
Следующий и важнейший шаг сделал в 1890 году немецкий хирург Карл Шлейх, который и открыл широко известный сегодня метод местной анестезии. После многочисленных опытов Шлейху наконец удалось создать стойкое анестезирующее средство: к 0,05-процентному раствору поваренной соли он добавил кокаин — получился готовый к использованию обезболивающий раствор, который, что немаловажно, можно было подолгу хранить во флаконах. Шлейх применял новый метод при удалении опухолей, ампутации конечностей, вскрытии гнойников — все это он делал без наркоза и совершенно безболезненно для пациента. Ежедневно врач проводил по 10–12 таких операций.
Шлейх применял новый метод при удалении опухолей, ампутации конечностей, вскрытии гнойников — все это он делал без наркоза и совершенно безболезненно для пациента. Ежедневно врач проводил по 10–12 таких операций.
В апреле 1892 года состоялся хирургический конгресс, на котором Карл Шлейх поведал коллегам об открытии метода местной анестезии. В завершение своего выступления он сказал: «Имея это безвредное средство, я считаю недопустимым более из идейных, моральных и уголовно-правовых соображений применение опасного наркоза в тех случаях, когда достаточно употребления кокаина». На съезде присутствовали 800 врачей, и почти все они отнеслись к новому методу с недоверием. Но поражение не остановило честолюбивого Шлейха. Он продолжал оперировать — недостатка в пациентах не было. Тем временем по всей Европе росло число врачей, использующих его ноу-хау.
Открытие средств общего наркоза и местной анестезии означало завершение борьбы за обезболивание. Все последующие достижения в этой области стали лишь их улучшениями и дополнениями.
Что сейчас Токсичность кокаина всегда смущала врачей. Пугала и возможность появления наркотической зависимости (кстати, именно поэтому Зигмунд Фрейд не хотел, чтобы эпизод с его увлечением кокаином попал в мемуары и биографии).
Получение Альфредом Эйнхорном в 1905 году препарата новокаин ознаменовало начало нового этапа в развитии местной анестезии. Новокаин, который в 16 раз менее токсичен, чем кокаин, быстро завоевал симпатии специалистов, тем более что обладал достаточной обезболивающей силой. С этим прямым наследником кокаина многие наверняка сталкивались в кабинете стоматолога.
5. Аспирин
Зачем нужно «Таблетка от всего» — давнишняя мечта человечества. Скромный аспирин сумел вплотную приблизиться к этому почетному званию. Простуда, боли в суставах, инфаркт миокарда, тромбоз… Аспирин оказывается уместным при самых разных недугах.
Как открыли Давным-давно люди заметили, что ивовая кора помогает при лихорадке. Лечебные свойства коры объясняются наличием в ней солей салициловой кислоты. В 1897 году в лаборатории химического концерна «Байер» молодой немецкий химик Феликс Хоффман синтезировал ацетилсалициловую кислоту в химически чистой и устойчивой форме. Хоффман пытался найти действенное средство против болей в суставах, которыми страдал его отец. В клиническую практику аспирин был введен немецким врачом Германом Дрессером, приятелем Хоффмана.
Лечебные свойства коры объясняются наличием в ней солей салициловой кислоты. В 1897 году в лаборатории химического концерна «Байер» молодой немецкий химик Феликс Хоффман синтезировал ацетилсалициловую кислоту в химически чистой и устойчивой форме. Хоффман пытался найти действенное средство против болей в суставах, которыми страдал его отец. В клиническую практику аспирин был введен немецким врачом Германом Дрессером, приятелем Хоффмана.
Лекарство оказалось весьма эффективным, и 6 марта 1899 года Императорское патентное ведомство в Берлине внесло его в регистр торговых марок под номером 36433 с названием «Аспирин».
Его тоннами продавали по всему миру, но только в 1971 году английский биохимик Джон Вейн расшифровал механизмы его действия. Оказалось, что аспирин угнетает синтез физиологически активных веществ — простагландинов, участвующих в воспалительных процессах, регуляции температуры, свертывании крови. В 1982 году Джон Вейн и его шведские коллеги Суне Бергстрем и с Бенгт Самуэльсон получили за это открытие Нобелевскую премию.
Что сейчас По данным фармакологического отдела ВОЗ, аспирин и его аналоги (ацетилсалициловая кислота, «Аспирин-упса», «Аспирин-кардио», «Тромбо АСС», придол и др.) уже несколько лет лидируют в десятке самых популярных лекарственных средств. Ежегодно в мире продается более 45 млн тонн этого препарата, по праву носящего звание «снадобья века».
В последние годы ученые выяснили, что, несмотря на немалое количество негативных эффектов (воздействие на органы желудочно-кишечного тракта, отеки, астматический синдром, повышение артериального давления), ежедневное употребление аспирина в небольших дозах способно предотвратить такие серьезные болезни, как инфаркт миокарда, инсульт, тромбозы сосудов, и даже препятствует возникновению рака толстой и прямой кишки.
6. Витамины
Зачем нужно В нашей пище есть что-то малозаметное и таинственное, без чего человек начинает болеть и в конце концов погибает. Это «что-то» — витамины.
Как открыли Во второй половине XIX века считалось, что пищевая ценность продуктов определяется только содержанием в них белков, жиров, углеводов, минеральных солей и воды. Между тем за несколько столетий человечество накопило большой опыт длительных морских путешествий, когда при достаточных запасах продовольствия люди гибли от цинги и инфекционных заболеваний. Почему?
Между тем за несколько столетий человечество накопило большой опыт длительных морских путешествий, когда при достаточных запасах продовольствия люди гибли от цинги и инфекционных заболеваний. Почему?
Ответа на этот вопрос не было до тех пор, пока в 1880 году русский ученый Николай Лунин, изучавший роль минеральных веществ в питании, не заметил, что мыши, поглощавшие искусственную пищу, составленную из всех известных частей молока (казеин, жир, сахар и соли), чахли и погибали. А мыши, получавшие натуральное молоко, были здоровы и активны. Значит, в молоке содержатся и другие вещества, незаменимые для питания, заключил ученый.
Спустя 16 лет нашли причину болезни бери-бери, распространенной среди жителей Японии, Кореи и Индонезии, питавшихся в основном очищенным рисом. Нидерландскому врачу Христиану Эйкману, работавшему в тюремном госпитале на острове Ява, помогли… куры, бродившие по двору. Их кормили очищенным зерном, и птицы страдали заболеванием, напоминавшим бери-бери. Стоило заменить его на неочищенный рис — болезнь прошла.
И вот в 1911 году молодой польский химик Казимир Функ выделил из рисовой шелухи витамин в кристаллическом виде. Проделав ряд опытов, он пришел к выводу, что загадочный куриный недуг предотвращает простое азотосодержащее вещество — амин (витамин В1). Год спустя он же придумал и название для подобных веществ — «витамины» от латинских слов «vita» (жизнь) и «amine» (азот).
Что сейчас В настоящее время известно около 20 витаминов, которые, являясь составной частью ферментов (водорастворимые витамины С, группы В, РР и др.) и клеточных мембран (жирорастворимые — Е, А, Д, каротины), принимают активное участие во всех процессах жизнедеятельности. Все они необходимы для лечения цинги, рахита, других гиповитаминозов, профилактики большинства заболеваний и реабилитации тысяч людей после перенесенных болезней и хирургических операций.
7. Сальварсан
Зачем нужно Еще в начале XX века подавляющее большинство лекарств создавалось из химических соединений, существующих в природе. Грубо говоря, все это были «народные средства», только очищенные и систематизированные. Но только успехи синтетической химии позволили целенаправленно создавать вещества, воздействующие на возбудителей инфекционных заболеваний или опухолевые клетки.
Грубо говоря, все это были «народные средства», только очищенные и систематизированные. Но только успехи синтетической химии позволили целенаправленно создавать вещества, воздействующие на возбудителей инфекционных заболеваний или опухолевые клетки.
Как открыли В 1907 году австрийский врач Пауль Эрлих (получивший вместе с Мечниковым Нобелевскую премию за работы по иммунитету) синтезировал препарат для лечения сифилиса — сальварсан, который быстро получил распространение по всему миру. Это было первое в истории лекарственное средство, созданное для решения конкретной задачи.
Эрлих мечтал о «магической пуле», которая бы избирательно поражала возбудителей того или иного заболевания и в то же время была безвредной для организма. Чтобы получить лекарство от сифилиса, Эрлих синтезировал 605 разных веществ. И только 606-й эксперимент принес удачу (альтернативное название сальварсана — «препарат 606»).
Так зародилась химиотерапия — лечение с помощью химических веществ, созданных специально для борьбы с той или иной болезнью. После сальварсана были синтезированы тысячи новых препаратов.
После сальварсана были синтезированы тысячи новых препаратов.
Химиотерапию при злокачественных новообразованиях впервые применил в 1941 году американский хирург и онколог Чарльз Хаггинс. Предложенный им метод лечения рака предстательной железы препаратами, обладавшими эстрогенными свойствами (женские половые гормоны), получил всемирное признание и положил начало гормонотерапии, одной из разновидностей химиотерапии рака. В 1966 году Хаггинс совместно с П. Роусом был удостоен Нобелевской премии.
Что сейчас 90% лекарств, продающихся в аптеках или применяемых в клиниках, — это синтетические препараты. Многие из них по-прежнему получают методом проб и ошибок — когда из тысяч синтезированных веществ только одно оказывается действительно лекарственным средством.
8. Инсулин
Зачем нужно Диабет первого типа… Этот диагноз поставлен примерно 10–15 млн жителей планеты. Практически единственное спасение для них — всю жизнь делать инъекции инсулина. Без этого препарата все эти люди были бы мертвы.
Без этого препарата все эти люди были бы мертвы.
Как открыли В 1901 году русский ученый Леонид Соболев впервые экспериментально установил, что островковые клетки поджелудочной железы выделяют гормон, регулирующий уровень сахара в крови, и указал пути его получения.
Через 20 лет молодым канадским исследователям — хирургу и физиологу Фредерику Бантингу и студенту-медику Чарльзу Бесту после трехмесячных экспериментов удалось получить инсулин из островковой ткани поджелудочной железы собак.
Экстрагированный инсулин Бантинг ввел под кожу собаке, угасавшей от сахарного диабета. Собака выздоровела: уровень глюкозы в крови снизился до нормы, а в анализах мочи ее не было вообще. Удача вдохновила молодого ученого. К концу 1921 года Бантинг усовершенствовал технологию и начал готовить инсулин из вытяжки поджелудочных желез неродившихся телят. В январе 1922 года в детской больнице Торонто впервые в клинической практике было проведено успешное лечение инсулином 14-летнего мальчика, страдавшего тяжелой формой сахарного диабета. Жизнь больному удалось спасти.
Жизнь больному удалось спасти.
Далее последовали клинические испытания, в ходе которых удалось разработать основные рекомендации по применению и дозированию инсулина. Окрыленный успехом, Бантинг решил помочь своему бывшему соученику доктору Джо Джилкрайсту, заболевшему сахарным диабетом в тяжелой форме и добровольно согласившемуся на проведение эксперимента. После нескольких дозированных подкожных инъекций инсулина больному стало значительно лучше: он почувствовал прилив сил, а анализы показали снижение содержания сахара в крови. Таким образом, гормон инсулин, открытый Бантингом, оказался действенным оружием против сахарного диабета, одним из немногих лекарств, быстро принесших облегчение множеству людей. И до сих пор для большинства диабетиков он равносилен жизни.
В конце 1922 года новый препарат уже появился на лекарственном рынке. Патент на инсулин был продан Торонтскому университету за один доллар, и вскоре лекарство начали производить в промышленных масштабах.
А в 1923 году Фредерик Бантинг и Джон Маклеод, в лаборатории которого велись исследования, получили за это открытие Нобелевскую премию. Бантинг был возмущен тем, что в числе награжденных не оказалось его помощника Чарльза Беста, который во время экспериментов был еще студентом, но при этом очень хорошо умел определять содержание глюкозы в крови и моче, что сыграло ключевую роль в открытии. Бантинг пригрозил вообще отказаться от премии. Его все-таки убедили принять награду, но половину суммы он честно отдал своему ассистенту. Точно так же поступил и Маклеод, разделивший свою премию с биохимиком Джеймсом Коллипом, который разработал технологию очистки инсулина.
Бантинг был возмущен тем, что в числе награжденных не оказалось его помощника Чарльза Беста, который во время экспериментов был еще студентом, но при этом очень хорошо умел определять содержание глюкозы в крови и моче, что сыграло ключевую роль в открытии. Бантинг пригрозил вообще отказаться от премии. Его все-таки убедили принять награду, но половину суммы он честно отдал своему ассистенту. Точно так же поступил и Маклеод, разделивший свою премию с биохимиком Джеймсом Коллипом, который разработал технологию очистки инсулина.
Это не единственная Нобелевская премия, присужденная за инсулин. В 1958 году высшая научная награда была присуждена британскому молекулярному биологу Фредерику Сенгеру за определение последовательности аминокислот, из которых состоит инсулин.
Что сейчас При некоторых видах диабета инсулин — это единственная возможность выжить. От таких форм болезни в России страдает примерно четверть миллиона жителей. При этом основная часть инсулина завозится к нам из-за границы — наладить полноценное отечественное производство почему-то никак не получается.
9. Пенициллин
Зачем нужно Еще в начале прошлого века люди даже в самых развитых странах жили в среднем по сорок лет. Ужасающая детская смертность, эпидемии инфекционных заболеваний, выкашивавшие целые регионы, бесконечные войны, после которых даже относительно легкие ранения нередко вызывали неизлечимый сепсис — заражение крови… Переворот в борьбе с инфекциями наступил благодаря появлению антибиотиков.
Как открыли Зеленая плесень издавна зарекомендовала себя злейшим врагом микробов. Еще в XV веке лекари использовали ее для лечения гнойных ран. В конце XIX века выделением антибиотиков занимался итальянский врач Б. Гозио, но результаты его опытов не сохранились. Первыми целебное действие зеленой плесени описали в 1871–1872 годах русские ученые Вячеслав Манассеин и Алексей Полотебнов. Но до создания конкретного лекарства тогда дело не дошло.
Прошло полвека. В 1929 году профессор микробиологии Лондонского университета Александер Флеминг как-то раз забыл помыть чашку Петри с ненужной бактериальной культурой — он терпеть не мог мыть лабораторную посуду сразу после опытов. Через несколько дней Флеминг обнаружил в чашке зеленую плесень и внимательно ее изучил. Выяснилось, что плесень выделяет особое антибиотическое вещество, которое переходит в питательную среду и угнетает рост многих бактерий.
Через несколько дней Флеминг обнаружил в чашке зеленую плесень и внимательно ее изучил. Выяснилось, что плесень выделяет особое антибиотическое вещество, которое переходит в питательную среду и угнетает рост многих бактерий.
Флеминг назвал чудодейственное средство «пенициллин», так как вырабатывающая его плесень принадлежит к грибам рода Penicillium. Ученый выяснил, что обнаруженное им вещество действует только на патогенные микробы, не оказывая негативного воздействия на лейкоциты и другие клетки человеческого организма. Флеминг опубликовал сообщение об открытии в научном журнале и вскоре получил пенициллин в чистом виде. Однако радость ученого была омрачена тем, что ему никак не удавалось выделить его устойчивую форму, готовую для практического применения.
Лишь в 1940 году эта нелегкая задача была решена группой молодых оксфордских ученых под руководством Эрнста Чейна и Говарда Флори. В 1942 году пенициллин был получен и советским микробиологом Зинаидой Ермольевой. Так появилось лекарство, спасшее во время Второй мировой войны и после миллионы человеческих жизней. В 1944 году английская королева возвела в рыцарское достоинство и пожаловала баронский титул троим создателям пенициллина. В 1945 году Александер Флеминг, Говард Флори и Эрнст Чейн были удостоены Нобелевской премии.
В 1944 году английская королева возвела в рыцарское достоинство и пожаловала баронский титул троим создателям пенициллина. В 1945 году Александер Флеминг, Говард Флори и Эрнст Чейн были удостоены Нобелевской премии.
Безусловно, антибиотики произвели подлинную революцию в медицинской практике. И открытие пенициллина, первого из антибиотиков, явилось началом новой эры в истории медицины.
Что сейчас В настоящее время фармакологами синтезированы десятки разновидностей антибиотиков, способных победить любую инфекцию. Пока в медицине альтернативы антибиотикам нет.
10. Эновид
Зачем нужно Все традиционные методы предохранения (презервативы, колпачки, пасты, половое воздержание в середине менструального цикла и др.) были малоэффективны: нежелательная беременность наступала у двух женщин из десяти. Мир изменился после того, как были созданы первые оральные контрацептивы.
Как открыли Способность гормонов прекращать овуляцию была известна давно. Австрийский биолог Людвиг Хаберландт в середине 20-х годов XX столетия заметил, что крысы не размножаются при приеме экстракта яичников. В 1931 году Хаберландт первым предложил использовать гормоны для предотвращения нежелательной беременности у женщин. Фармацевтическая компания «Гедеон Рихтер» всего за год приготовила экстракт, названный автором разработки «инфекундин». Но клиническим испытаниям препарата помешала неожиданная смерть Хаберландта, а затем Вторая мировая война — в Третьем рейхе контрацепция попала под запрет: настоящих арийцев должно было быть как можно больше.
Австрийский биолог Людвиг Хаберландт в середине 20-х годов XX столетия заметил, что крысы не размножаются при приеме экстракта яичников. В 1931 году Хаберландт первым предложил использовать гормоны для предотвращения нежелательной беременности у женщин. Фармацевтическая компания «Гедеон Рихтер» всего за год приготовила экстракт, названный автором разработки «инфекундин». Но клиническим испытаниям препарата помешала неожиданная смерть Хаберландта, а затем Вторая мировая война — в Третьем рейхе контрацепция попала под запрет: настоящих арийцев должно было быть как можно больше.
После войны ученые вернулись к исследованиям. Австрийский инфекундин был слишком дорогим препаратом. Чтобы получить гормон в количестве, которое сегодня содержит всего одна упаковка противозачаточных таблеток, нужны были яичники 2000 свиноматок. Дешевый искусственный гормон прогестерон был синтезирован лишь в 1944 году.
Спустя десять лет американским биологом Грегори Пинкусом была создана первая противозачаточная таблетка. Проект обошелся спонсорам в $3 млн (по тем временам огромные деньги). Отлично понимая возможность побочных эффектов, создатели препарата не рискнули испытывать лекарство на добровольцах в США. Для этой цели были привлечены женщины из бедных семей в Пуэрто-Рико, на Гаити и в Мексике. Именно неимущие ощутили на себе самые тяжелые побочные эффекты средства, созданного для того, чтобы их осчастливить. Соотношение компонентов в препарате подбиралось по данным опытов на этих женщинах, перенесших за пять лет экспериментов жуткие кровотечения, тромбозы сосудов, боли в груди и другие осложнения. Утешением была почти 100-процентная гарантия от беременности.
Проект обошелся спонсорам в $3 млн (по тем временам огромные деньги). Отлично понимая возможность побочных эффектов, создатели препарата не рискнули испытывать лекарство на добровольцах в США. Для этой цели были привлечены женщины из бедных семей в Пуэрто-Рико, на Гаити и в Мексике. Именно неимущие ощутили на себе самые тяжелые побочные эффекты средства, созданного для того, чтобы их осчастливить. Соотношение компонентов в препарате подбиралось по данным опытов на этих женщинах, перенесших за пять лет экспериментов жуткие кровотечения, тромбозы сосудов, боли в груди и другие осложнения. Утешением была почти 100-процентная гарантия от беременности.
Первые противозачаточные таблетки появились в продаже в 1960 году, назывались они «эновид». За четыре года новый препарат принес $24 млн, но создатели чудо-средства никакой прибыли от его реализации не получили.
Что сейчас Оральная контрацепция позволила наконец решить проблему нежелательной беременности, уменьшить число гинекологических заболеваний и снизить младенческую смертность. Наступила эра желанных детей.
Наступила эра желанных детей.
Иллюстрации: Варвара Аляй
Небиволол в лечении сердечно-сосудистой патологии у пациентов с сахарным диабетом: акцент на метаболических эффектах.
Небиволол представляет собой рацемическую смесь D- и L-энантиомеров, из которых D-небиволол является высокоселективным блокатором β1-адренорецепторов (van de Water и соавт., 1988). Он обладает высокой кардиоселективностью и лишен внутренней симпатомиметической активности, что позволяет применять его по специфическим показаниям. Было показано, что препарат вызывает расширение сосудов как у животных, так и у людей. Предполагалось, что этот эффект опосредован через образование оксида азота, так как его удавалось заблокировать ингибиторами NO-синтазы (Bowman и соавт., 1994; Cockcroft и соавт. , 1995). В отличие от карведилола сосудорасширяющий эффект небиволола не связан с блокированием а1-адренорецепторов, а обусловлен выделением эндотелиального оксида азота, что также может быть обусловлено активацией NO-синтазы посредством β3– адренергической активации (Ladage и соавт., 2006). Как сегодня известно, оксид азота является ключевым звеном целого ряда биологических процессов, а его основной эффект — расслабление гладкомышечных клеток сосудов.
, 1995). В отличие от карведилола сосудорасширяющий эффект небиволола не связан с блокированием а1-адренорецепторов, а обусловлен выделением эндотелиального оксида азота, что также может быть обусловлено активацией NO-синтазы посредством β3– адренергической активации (Ladage и соавт., 2006). Как сегодня известно, оксид азота является ключевым звеном целого ряда биологических процессов, а его основной эффект — расслабление гладкомышечных клеток сосудов.
Несмотря на известные клинические преимущества β-блокаторов, многие врачи неохотно назначают эти препараты, потому что считают, что они обладают негативными метаболическими эффектами, в частности снижают гликемический контроль, маскируя гипогликемию, резистентность к инсулину и дислипидемию. β-блокаторы различаются по своим механизмам действия и влиянию на метаболизм глюкозы и липидов. Так, препараты, не обладающие сосудорасширяющим эффектом, снижают артериальное давление и сердечный выброс и повышают периферическую резистентность сосудов или существенно не влияют на нее. В результате эти препараты ухудшают контроль гликемии и липидемии. И наоборот, β-блокаторы, обладающие сосудорасширяющим эффектом, не влияют (или слабо влияют) на сердечный выброс и снижают периферическое сопротивление. В свете этого в многочисленных исследованиях показаны благоприятные метаболические эффекты вазодилатирующих β-блокаторов, в том числе небиволола (подробности — в обзорах Fonseca, 2010, а также Carella и со- авт., 2010).
В результате эти препараты ухудшают контроль гликемии и липидемии. И наоборот, β-блокаторы, обладающие сосудорасширяющим эффектом, не влияют (или слабо влияют) на сердечный выброс и снижают периферическое сопротивление. В свете этого в многочисленных исследованиях показаны благоприятные метаболические эффекты вазодилатирующих β-блокаторов, в том числе небиволола (подробности — в обзорах Fonseca, 2010, а также Carella и со- авт., 2010).
Хорошо известно, что повышенная адренергическая активность играет свою пагубную роль в развитии диастолической дисфункции левого желудочка при метаболическом синдроме. Исходя из этого было высказано предположение о том, что β-блокаторы улучшают функцию левого желудочка при метаболическом синдроме. Для уточнения этого вопроса Fang и соавт. провели исследование и на основании полученных данных показали, что препараты этой группы улучшают гемодинамические параметры левого желудочка и диастолическую функцию, замедляя ремоделирование миокарда. В частности, из двух изучаемых препаратов — метопролола и небиволола — последний в большей степени влиял на эндотелийзависимую релаксацию сосудов, повышая доступность оксида азота в большей степени.
В частности, из двух изучаемых препаратов — метопролола и небиволола — последний в большей степени влиял на эндотелийзависимую релаксацию сосудов, повышая доступность оксида азота в большей степени.
Kovacic и соавт. изучали влияние β-блокаторов на массу тела, инсулинорезистентность, плазменные концентрации лептина и резистина у пациентов с хронической сердечной недостаточностью. Они показали, что селективный β-блокатор третьего поколения в отличие от неселективного бисопролола снижает плазменные концентрации инсулина и степень инсулинорезистентности при неизменном показателе гликемии.
Как известно, артериальная гипертензия ассоциирована с интенсификацией окислительного стресса и системной инсулинорезистентностью. Недавно сообщалось о том, что небиволол улучшает чувствительность к инсулину, и это было показано на экспериментальной животной модели (крысы TGR(Ren2)27; Manrique и соавт., 2011).
Сахарный диабет (СД) — часто встречающееся метаболическое заболевание, распространенность которого, как и ассоциированная с ним смертность в мире, стремительно растет. Так, по некоторым оценкам, показатель распространенности СД составляет 2,2 % и к 2030 году вырастет вдвое — до 4,4 %, а число людей, страдающих этим заболеванием, превысит 350 миллионов человек (Wild и соавт., 2004). По данным Национального института диабета США (National Institute of Diabetes and Digestive and Kidney Diseases), в 2010 году 10,9 миллиона жителей США старше 65 лет (26,9 %) и примерно 215 000 лиц младше 20 лет страдали СД.
Так, по некоторым оценкам, показатель распространенности СД составляет 2,2 % и к 2030 году вырастет вдвое — до 4,4 %, а число людей, страдающих этим заболеванием, превысит 350 миллионов человек (Wild и соавт., 2004). По данным Национального института диабета США (National Institute of Diabetes and Digestive and Kidney Diseases), в 2010 году 10,9 миллиона жителей США старше 65 лет (26,9 %) и примерно 215 000 лиц младше 20 лет страдали СД.
Сахарный диабет является основной причиной почечной недостаточности, нетравматической ампутации нижних конечностей, новых случаев слепоты, а также одной из основных причин заболеваний сердца и сосудов.
СД часто сочетается с артериальной гипертензией, причем оба этих состояния значительно повышают сердечно-сосудистый риск. Это имеет особое значение при их сочетании у одного пациента. Так, по результатам Hypertension in Diabetes Study 1, у пациентов с СД 2-го типа отмечается больший (на 40—60 %) риск развития гипертензии по сравнению с представителями общей популяции. Наличие гипертензии у пациентов с диабетом ассоциировано с 4—5-кратным повышением показателя смертности. В связи с этим лечение артериальной гипертензии у пациентов с диабетом является исключительно важным. Целевые показатели артериального давления у таких пациентов составляют 130/80 мм рт.ст., и в некоторых ситуациях таких показателей трудно достичь.
Наличие гипертензии у пациентов с диабетом ассоциировано с 4—5-кратным повышением показателя смертности. В связи с этим лечение артериальной гипертензии у пациентов с диабетом является исключительно важным. Целевые показатели артериального давления у таких пациентов составляют 130/80 мм рт.ст., и в некоторых ситуациях таких показателей трудно достичь.
Как уже упоминалось ранее, результаты исследований (von Fallois и соавт., 2000; Fonseca, 2010; Carella и соавт., 2010) свидетельствуют о том, что небиволол создает благоприятный метаболический профиль, снижая уровни холестерина и триглицеридов. В свете этого будет интересно подробно остановиться на результатах исследования Ladage и соавт., которое было разработано с тем, чтобы изучить эффекты небиволола, в частности гипотензивные и метаболические, у пациентов с диабетом. Кроме того, из-за известных половых различий (Ren и соавт., 2004) в этом исследовании авторы оценивали эффективность препарата с учетом пола пациентов. Особое внимание уделяли влиянию небиволола на метаболические параметры и возможной связи таких эффектов с индексом массы тела (ИМТ).
Особое внимание уделяли влиянию небиволола на метаболические параметры и возможной связи таких эффектов с индексом массы тела (ИМТ).
Исследование Ladage и соавт. представляло собой мультицентровое постмаркетинговое испытание, в котором эффекты небиволола изучали у пациентов с СД 2-го типа и гипертензией, получавших лечение в амбулаторных клиниках Германии. В период с 2004 по 2005 год планировали включить 6000 пациентов, которые также выступали в роли контроля, такой дизайн позволял зарегистрировать минимальные изменения параметров, нивелировав возможные индивидуальные особенности. Пациентов обследовали в начале исследования и затем через 2 и 12 недель после начала терапии небивололом. Полные данные были получены о 2194 пациентах в 2004 году (602 врача) и о 2848 — в 2005 году (710 врачей). Известная длительность существования гипертензии в среднем составила 7,1 ± 6,0 года, а СД 2-го типа — 4,6 ± 4,8 года, при этом у женщин эти показатели были выше. Пациентов взвешивали и измеряли их рост. ИМТ оценивали в соответствии с классификацией ВОЗ, согласно которой этот показатель при ожирении превышает 30 кг/м2, а при наличии избыточной массы тела находится в пределах 25— 30 кг/м2. Клиническое обследование включало физикальный осмотр и 3 последовательных измерения артериального давления в одном положении на одной и той же руке. В положении сидя оценивали частоту сокращений сердца, систолическое и диастолическое АД.
ИМТ оценивали в соответствии с классификацией ВОЗ, согласно которой этот показатель при ожирении превышает 30 кг/м2, а при наличии избыточной массы тела находится в пределах 25— 30 кг/м2. Клиническое обследование включало физикальный осмотр и 3 последовательных измерения артериального давления в одном положении на одной и той же руке. В положении сидя оценивали частоту сокращений сердца, систолическое и диастолическое АД.
В то время как 1082 пациентам (21,4 %) небиволол был назначен как первый антигипертензивный препарат, большинству пациентов препарат назначали как дополнение к существующей терапии (53,7 %) или как замену ранее назначенной терапии (24,2 %). Таким образом, почти половина пациентов (48,4 %) получали ингибитор АПФ или антагонист рецепторов ангиотензина. Пациенты в среднем получали 5,0 ± ± 1,2 мг небиволола в день (женщины несколько меньше — 4,9 ± 1,1 мг в день).
Что касается контроля гликемии, то 921 пациент (18,4 %) получал инсулин, 3224 (64,2 %) — пероральные сахароснижающие препараты, а 540 (10,9 %) — сочетанную терапию упомянутыми препаратами.
После физикального обследования пациентам проводили анализ крови с целью определения уровня холестерина, ЛПВП, ЛПНП, ТГ, креатина, глюкозы и гликированного гемоглобина (HbA1c). 5031 пациент достиг конечной точки исследования. Выборка была хорошо сбалансирована по показателю пола (43,6 % — женщины, остальные — мужчины). Возраст пациентов варьировал от 40 до 80 лет, причем возраст большинства был в диапазоне 50—79 лет. Средний ИМТ пациентов составил 29,3 ± 1,1 кг/м2, причем большинство пациентов имели и другие факторы сердечно-сосудистого риска, такие как ожирение, дислипидемия, курение и отягощенный сердечно-сосудистой патологией семейный анамнез (72,1 %).
Небиволол снижал систолическое АД одинаково эффективно у пациентов обоих полов (—21,2 и —21,1 мм рт.ст.). Примечательно, что у пациентов старше 70 лет систолическое АД снижалось в значительно меньшей степени, чем у более молодых (—19,9 ± 0,6 и —24,8 ± 1,5 мм рт.ст. соответственно). Таким образом, в целом имел место статистически достоверный возрастной эффект. Подобным образом было отмечено снижение диастолического АД, которое также в меньшей степени снижалось у пожилых пациентов. Также отмечали значительное снижение частоты сердечных сокращений, которое было в большей мере выражено у женщин (9,1 и 8,4 удара в минуту). И опять же, такое снижение было более выражено у молодых.
Таким образом, в целом имел место статистически достоверный возрастной эффект. Подобным образом было отмечено снижение диастолического АД, которое также в меньшей степени снижалось у пожилых пациентов. Также отмечали значительное снижение частоты сердечных сокращений, которое было в большей мере выражено у женщин (9,1 и 8,4 удара в минуту). И опять же, такое снижение было более выражено у молодых.
На рис. 1 представлены гемодинамические параметры: показатели систолического и диастолического АД (САД и ДАД), ЧСС измеряли всем пациентам до начала терапии небивололом и спустя 12 недель. В целом препарат оказался эффективным в снижении АД и ЧСС как у мужчин, так и у женщин (А). Наибольшее снижение САД наблюдали у молодых пациентов (В). Среди лиц старше 70 лет снижение АД было менее выражено (С).
В течение 12-недельной терапии небивололом масса тела и ИМТ пациентов снизились. Степень снижения массы была значительно больше выражена у мужчин (—1,10 ± 0,06 кг), чем у женщин (—0,71 ± 0,06 кг), что также нашло свое выражение в соответствующих изменениях ИМТ (рис. 2А). Примечательно, что снижение массы тела было более выражено у молодых, а у лиц старше 70 лет оно было существенно меньше (—1,6 ± 0,4 кг и —0,64 ± ± 0,10 кг соответственно).
2А). Примечательно, что снижение массы тела было более выражено у молодых, а у лиц старше 70 лет оно было существенно меньше (—1,6 ± 0,4 кг и —0,64 ± ± 0,10 кг соответственно).
Что касается метаболических параметров, то во всех группах пациентов отмечали улучшение метаболического профиля. В начале исследования у старших пациентов масса тела была ниже, а показатель глюкозы крови, HbA1c и ЛПВП выше, чем у пациентов младше 50 лет. Это не изменилось в ходе исследования. Общая гликемия снизилась на 11,7 ± ± 0,6 мг/дл у мужчин и на 10,9 ± 0,7 мг/дл у женщин. После 12 недель лечения показатель долгосрочной гликемии HbA1c также снизился.
Терапия небивололом приводила к снижению сывороточного уровня триглицеридов (—14,9 ± 1,8 мг/дл для женщин и —16,8 ± 2,0 мг/дл для мужчин), что графически отображено на рис. 2В. Кроме этого, в значительной степени снижался показатель холестерина крови (—14,1 ± 0,9 мг/дл для женщин и —15,9 ± 0,9 мг/дл для мужчин) (рис. 2С). Эти изменения были в равной степени характерны для пациентов обоих полов. При распределении пациентов на возрастные группы, так же как и с показателями АД, наиболее выраженное снижение уровня триглицеридов отмечали у более молодых пациентов, а у пациентов старше 70 лет — менее выраженное (—27,8 ± 4,9 мг/дл и —10,8 ± ± 2,9 мг/дл для упомянутых возрастных групп соответственно).
2С). Эти изменения были в равной степени характерны для пациентов обоих полов. При распределении пациентов на возрастные группы, так же как и с показателями АД, наиболее выраженное снижение уровня триглицеридов отмечали у более молодых пациентов, а у пациентов старше 70 лет — менее выраженное (—27,8 ± 4,9 мг/дл и —10,8 ± ± 2,9 мг/дл для упомянутых возрастных групп соответственно).
При детальном рассмотрении показателей отдельных подтипов холестерина (липопротеидов высокой и низкой плотности) не было выявлено значимых различий между пациентами обоих полов и различных возрастных групп. Таким образом, терапия небивололом оказалась эффективной как в снижении ЛПНП (—11,5 ± 0,9 мг/дл для женщин и —12,5 ± 0,9 мг/дл для мужчин), так и в повышении ЛПВП (2,8 ± 0,4 мг/дл для женщин и 2,6 ± ± 0,4 мг/дл для мужчин).
На рис. 2 представлены изменения метаболических показателей. ИМТ измеряли до начала терапии и после ее завершения; в течение 12-недельного периода показатель ИМТ снизился у всех пациентов, но у более молодых — в большей мере. Снижение массы тела у мужчин было более выраженным. Кроме того, терапия небивололом благоприятно влияла на уровни триглицеридов и холестерина (В и С соответственно).
Снижение массы тела у мужчин было более выраженным. Кроме того, терапия небивололом благоприятно влияла на уровни триглицеридов и холестерина (В и С соответственно).
Стоит отметить, что лечение небивололом хорошо переносилось. В течение всего исследования о каких-либо проблемах, связанных с безопасностью терапии, не сообщалось.
Таким образом, в исследовании Ladage и соавт., которое было разработано с целью оценки эффективности терапии небивололом у лиц с СД 2-го типа и гипертензией с акцентом на половые и возрастные различия, не было отмечено половых различий в выраженности гипотензивного эффекта, однако наиболее выраженный эффект терапии отмечался у молодых пациентов. Стоит отметить, что хотя у лиц старше 70 гипотензивный эффект был менее выражен, они все же получали адекватную терапию.
Принимая во внимание то, что эффекты небиволола опосредованы блокированием β1-адренорецепторов с высвобождением эндотелиального оксида азота, сосудистые состояния у пациентов с диабетом должны быть предметом особого внимания при интерпретации результатов. Поскольку диабет сочетается с эндотелиальной дисфункцией, эффекты небиволола более выражены у молодых, то есть у лиц с относительно интактным эндотелием. Прогрессирование эндотелиальной дисфункции у пожилых пациентов, видимо, является причиной ослабления эндотелийзависимых гипотензивных эффектов небиволола. Тем не менее, несмотря на то, что изменения фармакодинамики, плотности рецепторов и их чувствительности, эндокринные и вегетативные изменения могут делать свой вклад в снижение эффективности β-блокаторов, было показано, что небиволол является эффективным анти- гипертензивным средством у пожилых (Coats и соавт., 2006).
Поскольку диабет сочетается с эндотелиальной дисфункцией, эффекты небиволола более выражены у молодых, то есть у лиц с относительно интактным эндотелием. Прогрессирование эндотелиальной дисфункции у пожилых пациентов, видимо, является причиной ослабления эндотелийзависимых гипотензивных эффектов небиволола. Тем не менее, несмотря на то, что изменения фармакодинамики, плотности рецепторов и их чувствительности, эндокринные и вегетативные изменения могут делать свой вклад в снижение эффективности β-блокаторов, было показано, что небиволол является эффективным анти- гипертензивным средством у пожилых (Coats и соавт., 2006).
Что касается пола, то гипертензия чаще встречается у молодых мужчин в возрасте до 45 лет, чем у женщин того же возраста. Это указывает на половые различия в физиологических механизмах контроля АД, что может быть связано с влиянием андрогенов, с одной стороны, и сосудистыми защитными эффектами женских половых гормонов — с другой, так как активность эндотелиальной NO-синтазы регулируется эстрогенами и недостаточность последних в постменопаузе может объяснять отличия во влиянии на АД у пациентов в возрасте до 45 лет и пациентов старше этого возраста.
Авторы отмечают, что полученные результаты свидетельствуют о благоприятном влиянии терапии на частоту сердечных сокращений, систолическое и диастолическое АД у женщин и мужчин с СД 2-го типа. Более выраженные эффекты были отмечены у молодых пациентов, что, вероятно, связано с влиянием половых гормонов.
Как было показано в многочисленных исследованиях, небиволол является эффективным препаратом для лечения гипертензии. Кроме того, в ранее проведенном исследовании YESTONO (Schmidt и соавт., 2007) было показано, что гипотензивная терапия небивололом ассоциирована с улучшением большинства метаболических параметров и переносимости физической нагрузки. Небиволол позволяет сохранить качество жизни, и он был рекомендован в качестве альтернативного препарата первой линии терапии при лечении неосложненной эссенциальной гипертензии (van Nueten и соавт., 1998).
Таким образом, небиволол является мощным антигипертензивным препаратом, который обладает хорошим профилем безопасности и благоприятными метаболическими эффектами, в частности в отношении влияния на гликемию и липидемию, что позволяет с эффективностью применять его у лиц с гипертензией, другими сердечно-сосудистыми состояниями (сердечная недостаточность), сочетающимися с сахарным диабетом.
Литература
-
Fonseca V.A. Effects of beta-blockers on glucose and lipid metabolism // Curr. Med. Res. Opin. — 2010 Mar. — 26 (3). — 615-29. -
Carella A.M., Antonucci G., Conte M., Di Pumpo M., Giancola A., Antonucci E. Antihypertensive treatment with beta- blockers in the metabolic syndrome: a review // Curr. Diabetes. Rev. — 2010 Jul. — 6 (4). — 215-21. -
Kovacic D., Marinsek M., Gobec L., Lainscak M., Podbregar M. Effect of selective and non-selective beta-blockers on body weight, insulin resistance and leptin concentration in chronic heart failure // Clin. Res. Cardiol. — 2008 Jan. — 97 (1). — 24-31. Epub 2007 Aug 17. -
National Diabetes Statistics, 2011 (http:// diabetes.niddk.nih.gov/DM/PUBS/ statistics) -
Fang Y., Nicol L., Harouki N., Monteil C., Wecker D., Debunne M., Bauer F., Lallemand F., Richard V., Thuillez C., Mulder P. Improvement of left ventricular diastolic function induced by P-blockade: a comparison between nebivolol and metoprolol // J. Mol. Cell. Cardiol. — 2011 Aug. — 51 (2). — 168-76. Epub 2011 May 24.
Mol. Cell. Cardiol. — 2011 Aug. — 51 (2). — 168-76. Epub 2011 May 24. -
Maffei A., Lembo G. Nitric oxide mechanisms of nebivolol // Ther. Adv. Cardiovasc. Dis. — 2009 Aug. — 3 (4). — 317-27. Epub 2009 May 14. -
Ladage D., Reidenbach C., Rieckeheer E., Graf C., Schwinger R.H., Brixius K. Nebivolol lowers blood pressure and increases weight loss in patients with hypertension and diabetes in regard to age // J. Cardiovasc. Pharmacol. — 2010 Sep. — 56 (3). — 275-81. -
Broeders M.A., Doevendans P.A., Bek- kers B.C., Bronsaer R., van Gorsel E., Heemskerk J.W., Egbrink M.G., van Breda E., Reneman R.S., van Der Zee R. Nebivolol: a third-generation beta-blocker that augments vascular nitric oxide release: endothelial beta(2)-adrenergic receptor- mediated nitric oxide production // Circulation. — 2000 Aug. 8. — 102 (6). — 677-84.
Спрячь меня, если сможешь. Как ищут и прячут допинг в большом спорте
Допинг появился даже раньше, чем организованные спортивные соревнования. Известно, что еще со времен древних Олимпийских игр атлеты пили отвары из грибов и растений, ели овечьи и бычьи яички, а вместе с прогрессом медицины развивались и способы улучшения физической выносливости.
Известно, что еще со времен древних Олимпийских игр атлеты пили отвары из грибов и растений, ели овечьи и бычьи яички, а вместе с прогрессом медицины развивались и способы улучшения физической выносливости.
Но на каждое действие есть противодействие. Прообраз антидопинговой комиссии появился в той же Древней Греции. На олимпиадах за спортсменами во время соревнований и подготовки к ним пристально следили элланодики, которые среди прочего обнюхивали участников на предмет употребления «вонючей розы», или, проще говоря, чеснока, который, по некоторым данным, увеличивает выработку тестостерона. За подобные злоупотребления спортсмена не только наказывали физически, но и увековечивали его имя на специальных статуях Зевса, навсегда запрещая ему участвовать в соревнованиях; могли даже отдать в рабство.
Первый задокументированный случай использования допинга произошел в 1904 году. Истощенный марафонец Томас Хикс за семь миль до финиша получил от тренера дозу стрихнина с бренди, что позволило ему добраться до конца дистанции. Обогнать его смог только Фредерик Лорц, который проехал половину дистанции на автомобиле.
Обогнать его смог только Фредерик Лорц, который проехал половину дистанции на автомобиле.
Стрихнин — ядовитый алкалоид из семян чилибухи. Блокирует глициновые рецепторы в нейронах, тем самым угнетая тормозную регуляцию и оказывая возбуждающий эффект на нервную систему. Это ведет к возбуждению сосудодвигательного и дыхательного центров, из-за чего кровяное давление повышается, дыхание углубляется; облегчаются рефлекторные реакции в спинном мозге — повышается тонус мышц.
В истории современного спорта долгое время вопрос, использовать допинг или нет, был личным моральным выбором каждого спортсмена, и, вероятно, не очень мучительным. До 60-х годов употребление кокаина и амфетамина носило массовый характер и было скорее нормой, чем нарушением правил. Никто не проверял спортсменов даже после подозрительно выдающихся результатов. Но наряду с развитием химии и появлением синтетических препаратов спортивное сообщество постепенно начало задумываться о масштабах проблемы: в какой-то момент стало понятно, что соревнуются уже не столько спортсмены, сколько врачи и фармакологи.
Поводом для решительных мер послужила смерть велогонщика Кнуда Йенсена, который на соревнованиях в 1960 году упал в обморок с велосипеда и получил черепно-мозговую травму. Последующая экспертиза выявила, что спортсмен накануне принимал рониакол (сосудорасширяющий препарат) и амфетамин.
Амфетамин увеличивает выброс таких нейромедиаторов, как дофамин и норадреналин, таким образом оказывая психостимулирующий эффект, увеличивая работоспособность и интенсивность работы сердечно-сосудистой системы.
В середине прошлого века случился бум в фармацевтической отрасли, и на рынке появилось большое количество новых лекарств, в том числе анаболические стероиды — и поныне самый популярный способ улучшить физические показатели. Это синтетические производные тестостерона, но, в отличие от «исходника», они в большей степени влияют на обмен веществ, нежели на половую систему. Медики используют их для восстановления организма пациентов, истощенных тяжелыми заболеваниями, поскольку они способствуют набору мышечной массы и активации метаболизма.
Так что какое-то время спорт был насквозь пропитан химией. Но после введения допинг-контроля на Олимпиаде 1968 года в Гренобле перед спортсменами и их тренерами встал новый вопрос: как скрыть применение запрещенных препаратов?
Процедура допинг-контроля
Методы антидопингового контроля со времен античности сильно усложнились, как и сам допинг, поэтому спортсменов больше не нюхают, а собирают у них мочу и кровь. Каждый год 1 января WADA (World Anti-Doping Agency, Всемирное антидопинговое агентство) публикует обновленный список запрещенных веществ, а проверка может настигнуть спортсмена совершенно внезапно, в любое время и в любом месте. Поэтому возможности рассчитать заранее, когда нужно прекратить прием препаратов и очистить свой организм, нет.
Инспектор может без предупреждения приехать к спортсмену домой во внесоревновательный период, вручить уведомление и с этого момента не спустит со своей жертвы глаз. То есть если наблюдаемому захочется принять душ, то придется разделить это удовольствие с инспектором. Сдача пробы мочи также проходит под бдительным присмотром, так что просто заменить одну баночку на другую практически невозможно. После соревнований спортсмены-медалисты также обязаны сдавать пробы.
Сдача пробы мочи также проходит под бдительным присмотром, так что просто заменить одну баночку на другую практически невозможно. После соревнований спортсмены-медалисты также обязаны сдавать пробы.
Ситуация кажется совершенно безнадежной… Или найти лазейку все-таки можно?
Ловкость рук и накладные гениталии
Начнем с самого незатейливого способа. В интернете легко купить накладной пенис Whizzinator, который довольно точно воспроизводит естественный процесс мочеиспускания. Производитель предлагает продукт в нескольких оттенках, в комплекте идет система для подогрева спрятанной мочи. Либо мочу можно спрятать в заднем проходе, тогда и подогреватель не понадобится. Пару раз такой ход почти сработал.
Впервые с резиновым пенисом поймали американского футболиста Онтеррио Смита в 2005 году. Именно после этого случая появилось требование спускать брюки, стоя лицом к офицеру. Бразильский многоборец Тиаго Сильва в 2011 году подобным образом тоже смог осуществить подмену мочи. Но план дал трещину — обнаружили, что моча была нечеловеческая. За это Сильву оштрафовали на большую часть победного гонорара и дисквалифицировали на год.
Но план дал трещину — обнаружили, что моча была нечеловеческая. За это Сильву оштрафовали на большую часть победного гонорара и дисквалифицировали на год.
После подобных случаев офицеры допинг-контроля навострили глаз: сейчас их просто резиновой игрушкой из интернета не одурачить. Но можно чудом уловить момент и ввести себе через катетер в пустой мочевой пузырь «чистую» чужую мочу. Однако подобная манипуляция из малоприятных и может привести к осложнениям.
Экстренный сброс
Самый популярный способ спрятать факт использования допинга — обильное питье вместе с приемом диуретиков, например фуросемида. Это усиленно выводит воду с солями из организма, а заодно и все остальное. Но и тут допинг-комиссия держит ухо востро. Обесцвеченная от диуретиков моча и слишком низкая концентрация креатинина (продукт метаболизма в мышечной ткани, который при серьезных физических нагрузках повышен в моче) могут вызвать подозрение у комиссии. Здесь на помощь придут морковка или другие желто-оранжевые овощи с высоким содержанием пигмента каротина, который окрасит мочу в ее естественный цвет.
Анаболические стероиды — нерастворимые в воде структуры, поэтому откладываются в жировой ткани. Чтобы вывести их, придется голодать. При голодании жир начинает расщепляться, чтобы организм смог получать из него недостающую энергию, и вместе с ним из депо будут выходить сидевшие там стероиды. Таким образом можно ускорить выведение запрещенных препаратов из организма.
Жить на пределе допустимого
Важный аналитический показатель для антидопинговой проверки — соотношение тестостерона и его пространственного изомера эпитестостерона в моче. В норме у мужчин это соотношение примерно 1:1, но у спортсменов выработка тестостерона повышена, поэтому WADA сделала для них скидку и установила максимально допустимое соотношение 4:1. При приеме тестостерона это отношение будет резко возрастать, поэтому для уравновешивания сторон принимают эпитестостерон. Хотя и на него введена допустимая абсолютная концентрация, так что тут главное — не переборщить.
На баланс тестостерон/эпитестостерон также может влиять ряд других факторов, в том числе прием лекарственных препаратов. Например, разработанный в СССР бромантан взаимодействует с эпитестостероном, тем самым затрудняя определение истинного соотношения. Бромантан — иммунопротектор и психостимулятор, усиливает синтез дофамина и ингибирует обратный захват серотонина с дофамином. Повышает общий иммунитет, физическую и умственную работоспособность. До 1996 года в России он был рекомендован спортсменам для повышения защитных сил организма, но после он все же был внесен в список WADA как стимулятор, запрещенный во время соревнований.
Например, разработанный в СССР бромантан взаимодействует с эпитестостероном, тем самым затрудняя определение истинного соотношения. Бромантан — иммунопротектор и психостимулятор, усиливает синтез дофамина и ингибирует обратный захват серотонина с дофамином. Повышает общий иммунитет, физическую и умственную работоспособность. До 1996 года в России он был рекомендован спортсменам для повышения защитных сил организма, но после он все же был внесен в список WADA как стимулятор, запрещенный во время соревнований.
Свалить на любимого
В 2017 году в организме американского атлета Гила Робертса обнаружили пробеницид. Пробеницид используют для лечения подагры, так как помогает выведению мочевой кислоты из организма. Пробеницид связывается с белками — транспортерами мочевой кислоты — в почечных канальцах и мешает той всасываться обратно в кровь. Он также конкурирует с другими лекарственными веществами, такими как антибиотики и стероиды, за их реабсорбцию из мочи обратно, поэтому наличие пробеницида в пробе можно интерпретировать как попытку побыстрее вывести допинг.
По словам спортсмена, препарат передался ему через поцелуй с девушкой, которая им лечилась. Спортсмену поверили, потому что концентрация вещества в моче была столь низкой, что, возможно, оно и вправду передалось таким путем.
Фокусы с кровью
Теперь на каждого спортсмена создается биологический паспорт, в который заносятся все биохимические показатели его крови и мочи. В случае, если один из показателей будет значительно отличаться от значений предыдущих анализов, у комиссии будут основания заподозрить спортсмена в манипуляциях.
Например, дарбэпоэтин — синтетический аналог эритропоэтина — стимулирует деление кровяных клеток, увеличивает количество эритроцитов и повышает доставку кислорода к тканям, что абсолютно необходимо при физической нагрузке. Если анализ крови спортсмена показывает, что количество эритроцитов очень высокое, то это наводит на мысль, что была проведена искусственная стимуляция их деления.
Эритропоэтин — пептидный гормон, вырабатывающийся в почках в ответ на гипоксию.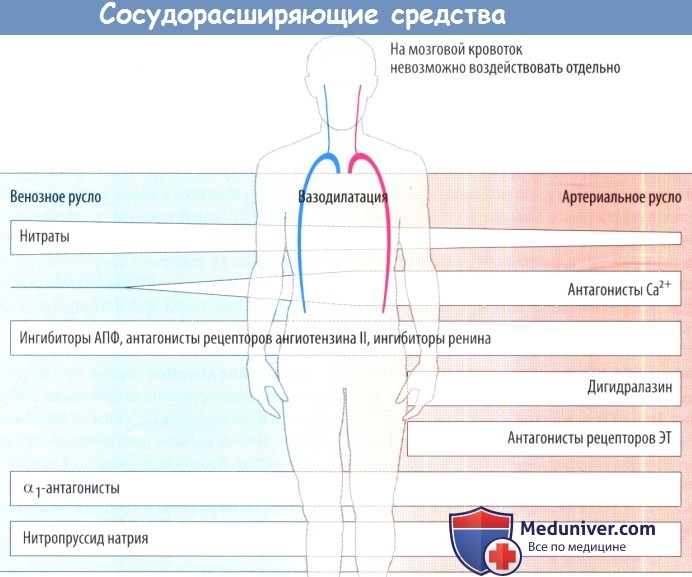 Через свой рецептор на клетках — предшественниках эритроцитов в красном костном мозге — он стимулирует их деление, и в итоге количество клеток крови увеличивается, чтобы компенсировать недостаток поступления кислорода к тканям.
Через свой рецептор на клетках — предшественниках эритроцитов в красном костном мозге — он стимулирует их деление, и в итоге количество клеток крови увеличивается, чтобы компенсировать недостаток поступления кислорода к тканям.
Но доказать напрямую присутствие искусственного эритропоэтина довольно сложно, так как он очень мало различается с эндогенным гормоном, поэтому сейчас его использование чаще определяют косвенно — по отношению эритроцитов к общему объему плазмы. Чтобы вернуть это отношение в норму, «нахимичившие» спортсмены прибегают к увеличителям объема плазмы крови, которые притягивают воду из тканей в кровяное русло. Для этого может быть использована вариация физраствора, человеческая плазма крови или полисахариды, такие как декстран и гидроксиэтилкрахмал. В 2001-м была целая серия положительных проб на гидроксиэтилкрахмал у финских лыжников, за чем последовали дисквалификация и лишение медалей.
Снотворному — да, грейпфрутам — нет
Большинство лекарств в нашем организме метаболизируется с помощью микросомальных ферментов печени. А активность этих ферментов может усиливаться или ослабляться под действием других веществ. Так, снотворное фенобарбитал стимулирует работу микросомальных ферментов, они быстрее перерабатывают стероидный допинг, и его следы быстрее выходят из организма.
А активность этих ферментов может усиливаться или ослабляться под действием других веществ. Так, снотворное фенобарбитал стимулирует работу микросомальных ферментов, они быстрее перерабатывают стероидный допинг, и его следы быстрее выходят из организма.
Для такого подхода также следует избегать грейпфрутов, которые содержит нарингин и бергамоттин. Эти флавоноиды, наоборот, ингибируют ферменты печени и уменьшают метаболизм лекарств, тем самым увеличивая время нахождения допинга в организме.
Легализоваться
Спортсмены у нас ассоциируются с богатырским здоровьем, но в действительности столь серьезные физические нагрузки не проходят для организма бесследно. Например, среди велогонщиков и лыжников широко распространено профессиональное заболевание — астма физического усилия: при интенсивном частом дыхании воздух попадает в бронхи, не успевая согреться, и потому вызывает их спазмирование, из-за чего дышать становится тяжелее. Для лечения астмы используют ингаляционно сальбутамол, кленбутерол и другие β2-адреномиметики.
β2-адреномиметики стимулируют β2-адренорецепторы на гладких мышцах бронхов, вызывая их расслабление и последующее расширение дыхательных путей. Больше воздуха поступает в легкие — больше кислорода доставляется к тканям. Но помимо основного действия эти препараты работают как ускорители метаболизма и жиросжигатели, не вызывая при этом побочных эффектов, характерных для анаболических стероидов.
Бывают и другие ситуации, когда по состоянию здоровью спортсмену совершенно необходимо принимать запрещенные препараты, альтернативы которым нет. Компромисс между лечением и спортом находится в «терапевтическом исключении» — официальном разрешении спортсмену от WADA принимать препарат из запрещенного списка. Для его получения необходимо пройти медицинскую комиссию WADA, которая в случае положительного вердикта позволит принимать необходимый препарат в количестве, необходимом для лечения, но не влияющем на спортивные результаты. Однако граница между «чисто» терапией и «не чисто» слишком субъективна, что открывает спортсменам лазейку для легального использования допинга.
Поправить генетику
Пожалуй, самым соблазнительным сейчас является генный допинг. Идею позаимствовали у генной терапии, которая с помощью вирусов или системы CRISPR/Cas подсаживает (или выключает) гены, кодирующие тот или иной белок. Разве не заманчиво провести тюнинг себя на таком уровне? Для спорта наибольший интерес представляют гены эритропоэтина, гормона роста, факторов роста клеток, ФЕП-карбоксилазы и других белков, играющих ключевые роли в мышечном метаболизме.
Несмотря на то что генные манипуляции уже внесены в запрещенный список, на сегодняшний день они рассматриваются как допинг будущего. Чисто технически осуществить его можно и сейчас, но если сам спортсмен готов стать подопытной мышью — последствия от такой манипуляции могут оказаться непредсказуемыми и печальными.
Обнаружение генного допинга тоже та еще задачка. Ведь по сути сам организм экспрессирует вставленный ген и между генно-инженерный белком и оригинальным разница едва уловима. Поэтому науке есть о чем позаботиться с обоих фронтов: как сделать генный допинг контролируемым и безопасным и какими способами можно будет достоверно обнаруживать его применение.
Поэтому науке есть о чем позаботиться с обоих фронтов: как сделать генный допинг контролируемым и безопасным и какими способами можно будет достоверно обнаруживать его применение.
Работать над головой
Но есть один вид допинга, который WADA так и не включила в список, — транскраниальная электростимуляция головного мозга (tDSC), при которой с помощью электродов стимулируется моторная кора, ответственная за физическую активность.
Спортсмены не стесняются признаваться в ее использовании и в целом подтверждают положительный эффект, однако это экспериментальная процедура и быть полностью уверенными, что она не таит в себе побочных эффектов, нельзя.
Идей, как можно уличить в нейростимуляции, не сильно больше нуля, а потому вносить tDSC в запрещенный список пока что мало смысла. Кровь и моча полезными здесь не будут, и единственный способ хоть как-то обнаружить вмешательство — магнитно-резонансная спектроскопия. Но использовать ее для массовой проверки спортсменов слишком дорого и тяжело, что делает tDSC совершенно неуловимым допингом на настоящий момент.
С каждым годом мы все глубже и детальнее познаем устройство человеческого организма. Но это расширяет горизонты не только для медицины: столь изощренные способы повлиять на физиологию заставляют задуматься, как много того самого духа осталось в спорте сегодня. И пока антидопинговая система разрабатывает новые методы обнаружения допинга, спортсмены, тренеры и спортивные врачи активно ищут новые способы их обойти. Кто стоит на шаг впереди, сказать сложно. Но, возможно, именно такое противостояние и толкает науку вперед.
Текст был подготовлен на мастерской научной журналистики Летней школы — 2018
Виктория Зайцева
Сравнение средств для роста волос
Существует мнение, что факторы роста провоцируют неконтролируемый рост клеток, что может вызвать онкологию. Кроме того, нет надежных
исследований, которые подтвердили бы достижение значимого эффекта в лечении алопеции после инъекций факторов роста.
В книге «Новая косметология» под редакцией Е.И. Эрнандес (стр. 155) приводится исследование с участием 112 пациентов, которым системный фактор роста
(FGF-p, VEGF, IGF-1) вводили с помощью микроинъекций в течение 6 мес с 2-4-недельным интервалом. В результате было выявлено увеличение количества волос
на 9,85% и увеличение их толщины на 9,11% – незначительное улучшение, которое пациент может даже не почувствовать. Ссылка на источник исследования ведет
на статью Ro B.l. Systemic growth factor treatment on the patients with androgenetic alopecia, 2013, которую не находит поисковик по научным статьям
(PubMed), единственное упоминание этого исследования можно найти на сайте корейской компании, продающей препараты для лечения волос.
Инъекции обогащенной тромбоцитами плазмой (ОТП, или PRP)
Если продолжать тему уколов, то некоторым потенциалом для лечения алопеции обладают инъекции плазмой, обогащенной тромбоцитами. Обогащенная тромбоцитами
Обогащенная тромбоцитами
плазма (ОТП, в английском варианте PRP – Platelet Rich Plasma) может активировать рост волос на участках поредения, пораженных из-за повышенной
активности фермента 5а-редуктазы. Это возможно благодаря содержанию в ОТП факторов роста (FGF-7, IGF-1, HGF), которые обладают способностью
стимулировать рост волос.
В период с 2012 по 2016 было проведено порядка 18 различных клинических исследований, которые показали умеренное увеличение количества волос (примерно на
19%-31 %)t”i у пациентов после курса инъекций ОТП.
Престариум А таблетки 5мг №30 цена от 240 руб. в аптеках Апрель, инструкция по применению и аналоги
В начальном периоде лечения у некоторых пациентов на фоне терапии диуретиками, особенно при избыточном выведении жидкости и/или солей, может наблюдаться чрезмерное снижение АД, риск развития которого можно уменьшить путем отмены диуретика, введения повышенного количества воды и/или хлорида натрия, а также назначая ингибитор АПФ в более низких дозах. Дальнейшее повышение дозы периндоприла следует проводить с осторожностью.
Дальнейшее повышение дозы периндоприла следует проводить с осторожностью.
На фоне терапии ингибиторами АПФ, как правило, содержание калия в сыворотке крови остается в пределах нормы, но иногда может развиваться гиперкалиемия. Комбинированное применение ингибиторов АПФ и калийсберегающих диуретиков (спиронолактон, триамтерен и амилорид) и препаратов калия, калийсодержащих продуктов и пищевых добавок может приводить к существенному повышению концентрации калия в сыворотке крови. В связи с этим их совместное назначение с ингибиторами АПФ не рекомендуется. Эти комбинации следует применять только в случае гипокалиемии, соблюдая меры предосторожности и постоянно контролируя содержание калия в сыворотке крови.
Совместное назначение ингибиторов АПФ и препаратов лития может приводить к обратимому повышению концентрации лития в сыворотке крови и развитию литиевой токсичности. Дополнительное назначение тиазидных диуретиков на фоне сочетанного применения лития и ингибиторов АПФ увеличивает уже существующий риск развития литиевой токсичности. Совместный прием ингибиторов АПФ и лития не рекомендуется. Если данной комбинации избежать невозможно, то необходимо проводить регулярный контроль содержания лития в сыворотке крови.
Совместный прием ингибиторов АПФ и лития не рекомендуется. Если данной комбинации избежать невозможно, то необходимо проводить регулярный контроль содержания лития в сыворотке крови.
Назначение НПВС может сопровождаться ослаблением антигипертензивного эффекта ингибиторов АПФ. Более того, установлено, что НПВС и ингибиторы АПФ обладают аддитивным эффектом в отношении увеличения содержания калия в сыворотке крови, при этом возможно также ухудшение функции почек. Как правило, эти эффекты носят обратимый характер. В редких случаях может развиваться острая почечная недостаточность, возникающая, как правило, при уже существующем нарушении функции почек у пациентов пожилого возраста или на фоне обезвоживания организма.
Антигипертензивный эффект препаратов может усиливаться на фоне сочетанного применения с ингибиторами АПФ. Применение нитроглицерина и/или других сосудорасширяющих средств может привести к дополнительному гипотензивному эффекту.
При одновременном применении с ингибиторами АПФ аллопуринола, иммунодепрессантов, в т. ч. цитостатических средств и системных ГКС, прокаинамида возможно повышение риска развития лейкопении.
ч. цитостатических средств и системных ГКС, прокаинамида возможно повышение риска развития лейкопении.
Назначение ингибиторов АПФ может усилить гипогликемический эффект инсулина и пероральных гипогликемических средств вплоть до развития гипогликемии. Как правило, данный феномен наблюдается в первые недели сочетанного применения этих препаратов и у пациентов с почечной недостаточностью.
Совместное назначение с ингибиторами АПФ трициклических антидепрессантов,антипсихотических средств (нейролептиков), средств для общей анестезии может приводить к усилению гипотензивного эффекта.
Симпатомиметики могут ослаблять антигипертензивный эффект ингибиторов АПФ. При назначении такой комбинации следует регулярно оценивать эффективность ингибиторов АПФ.
Антацидные средства уменьшают биодоступность ингибиторов АПФ.
Периндоприл можно назначать совместно с ацетилсалициловой кислотой (в качестве тромболитика), тромболитическими средствами, бета-адреноблокаторами и/или нитратами.
Этанол усиливает гипотензивный эффект ингибиторов АПФ.
Что вам нужно знать
В стресс-тесте используются физические упражнения на беговой дорожке, чтобы заставить сердце биться быстрее. Хотя большинство кардиологов считают лучшим вариантом физическое воздействие на сердце, бывают случаи, когда пациенту лучше подходит фармацевтический стресс-агент, также известный как сосудорасширяющее средство.
Иногда вазодилататоры, которые в шутку называют «пробежкой в кувшине», используют фармацевтические агенты, чтобы имитировать то, что происходит во время тренировки, и позволяют кардиологу или технологу наблюдать за сердечной деятельностью, не требуя физических упражнений.
Причины использования сосудорасширяющего средства могут включать физические имитации пациента, клинические противопоказания или личные предпочтения врача.
Использование сосудорасширяющих средств ускоряет общее время стресс-теста, но у них есть побочные эффекты. Эти побочные эффекты могут включать покраснение, ощущение тепла и, возможно, тошноту.
Как работает вазодилататор
Во время стресс-теста важно проверить работу сердца во время активности и в состоянии покоя.Если коронарные артерии частично закупорены, кровоток может быть достаточным в состоянии покоя, но не во время упражнений или физической активности.
Когда вы тренируетесь, ваше кровяное давление увеличивается, ваши кровеносные сосуды расширяются. ОФЭКТ-изображение вашего сердца делается при расширении вен, чтобы ваш кардиолог мог увидеть работу сердца во время физической активности.
В сосудорасширяющих средствах используются химические вещества, имитирующие результаты упражнений и расширяющие вены. Большинство вазодилататоров не вызывают учащения пульса и не вызывают никаких внешних признаков активности, таких как потоотделение или тяжелое дыхание.Препараты специально воздействуют на вены и вызывают расширение без каких-либо усилий.
Типы вазодилататоров
На рынке представлено несколько различных вазодилататоров. Четыре наиболее распространенных вазодилататора включают лексискан, пресантин, аденоскан и добутамин. У каждого из этих агентов есть свои преимущества, недостатки и конкретные варианты использования. Рассмотрим каждый подробнее:
Четыре наиболее распространенных вазодилататора включают лексискан, пресантин, аденоскан и добутамин. У каждого из этих агентов есть свои преимущества, недостатки и конкретные варианты использования. Рассмотрим каждый подробнее:
Lexiscan
Большинство сосудорасширяющих средств – это препараты, имеющие торговую марку, под которой они продаются.Препарат, входящий в состав Лексискана, называется Регаденозон. Многие врачи предпочитают Лексискан, потому что у него самое короткое время инфузии, составляющее всего четыре минуты. Это сосудорасширяющее средство также обычно имеет наименьшее количество побочных эффектов и действует не так долго, как некоторые другие средства, которые были на рынке в течение многих лет. В отличие от других вазодилататоров, все пациенты получают одну и ту же дозу Лексискана, и количество пациентов не калибруется.
Персантин
Персантин, также известный как дипиридамол, является еще одним распространенным сосудорасширяющим средством. Хотя персантин более доступен по цене, он также имеет больше побочных эффектов по сравнению с другими вариантами.
Хотя персантин более доступен по цене, он также имеет больше побочных эффектов по сравнению с другими вариантами.
Как и другие вазодилататоры, персантин может вызывать покраснение, ощущение тепла и, возможно, тошноту. Персантин является одним из препаратов с самым длительным действием, и для нейтрализации последствий может потребоваться повторная инъекция препарата.
Аденоскан
Аденоскан – это торговая марка препарата Аденозин. Это сосудорасширяющее средство похоже на персантин, но имеет более короткое время действия и с меньшей вероятностью потребует второй инъекции для противодействия эффектам.Аденоскан и персантин разрабатываются индивидуально для каждого пациента, поэтому дозы подбираются индивидуально для каждой конкретной ситуации. Как и персантин, он также может вызывать покраснение, ощущение тепла или тошноту.
Добутамин
Добутамин отличается от трех других вазодилататоров, перечисленных выше, и используется реже, чем другие препараты. Он действует как агент адренергического стресса, а это означает, что лекарство физически увеличивает силу сердечных сокращений для расширения сосудов по сравнению с использованием только химических агентов для создания расширения.
Он действует как агент адренергического стресса, а это означает, что лекарство физически увеличивает силу сердечных сокращений для расширения сосудов по сравнению с использованием только химических агентов для создания расширения.
Добутамин часто выбирают в случаях, когда нельзя использовать другие вазодилататоры. Сюда входят пациенты с ХОБЛ или другими противопоказаниями, которые могут вызвать проблемы.
Этот препарат доставляется поэтапно и занимает значительно больше времени по сравнению с Лексисканом. Доза начинается с небольшого количества, а затем ее увеличивают до достижения целевой частоты пульса.
Побочные эффекты добутамина часто более серьезны по сравнению с другими вариантами, и многие кардиологи считают его альтернативным вариантом.
Выбор вазодилататора
У каждого вазодилататора есть свои уникальные применения и преимущества. У некоторых врачей есть предпочтительный вариант, и иногда решение принимается на индивидуальной основе. Как решение использовать сосудорасширяющее средство, так и выбор конкретного препарата администратором должны наилучшим образом удовлетворить уникальные потребности пациента.
Как решение использовать сосудорасширяющее средство, так и выбор конкретного препарата администратором должны наилучшим образом удовлетворить уникальные потребности пациента.
Расширение сосудов – Основа для фокусированного ультразвука
Расширение сосудов – расширение кровеносных сосудов – увеличивает кровоток в определенной области.В ишемической ткани можно вызвать вазодилатацию для усиления эффекта лучевой терапии за счет увеличения доставки кислорода и крови к цели.
Расширение сосудов может также помочь в лечении лекарственными средствами, увеличивая количество лекарства, доставляемого к цели.
Сфокусированный ультразвук может создать изменение давления в определенном месте, заставляя эндотелий целевых кровеносных сосудов высвобождать оксид азота, химический сигнал, который вызывает расслабление гладких мышц и расширение кровеносных сосудов. 1 .Это обратимый процесс, и кровеносные сосуды возвращаются к своему первоначальному размеру вскоре после окончания лечения сфокусированным ультразвуком без необратимого повреждения целевой ткани. 1,2 . При использовании импульсного сфокусированного ультразвука тепловые эффекты минимальны, однако локальная гипертермия также вызывает локализованное расширение сосудов.
1 .Это обратимый процесс, и кровеносные сосуды возвращаются к своему первоначальному размеру вскоре после окончания лечения сфокусированным ультразвуком без необратимого повреждения целевой ткани. 1,2 . При использовании импульсного сфокусированного ультразвука тепловые эффекты минимальны, однако локальная гипертермия также вызывает локализованное расширение сосудов.
Было показано, что некоторые лекарства легче диффундируют через расширенные сосуды, увеличивая биодоступность этих препаратов в окружающих тканях. Более того, расширенные кровеносные сосуды несут больший объем крови, потенциально обеспечивая дальнейшее увеличение количества лекарств, абсорбируемых тканью 3 .Используя сфокусированный ультразвук для неинвазивного индуцирования местной вазодилатации, можно улучшить доставку лекарств в ткани-мишени без необратимого повреждения кровеносных сосудов.
Благодаря повышенной эффективности лучевой терапии после вазодилатации, это лечение идеально подходит для использования в качестве неоадъювантной терапии перед лучевой терапией для многих различных видов рака. Кроме того, существует множество клинических показаний, которые можно было бы более эффективно лечить с помощью усиленных эффектов вазодилатации доставки лекарств.
Кроме того, существует множество клинических показаний, которые можно было бы более эффективно лечить с помощью усиленных эффектов вазодилатации доставки лекарств.
Источники:
[1] А. Маруо, К. Э. Хамнер, А. Дж. Родригес, Т. Хигами, Дж. Ф. Гринлиф и Х. В. Шафф, «Оксид азота и простациклин в ультразвуковой вазодилатации внутренней молочной артерии собаки», Ann. Грудной. Surg., Т. 77, нет. 1, pp. 126–132, Jan. 2004.
[2] F.-Y. Ян, W.-H. Чиу, С.-Х. Лю, Г.-Л. Линь, Ф.-М. Хо, «Функциональные изменения в артериях, вызванные импульсным фокусированным ультразвуком высокой интенсивности», IEEE Trans. Ультразвуковой.Сегнетоэлектр. Freq. Контроль., Т. 56, нет. 12, pp. 2643–2649, Dec. 2009.
[3] Wang S, Zderic V, Frenkel V. Экстракорпоральный фокусированный ультразвук с низкой энергией для неинвазивной и неразрушающей целевой гипертермии. Будущее Онкол. Лондон. Англ. 2010; 6: 1497–511.
Щелкните здесь, чтобы получить дополнительные ссылки от PubMed.
Видео любезно предоставлено heartfailurematters.org
Расширение сосудов – определение и функция
Расширение сосудов Определение
Расширение сосудов – это расширение или расширение кровеносных сосудов.(Слово дилатация также иногда используется вместо расширения, когда говорят о полой трубчатой структуре.) Вазодилатация вызывает усиление кровотока по кровеносным сосудам и снижение артериального давления. Вещества, вызывающие расширение сосудов, называются вазодилататорами. Противоположностью вазодилатации является сужение сосудов, когда кровеносные сосуды становятся более узкими.
Это простая схема вазоконстрикции и расширения сосудов.
Функция вазодилатации
Когда гладкомышечные клетки кровеносных сосудов расслабляются во время вазодилатации, кровоток увеличивается.Это, в свою очередь, обеспечивает тканям тела больше кислорода вместе с другими питательными веществами, такими как глюкоза и липиды. Он используется для поддержания гомеостаза в организме при нехватке питательных веществ в клетках или недостаточном кровотоке. Это также может произойти в результате воздействия гормонов или нервной системы. Например, парасимпатическая нервная система активна в периоды покоя в организме, когда организм не испытывает реакции «бей или беги», и она позволяет за это время снижаться артериальному давлению и частоте сердечных сокращений.Вазодилатация снижает кровяное давление и частоту сердечных сокращений из-за снижения сосудистого сопротивления в кровеносных сосудах по мере их расширения.
Он используется для поддержания гомеостаза в организме при нехватке питательных веществ в клетках или недостаточном кровотоке. Это также может произойти в результате воздействия гормонов или нервной системы. Например, парасимпатическая нервная система активна в периоды покоя в организме, когда организм не испытывает реакции «бей или беги», и она позволяет за это время снижаться артериальному давлению и частоте сердечных сокращений.Вазодилатация снижает кровяное давление и частоту сердечных сокращений из-за снижения сосудистого сопротивления в кровеносных сосудах по мере их расширения.
Механизмы расширения сосудов
Расширение сосудов может происходить с помощью пары различных клеточных механизмов. Это может быть результатом более низкой концентрации кальция в клетках или дефосфорилирования (удаления фосфатной группы) белка миозина, который содержится в мышечных клетках. Любой из этих механизмов приведет к расслаблению гладкомышечных клеток кровеносных сосудов.Сосудорасширяющие средства могут воздействовать на блокаторы кальциевых каналов или уровни циклического аденозинмонофосфата (цАМФ) или циклического гуанозинмонофосфата (цГМФ).
Причины вазодилатации
Эндогенные
Вазодилатации могут возникать из-за эндогенных (внутренних) или экзогенных (внешних) факторов. Химические вещества, гормоны и нервы – все это эндогенные факторы, вызывающие расширение сосудов. Повышенный уровень углекислого газа, ионов калия, ионов водорода и аденозина, наряду с увеличением осмолярности внеклеточной жидкости, может вызвать расширение сосудов.Гормон адреналин (адреналин) может вызывать активацию рецепторов бета-2 в кровеносных сосудах в мышцах, что позволяет им расширяться во время упражнений. Закись азота – еще одно вещество, выделяемое определенными нервами и являющееся сосудорасширяющим средством. Он высвобождается во время воспаления, а также играет роль в регулировании дыхательной и пищеварительной функций.
Если кровеносный сосуд сужается слишком долго, а затем отпускается, кровоток впоследствии усиливается. Это называется реактивной гиперемией.Это может произойти у людей с синдромом Рейно, у которых часто снижается кровоток из-за артериальных спазмов, а затем увеличивается кровоток, что может вызвать покраснение и боль. Реактивная гиперемия также может возникать из-за эндогенных факторов, например, если манжета для измерения кровяного давления остается на руке слишком долго.
Реактивная гиперемия также может возникать из-за эндогенных факторов, например, если манжета для измерения кровяного давления остается на руке слишком долго.
Экзогенный
Жаркая погода является примером экзогенного фактора, который может вызывать расширение сосудов у теплокровных животных. Когда температура высока, кровяное давление снижается, и больше крови идет к коже животного, а не к его сердцевине; это позволяет более легко отводить тепло тела в атмосферу.Сужение сосудов возникает в холодную погоду, поэтому тепло уходит меньше; однако вазодилатация, вызванная холодом, также может возникать после сужения сосудов во время длительного воздействия холода. Чаще всего это происходит в пальцах, которые, скорее всего, будут подвергаться воздействию низких температур. Считается, что это предотвращает травмы.
Некоторые продукты и напитки, например капсаицин (содержится в перце чили) и алкоголь, вызывают расширение сосудов. Вот почему люди могут покраснеть после употребления этих веществ. Другие факторы, такие как свет и шум в окружающей среде, также могут играть роль в расширении сосудов. Когда много света или окружающего шума, возникает вазоконстрикция, но при отсутствии высоких уровней этих факторов происходит вазодилатация.
Другие факторы, такие как свет и шум в окружающей среде, также могут играть роль в расширении сосудов. Когда много света или окружающего шума, возникает вазоконстрикция, но при отсутствии высоких уровней этих факторов происходит вазодилатация.
Некоторые фармацевтические препараты являются вазодилататорами и используются для лечения таких состояний, как гипертония (высокое кровяное давление), застойная сердечная недостаточность, боль в груди и эректильная дисфункция. Одним из побочных эффектов лекарств, которые являются вазодилататорами, является покраснение, которое, как мы видели ранее, также может быть вызвано другими эндогенными вазодилататорами.Некоторые вазодилататоры расширяют только артерии, некоторые – вены, а некоторые – и то, и другое. Тип вазодилататора зависит от состояния здоровья; например, венозные вазодилататоры эффективны при лечении боли в груди, вызванной стенокардией, но неэффективны для лечения гипертензии, поскольку они также не расширяют артерии. Некоторые сосудорасширяющие средства помимо расширения кровеносных сосудов обладают и другими полезными функциями. Блокаторы кальциевых каналов, например, могут помочь регулировать аритмию сердца в дополнение к снижению артериального давления.
Блокаторы кальциевых каналов, например, могут помочь регулировать аритмию сердца в дополнение к снижению артериального давления.
- Сужение сосудов – сужение кровеносных сосудов, повышающее кровяное давление.
- Гомеостаз – Состояние равновесия в организме, которое сохраняется даже при изменении окружающей среды.
- Реактивная гиперемия – Увеличение кровотока, возникающее после сужения кровеносных сосудов.
- Гипертония – Высокое кровяное давление, при котором давление крови на стенки кровеносных сосудов может в конечном итоге вызвать проблемы со здоровьем, такие как болезни сердца.
Quiz
1. Воздействие какой температуры может вызвать расширение сосудов?
A. Горячий
B. Холодный
C. И горячий и холодный
D. Ни горячий, ни холодный
Ответ на вопрос № 1
C правильный. Обычно вазодилатация происходит, когда животные подвергаются воздействию высоких температур, а сужение сосудов происходит при воздействии низких температур. Однако вызванное холодом вазодилатация может возникнуть после сужения сосудов во время длительного воздействия холода.
Обычно вазодилатация происходит, когда животные подвергаются воздействию высоких температур, а сужение сосудов происходит при воздействии низких температур. Однако вызванное холодом вазодилатация может возникнуть после сужения сосудов во время длительного воздействия холода.
2. Что НЕ является примером эндогенного фактора?
A. Уровни углекислого газа
B. Осмолярность внеклеточной жидкости
C. Адреналин, активирующий бета-2 рецепторы
D. Капсаицин в перце чили
Ответ на вопрос № 2
D правильный. Варианты A, B и C относятся к эндогенным факторам или факторам внутри тела, которые влияют на расширение сосудов.Выбор D является экзогенным фактором, потому что он исходит из внешней среды и не производится внутри тела.
3. Какое заболевание можно лечить с помощью вазодилататора?
A. Высокий холестерин
B. Гипотония (низкое кровяное давление)
Гипотония (низкое кровяное давление)
C. Гипертония (высокое кровяное давление)
D. Депрессия
Ответ на вопрос № 3
C is правильный. Если артериальное давление слишком высокое, можно ввести вазодилататор, чтобы позволить крови течь более свободно и снизить артериальное давление.Вариант B, гипотония, лечится сосудосуживающим средством для повышения артериального давления.
Сосудорасширяющие препараты: острое вазодилататорное вмешательство – Нитропруссид
Общие (включая доказательства эффективности)
Сосудорасширяющие
С целью практического клинического применения эта глава разделена на Острые вазодилататорные вмешательства и Хронические вазодилататорные терапии.
Различия между препаратами внутри класса
Острое вазодилататорное вмешательство
Острая вазодилататорная терапия направлена на более неотложные клинические состояния; чаще всего характеризуется кардиогенной одышкой из-за высокого конечного диастолического давления в левом желудочке, что приводит к повышению давления заклинивания легочных капилляров и различной степени отека легких и застоя.
Основным противопоказанием для острой вазодилататорной терапии является системная гипотензия (обычно <90 мм рт. Ст.). Пациенты с незначительно низким артериальным давлением, особенно когда они сопровождаются сильной периферической вазоконстрикцией (например, прохладными влажными руками), также могут положительно реагировать на терапию сосудорасширяющими средствами, вводимую внутривенно, при тщательном наблюдении.
Три наиболее распространенных препарата, используемых для лечения острых сосудов, – это нитропруссид, нитроглицерин и несиритид.
Администрация
Нитропруссид
Общий
Нитропруссид представляет собой натриевую или калиевую соль молекулы, которая включает Fe ++, цианид и азотную кислоту.Сосудорасширяющие свойства опосредуются выработкой местного нитрозотиола и последующим образованием циклического гуанозинмонофосфата в сосудистой сети.
Нитропруссид – сильнодействующее вазодилататор. Поскольку это мощное сосудорасширяющее средство, врачи не хотят регулярно прописывать нитропруссид. Препарат также необходимо вводить агентом в тщательно контролируемых условиях, чтобы избежать гипотонии.
Кроме того, для продолжения приема нитропруссида (после первоначального купирования одышки) обычно требуется установка артериальной магистрали и, зачастую, катетер с направленным потоком в легкие (Swan-Ganz) для оптимального безопасного дозирования.Продолжительное (> 3 дней) введение высоких доз (≥3 мкг / кг / мин) может привести к токсичности цианидов и тиоцианатов, особенно в условиях почечной дисфункции, что заставляет некоторых избегать этого агента.
Администрация
Фармакологический эффект наступает быстро, в течение 60-90 секунд. Начальная доза составляет от 0,10 до 0,30 мкг / кг / мин с увеличением дозы по мере необходимости для достижения оптимального ответа, обычно от 0,50 до 2,00 мкг / кг / мин. После прекращения приема нитропруссида его эффекты полностью исчезают в течение 10–30 минут.Нитропруссид выводится спонтанным распадом, сосудистым клиренсом и высвобождением цианида. Он несколько чувствителен к свету и требует экранированной защиты во время применения.
После прекращения приема нитропруссида его эффекты полностью исчезают в течение 10–30 минут.Нитропруссид выводится спонтанным распадом, сосудистым клиренсом и высвобождением цианида. Он несколько чувствителен к свету и требует экранированной защиты во время применения.
После первоначального дозирования для облегчения тяжелой одышки продолжение приема нитропруссида является наиболее эффективным и безопасным с гемодинамическим мониторингом с помощью постоянного артериального трубопровода и часто с катетером, направленным по потоку в легочную артерию.
Фармакологическое действие
Нитропруссид в настоящее время является лучшим фармакологическим средством, снижающим преднагрузку и постнагрузку.Нитропруссид снижает диастолическое давление в левом желудочке, давление в левом предсердии, давление заклинивания легочной артерии (давление окклюзии легочной артерии), давление в правом предсердии, а также легочное и системное сосудистое сопротивление.
Результирующее снижение постнагрузки (падение сосудистого сопротивления) неизменно приводит к увеличению сердечного выброса. В дополнение к падению системного сосудистого сопротивления, некоторое падение давления в левом предсердии и давления заклинивания легочных капилляров также может быть вторичным по отношению к снижению митральной регургитации и недостаточности клапана аорты.Точно так же падение легочного сосудистого сопротивления и последующее уменьшение регургитации трикуспидального клапана снижает диастолическое давление в правом предсердии и правом желудочке.
У отдельных пациентов может наблюдаться улучшение функции почек, поскольку уменьшается интенсивная системная вазоконстрикция, при условии, что гипотония удастся избежать.
Показания и противопоказания
Показания
Нитропруссид показан в клинических условиях, где умеренная или тяжелая одышка вызвана кардиогенными состояниями. Эти состояния обычно связаны с острой сердечной недостаточностью или декомпенсированной хронической сердечной недостаточностью.
Эти состояния обычно связаны с острой сердечной недостаточностью или декомпенсированной хронической сердечной недостаточностью.
Клинические ситуации, вызывающие острую сердечную недостаточность, включают, помимо прочего, острый инфаркт миокарда и осложнения острого инфаркта (например, разрыв миокарда или сосочковой мышцы), острый миокардит и острые клапанные нарушения (например, острая тяжелая митральная регургитация, острая клапанная недостаточность аорты). В этих условиях нитропруссид снижает системное и легочное сосудистое сопротивление, диастолическое давление левого и правого желудочков и давление заклинивания легочных капилляров; одышка обычно проходит в считанные минуты.
Нитропруссид затем продолжается до тех пор, пока состояние пациента не улучшится или не стабилизируется, что позволит установить внутриаортальную баллонную контрпульсацию, окончательный катетер или хирургическое вмешательство (например, развертывание ангиопластического стента, операцию коронарного шунтирования, замену митрального клапана) или введение желудочкового вспомогательное устройство. По опыту автора, неудача в достижении ожидаемых фармакологических реакций, несмотря на повышение дозы нитропруссида до высоких уровней (> 3,0 мкг / кг / мин), является плохим прогностическим признаком.
По опыту автора, неудача в достижении ожидаемых фармакологических реакций, несмотря на повышение дозы нитропруссида до высоких уровней (> 3,0 мкг / кг / мин), является плохим прогностическим признаком.
При декомпенсированной хронической сердечной недостаточности нитропруссид также может улучшить тяжелую одышку с фармакологическими механизмами, аналогичными описанным выше для острой сердечной недостаточности. Кроме того, нитропруссид использовался для выбора оптимальных оральных вазодилататоров и доз («индивидуальная терапия») для постоянного приема.
Хронические поздние стадии стеноза аорты могут благоприятно отреагировать на осторожное введение нитропруссида и, таким образом, лучше подготовить этих пациентов к хирургической замене аортального клапана.Вазодилатирующие свойства нитропруссида обычно используются кардиологами-трансплантологами для определения обратимости повышенного давления и сопротивления легочной артерии; доведение транспульмонального градиента до <15 мм рт. ст. и легочного артериолярно-сосудистого сопротивления до <3 единиц Вуда с помощью нитропруссида предвещает лучший прогноз после трансплантации сердца, чем неспособность достичь этих целей.
ст. и легочного артериолярно-сосудистого сопротивления до <3 единиц Вуда с помощью нитропруссида предвещает лучший прогноз после трансплантации сердца, чем неспособность достичь этих целей.
Интересно, что нитропруссид никогда не подвергался слепым плацебо-контролируемым испытаниям.При острой сердечной недостаточности плацебо-контроль может представлять проблему. При декомпенсированной хронической сердечной недостаточности были проведены сравнения с нитроглицерином (активный контроль), и нитропруссид обычно является более сильным сосудорасширяющим средством, чем нитроглицерин внутривенно.
Противопоказания
Неблагоприятная реакция на нитропруссид в анамнезе, неадекватное давление диастолического наполнения левого желудочка (<18 мм рт. Ст.) И длительное применение при почечной недостаточности являются основными противопоказаниями к применению нитропруссида.Из-за потенциального обкрадывания коронарной артерии рекомендуется с осторожностью назначать нитропруссид пациенту, у которого одышка сопровождается нестабильной стенокардией и окклюзионной коронарной болезнью высокой степени.
Побочные эффекты
Системная гипотензия – наиболее частое побочное действие. Гипотензии можно избежать с помощью частых записей артериального давления и мониторинга во время введения; постоянная артериальная линия обеспечивает оптимальное средство предотвращения системной гипотензии.
Промывка – не редкость. Резкое прекращение инфузии может привести к пагубному эффекту отскока, в результате чего гемодинамика вернется к уровню хуже исходного. Почечная недостаточность может возникнуть у пациента, у которого нитропруссид вызвал длительную гипотензию.
Редкий пациент может испытывать некоторую системную десатурацию из-за несоответствия вентиляции и перфузии вторичного к расширению артериол в гиповентилируемых или невентилируемых областях легкого. При критическом стенозе коронарной артерии нитропруссид способен вызывать коронарное обкрадывание за счет значительно большего расширения артериол менее пораженных коронарных артерий, чем артерии с фиксированным поражением коронарных артерий и максимально расширенными артериолами артерий дистальнее поражения. Хронический нитропруссид может снизить количество тромбоцитов и вызвать гипотиреоз.
Хронический нитропруссид может снизить количество тромбоцитов и вызвать гипотиреоз.
Токсичность цианид-синильной кислоты и тиоцианата может возникнуть при введении высоких доз нитропруссида (> 3,0 мкг / кг / мин) в течение> 72 часов, особенно при почечной дисфункции. Отравление цианидом и синильной кислотой может привести к снижению способности переносить кислород и молочному ацидозу; тиоцианат может вызывать тошноту, рвоту, слабость, спутанность сознания, психоз, судороги и нарушения со стороны скелетных мышц (например, спазм, гиперрефлексию).Отравление цианидом лечили тиосульфатом, нитратом натрия и гидроксикобаламином. Тиоцианат можно удалить с помощью гемодиализа.
Альтернативные подходы
Нитроглицерин и несиритид внутривенно также вызывают расширение сосудов, но в меньшей степени, чем нитропруссид. При декомпенсированной хронической сердечной недостаточности пероральные вазодилататоры, диуретики, ингибиторы АПФ или блокаторы рецепторов ангиотензина также могут постепенно уменьшать одышку и улучшать гемодинамику.
Какие доказательства?
Лейер, К.В., Бамбах, Д., Томпсон, М.Дж., Каттанео, С.М., Голдберг, Р.Дж., Унверферт, Д.В.«Центральные и региональные гемодинамические эффекты внутривенного введения изосорбида динитрата, нитроглицерина и нитропруссида у пациентов с застойной сердечной недостаточностью». Am J Cardiol. т. 48. 1981. С. 1115-23. (Гемодинамический профиль нитропруссида при тяжелой сердечной недостаточности по сравнению с внутривенным введением нитратов.)
Манн, Т., Кон, П.Ф., Холман, Л.Б. «Влияние нитропруссида на регионарный кровоток миокарда при ишемической болезни сердца». Тираж. т. 57. 1978. С. 732-8.(Исследование, показывающее, что нитропруссид может оказывать неблагоприятное воздействие на перфузию миокарда у пациентов с окклюзионной коронарной болезнью.)
Copyright © 2017, 2013 ООО «Поддержка принятия решений в медицине». Все права защищены.
Ни один спонсор или рекламодатель не участвовал, не одобрял и не платил за контент, предоставляемый Decision Support in Medicine LLC. Лицензионный контент является собственностью DSM и защищен авторским правом.
Лицензионный контент является собственностью DSM и защищен авторским правом.
Полезность вазодилататорной терапии при регургитирующих заболеваниях клапанов
Регургитация митрального клапана и аортального клапана приводит к перегрузке объемом левого желудочка, но имеют разную патофизиологию.Предварительная нагрузка увеличивается при митральной регургитации, тогда как постнагрузка является нормальной, так как часть потока выброса идет в левое предсердие; однако как пре-, так и постнагрузка увеличиваются при аортальной регургитации. Когда регургитация носит хронический характер, желудочек приспосабливается, увеличивая объемы и вызывая эксцентрическую гипертрофию левого желудочка. Тем не менее, когда механизмы адаптации не работают, в долгосрочной перспективе давление наполнения левого желудочка увеличивается и, наконец, фракция выброса уменьшается, что приводит к появлению признаков и симптомов сердечной недостаточности.При острой регургитации эти механизмы адаптации могут быть недостаточно быстрыми, и, хотя левый желудочек реагирует большей гиперсократимостью, резкое увеличение преднагрузки может увеличить давление наполнения и вызвать отек легких.
Объем срыгивания напрямую зависит от отверстия срыгивания, продолжительности срыгивания и градиента давления между полостями, в которых происходит срыгивание.1 Исследований вариаций срыгивающего отверстия немного, но они, похоже, связаны с наличием или отсутствием структурных клапанов и условий нагрузки.Хотя митральная регургитация более динамична, чем аортальная регургитация, экспериментальные исследования показали, что площадь отверстия аортальной регургитации уменьшается во время диастолы, а также зависит от условий нагрузки.2
Очевидно, что изменения в площади отверстия регургитации связаны с этиологией клапанной регургитации. и степень структурных изменений. При регургитации аорты, вторичной по отношению к утолщению клапана или кальцификации, площадь отверстия регургитации остается относительно постоянной.Тем не менее, когда регургитация вызвана пролапсом клапана или дилатацией корня аорты, площадь отверстия регургитации может значительно варьироваться в зависимости от условий нагрузки. Продолжительность аортальной регургитации всегда пандиастолическая, что означает, что брадикардия значительно увеличивает объем регургитации.
Продолжительность аортальной регургитации всегда пандиастолическая, что означает, что брадикардия значительно увеличивает объем регургитации.
Помимо площади отверстия регургитации (ROA) и продолжительности регургитации (T), которая зависит от частоты сердечных сокращений, другим определяющим фактором объема регургитации (RV) является градиент диастолического давления между аортой (AOPD) и левым желудочком. (LVPD).1
Хотя это может быть механизм для уменьшения объема регургитации, польза от уменьшения градиента очень незначительна, поскольку его следует уменьшить на квадратный корень в соответствии со следующим уравнением:
Это означает, что снижение диастолического давления на 25% Давление приведет только к снижению объема регургитации на 13%. Принимая во внимание, что при тяжелой аортальной регургитации диастолическое давление в аорте низкое, достижение большего снижения может быть трудным, а также опасным с точки зрения коронарной перфузии.
При неревматической митральной регургитации отверстие для регургитации часто является динамическим и зависит от размера левого желудочка. У пациентов с обструктивной гипертрофической кардиомиопатией или пролапсом митрального клапана снижение преднагрузки с помощью вазодилататоров может увеличить тяжесть митральной регургитации. С другой стороны, у пациентов, у которых регургитация является вторичной по отношению к тяжелой дилатации желудочков, из-за изменений функциональной анатомии подклапанного аппарата или дисфункции сосочковых мышц, связанной с ишемической болезнью сердца или дилатационной кардиомиопатией, уменьшение преднагрузки снижает тяжесть митральной регургитации.3
Эффект вазодилататоров
Считается, что вазодилататоры продлевают стабильную фазу, в которой клапанная регургитация не приводит к дисфункции желудочков, таким образом отсрочивая или избегая хирургического вмешательства. Механизмы возможной пользы вазодилататоров противоречивы. Гипотетически они могли достичь своего эффекта тремя способами: а) уменьшив объем регургитации; б) за счет уменьшения условий нагрузки на желудочки с улучшением ремоделирования желудочков; и c) за счет снижения давления наполнения желудочков.Некоторые исследования показали, что вазодилататоры уменьшают преднагрузку и постнагрузку, поддерживают объем выброса и уменьшают объем регургитации в краткосрочной перспективе.4,5 Другие считают, что уменьшения объема регургитации не происходит, но за счет уменьшения условий нагрузки желудочков снижается нагрузка на стенки. тем самым способствуя ремоделированию желудочков с уменьшением объемов и гипертрофией.6-8 Самым постоянным гемодинамическим эффектом при перегрузке левого желудочка является, без сомнения, снижение давления наполнения желудочков.3 Тем не менее, когда давление наполнения левого желудочка высокое из-за клапанной регургитации, следует рассмотреть возможность хирургического лечения.
Аортальная регургитация
Хотя положительный эффект длительной вазодилататорной терапии хорошо известен, в серии, описанной в литературе, было менее 300 пациентов.1 Большинство опубликованных серий включает небольшое количество пациентов и относительно короткое наблюдение. С другой стороны, использовались разные вазодилататоры, которые иногда давали противоречивые результаты.5-14 Наиболее часто используемыми препаратами являются гидралазин, 4,6-нифедипин7,11 и другие дигидропиридины 9 и эналаприл. 6 Наиболее стабильными результатами этих исследований было снижение конечного диастолического и конечного систолического объемов желудочков. С другой стороны, существует большая неоднородность в отношении увеличения фракции выброса и уменьшения массы желудочков (Таблица 1). Поразительным аспектом является то, что в большинстве этих исследований сообщается об уменьшении объемов желудочков, регистрируемых с помощью двумерной эхокардиографии, но не о диаметрах, измеренных в М-режиме.Вариабельность результатов двухмерной эхокардиографии без гармонической визуализации была относительно высокой.
Некоторые авторы12 предположили, что сосудорасширяющий эффект опосредован снижением артериального давления, и считают, что если вазодилататорная терапия эффективна, должно наблюдаться снижение систолического артериального давления. В таком случае, вместо того, чтобы давать фиксированную дозу вазодилататора, дозу следует увеличивать до достижения гипотензивного эффекта. Однако результаты показывают, что снижение систолического артериального давления связано со значениями исходного давления до лечения.1 Таким образом, может быть небольшое снижение артериального давления, когда оно является нормальным на исходном уровне. 4,8-11 В этом смысле исследование Lin et al6 ясно показывает наибольшее снижение артериального давления, но 47% пациентов, включенных в в их сериях значения систолического артериального давления превышали 180 мм рт. В нашем исследовании 13 гемодинамический ответ на терапию сосудорасширяющими средствами в долгосрочной перспективе не показал снижения артериального давления, хотя пациенты с системной гипертензией были исключены из исследования.
Только 2 рандомизированных исследования проанализировали положительный эффект вазодилататоров с использованием клинических конечных точек, а не суррогатных переменных.13,14 В исследовании Scognamiglio et al14 потребность в хирургическом лечении составила 34 (6%) в группе дигоксина по сравнению с только 15 (3%) в группе нифедипина при 6-летнем наблюдении. По сравнению с группой дигоксина в группе нифедипина наблюдалось уменьшение объемов желудочков и увеличение фракции выброса левого желудочка. Тем не менее, это исследование имело серьезные недостатки.
Отсутствие контрольной группы означает, что нельзя исключать пагубное действие дигоксина. В фармакодинамических исследованиях 15 было подтверждено снижение частоты сердечных сокращений на 10% у здоровых субъектов с синусовым ритмом, что могло привести к увеличению объема регургитации.С целью подтверждения положительного эффекта вазодилататоров и избежания недостатков использования дигоксина в качестве плацебо, наша группа 13 рандомизировала 95 бессимптомных пациентов с тяжелой аортальной регургитацией и сохраненной функцией желудочков для лечения нифедипином (20 мг / 12 ч), эналаприлом (20 мг / день) или без лечения (контрольная группа). При 7-летнем наблюдении потребность в замене аортального клапана была одинаковой в 3 группах: 35% в контрольной группе, 50% в группе эналаприла и 38% в группе нифедипина (рисунок).Кроме того, в 3 группах наблюдалась аналогичная тенденция в увеличении объемов желудочков и снижении фракции выброса, хотя оценки были сильно разбросаны. Через год после операции фракция выброса и диаметр желудочков были нормальными у всех пациентов в трех группах. Одним из возможных недостатков исследования является то, что 22% пациентов, получавших нифедипин, пришлось прекратить лечение из-за побочных эффектов, таких как симптомы периферической вазодилатации или отека. Достоверных различий между группами пациентов, соблюдающих назначенное лечение до конца исследования, не выявлено.Хотя эти результаты не отрицают положительный эффект сосудорасширяющей терапии, они ставят под сомнение их полезность для отсрочки или предотвращения операции по замене клапана. Учитывая отсутствие более достоверных доказательств, это исследование предполагает изменение рекомендаций класса I до IIb в руководствах по клинической практике16.
Рисунок. Вероятность потребности в хирургическом лечении в 3 группах лечения проанализирована с помощью метода Каплана-Мейера.
В недавнем исследовании 17 группа Scognamiglio предположила, что снижение постнагрузки связано с долгосрочным благоприятным воздействием на функцию желудочков, которое сохраняется после операции, в том числе у пациентов с подавленной функцией желудочков.По нашему мнению, трудно согласиться с тем, что улучшение, вызванное нифедипином, сохраняется в течение многих лет после прекращения лечения.
Митральная регургитация
Целью сосудорасширяющей терапии при митральной регургитации является уменьшение объема регургитации, увеличение объема выброса и уменьшение легочной недостаточности. Хорошо известно, что вазодилататоры снижают периферическое сопротивление и конечное диастолическое давление в краткосрочной перспективе как при митральной, так и при аортальной регургитации. Однако при митральной регургитации объем выброса увеличивается, а фракция выброса не изменяется, тогда как при аортальной регургитации фракция выброса увеличивается, но объем выброса не изменяется.Первоначальные исследования18 показали, что лечение нитропруссидом снижает функциональную митральную регургитацию за счет уменьшения объема левого желудочка. Этот положительный эффект был сильнее при функциональной митральной регургитации, вызванной ишемической болезнью сердца или дилатационной кардиомиопатией.19 Эти результаты кажутся разумными, поскольку снижение постнагрузки приводит к снижению сопротивления крови, выбрасываемой в аорту, что способствует уменьшению объема левого желудочка и митрального кольца. размер и, таким образом, в области отверстия регургитации и объеме регургитации.
Хотя ингибиторы ангиотензинпревращающего фермента явно эффективны при долгосрочном лечении сердечной недостаточности, 20 их долгосрочное влияние на митральную регургитацию менее четко определено. Исследование, проведенное нашей группой21, показало, что у пациентов с дилатационной / ишемической кардиомиопатией каптоприл в дозе 75–150 мг / день приводил к большему снижению объема желудочков, увеличению объема выброса и толерантности к физической нагрузке у пациентов со значительной митральной регургитацией, чем у тех, у кого ее не было.Другие исследования22 показали, что сосудорасширяющая терапия более эффективна у пациентов с тяжелой митральной регургитацией с дилатацией желудочков и сниженной систолической функцией.
До настоящего времени было мало информации о пользе вазодилататоров при бессимптомной первичной митральной регургитации23–26 (Таблица 2). Только одна группа сообщила о предварительных результатах годовой пользы лечения кандесартаном или рамиприлом в плане уменьшения объема регургитации и объема левого предсердия по сравнению с плацебо.27 Тем не менее, никакие сосудорасширяющие препараты не помогли отсрочить появление симптомов или желудочковую дисфункцию. Один аспект, который следует учитывать, заключается в том, что снижение постнагрузки должно быть менее эффективным при митральной регургитации, связанной с нормальной постнагрузкой, чем при аортальной регургитации. С другой стороны, недавние экспериментальные исследования28 показывают, что, несмотря на очевидное улучшение фракции выброса, ингибиторы АПФ и блокаторы рецепторов ангиотензина II не могут улучшить или даже снизить сократимость левого желудочка при тяжелой митральной регургитации.Таким образом, при тяжелой митральной регургитации положительный эффект вазодилататоров предсказуем только в случаях дисфункции левого желудочка.
Выводы
При перегрузке объемом левого желудочка вазодилататоры благотворно влияют на систолическую дисфункцию, когда происходит повышение давления наполнения желудочков или когда они сопровождаются системной гипертензией. Нет никаких доказательств использования этих препаратов у бессимптомных пациентов и пациентов с нормальным АД с тяжелой клапанной регургитацией и нормальной функцией желудочков.Тем не менее, несоответствие опубликованных результатов позволяет предположить, что могут быть подгруппы пациентов, которым может помочь эта терапия. Необходимы дополнительные исследования, которые анализируют положительное влияние этой терапии на подгруппы пациентов с более однородными характеристиками, принимая во внимание не только тяжесть порока сердца, но и его этиологию, структурное заболевание клапана, значения артериального давления и растяжимость артерий.
Для переписки: д-р А.Евангелиста.
Servicio de Cardiología. Больница Universitari Vall d’Hebron.
P.o Vall d’Hebron, 119. 08035 Barcelona. España.
E-mail: [email protected]
Острое вазодилататорное тестирование при идиопатической легочной артериальной гипертензии: должны ли мы принимать ответ «НЕТ»?
Самые ранние клинические описания первичной легочной гипертензии, ныне известной как идиопатическая легочная артериальная гипертензия (ИЛАГ), сопровождались гипотезой о том, что легочная вазоконстрикция является одним из ее ключевых патофизиологических элементов 1 и, следовательно, сосудорасширяющие средства могут быть терапевтически полезными.В поддержку этой концепции Dresdale et al. 2 впервые сообщили об ослаблении легочной гипертензии с помощью системного вазодилататора толазолина, тогда как Harris 3 и Wood et al. 4 достиг более предпочтительной вазодилатации легких при введении ацетилхолина непосредственно в легочную артерию. Лишь годы спустя, когда Ферчготт и Завадски 5 продемонстрировали, что вызванная ацетилхолином вазодилатация опосредована оксидом азота (NO), наблюдение, для которого Р.Ф. Ферчготт получил Нобелевскую премию по медицине в 1998 году, была оценена важность эндотелиальной дисфункции в патогенезе ИЛАГ и обосновано обоснование для тестирования острой вазореактивности при ИЛАГ с использованием ингаляционного NO (iNO) или других сосудорасширяющих веществ эндотелиального происхождения.
Когда Rich и Brundage 6 лечили пациентов высокими дозами блокаторов кальциевых каналов (БКК) в попытке обратить вспять легочную вазоконстрикцию, стало ясно, однако, что только подгруппа пациентов с ИЛАГ ответила гемодинамическим и клиническим улучшением. Кроме того, поскольку было невозможно идентифицировать a priori какие-либо клинические или гемодинамические предикторы для положительного ответа, неответчики подвергались острому и хроническому риску сильнодействующих системных сосудорасширяющих средств без каких-либо шансов на пользу.Кроме того, критерии «острого ответа», которые позволяли прогнозировать по крайней мере разумные шансы на достижение благоприятного долгосрочного ответа на лечение CCB, не были ясны до тех пор, пока Sitbon et al. 7 ретроспективно проанализировал их опыт проведения острого вазодилататорного тестирования и длительного лечения БКК и предположил, что необходима почти нормализация легочной гемодинамики в ответ на острые исследования, чтобы оправдать рассмотрение долгосрочной терапии БКК. Это снижение среднего давления в легочной артерии с ≥10 мм рт.ст. до уровня <40 мм рт.ст. с неизменным или повышенным сердечным выбросом и неизменным системным артериальным давлением 8, 9, в то время как довольно редко встречается при ИЛАГ (около 10% пациентов) и почти Этот критерий, неслыханный при других формах легочной артериальной гипертензии (ЛАГ), предлагается в опубликованных руководствах для «положительного» теста на острую вазореактивность, и он должен быть соблюден до назначения БКК для лечения ЛАГ.
Идеальный препарат для оценки острой вазореактивности должен быть сильнодействующим, титруемым, короткодействующим и удобным в применении. Он также должен быть широко доступен, что также делает стоимость важным критерием. Внутривенные эпопростенол и аденозин, а также iNO являются наиболее широко используемыми и тщательно изученными агентами 10 и рекомендованы действующими руководящими принципами 9, но ни один из этих лекарств полностью не удовлетворяет всем вышеупомянутым критериям. Хотя iNO является оптимальным лекарством с точки зрения избирательности в легких, простоты введения и фармакологического профиля, он стоит дорого, а его использование требует специального и дорогостоящего технического оборудования, что делает его непрактичным для использования за пределами специализированных центров в промышленно развитых странах.
Эпопротенол (простациклин) в / в. является сильнодействующим легочным вазодилататором, который был одним из первых препаратов, использованных для оценки легочной вазореактивности 11. Ингаляционная доставка аналогов простациклина сводит к минимуму системные сосудорасширяющие эффекты, наблюдаемые при i.v . введения и вызывает более предпочтительные легочные эффекты, аналогичные тем, которые наблюдаются с iNO 12. Кроме того, ингаляционный илопрост, стабильный аналог простаноидов, оказывает как более мощный, так и продолжительный селективный легочный эффект по сравнению с iNO, продолжающийся около 45 минут с пиковым эффектом, наблюдаемым после 15 мин. 13.Хотя ингаляционный илопрост часто используется для оценки легочной вазореактивности 14, проспективные данные, описывающие чувствительность и специфичность ингаляции илопроста для выявления пациентов с ИЛАГ, которые являются кандидатами на длительную терапию БКК, отсутствуют.
Первое исследование, в котором проспективно рассматривается этот вопрос на значительной группе пациентов с ИЛАГ, опубликовано Jing et al. 15 в этом выпуске журнала European Respiratory Journal . Они оценили потенциал ингаляционного илопроста в выявлении пациентов с острым ответом на сосудорасширяющие средства в группе из 74 китайских пациентов с ИЛАГ и сопоставили эти результаты с долгосрочными результатами лечения БКК.Аденозин был введен внутривенно. в качестве эталонного вазодилататора. Оба препарата вызывали вазодилатацию легких с падением легочного артериального давления с> 10 мм рт.ст. до <40 мм рт. Все респонденты, ответившие на аденозин, также были идентифицированы с илопростом. Илопрост и аденозин хорошо переносились. Впоследствии девять из 10 респондентов успешно лечились средней суточной дозой дилтиазема 433 мг в течение ≥1 года, при этом один пациент был потерян для последующего наблюдения.Удивительно, но все эти девять респондентов продемонстрировали стойкое клиническое улучшение через 1 год в отношении функционального класса, показателя одышки, расстояния ходьбы и гемодинамических параметров. Авторы пришли к выводу, что ингаляционный илопрост представляет собой эффективный и безопасный скрининговый агент для выявления пациентов с ИЛАГ, которым может быть полезна длительная терапия БКК.
По сравнению с серией пациентов с ИЛАГ, исследованной Sitbon et al. 7, когорта Jing et al. 15 были моложе (33 ± 12 против 45 ± 15 лет, включая семерых детей) и были менее тяжелыми, исходя из 6-минутной ходьбы (6MWD; 390 ± 106 против 287 ± 139 м), функционального класса ( Класс I – II Ассоциации здравоохранения Нью-Йорка 47% против 19%) и гемодинамические данные (среднее давление в правом предсердии 5.3 ± 5,1 против 10,0 ± 5,0 мм рт. Ст.). Как и в других сериях, респонденты были моложе (возраст 23 ± 9 лет) и менее ослаблены (6MWD 438 ± 80 м), чем неответчики. Тем не менее, частота случаев острого ответа, составляющая 13,5% для илопроста и 10,8% для аденозина, соответственно, почти идентична частоте 12,6%, сообщенной Sitbon et al. 7. Кроме того, степень сосудорасширяющего эффекта, достигаемого с помощью илопроста и аденозина, была сопоставимой. Как и в других исследованиях, более длительный период полувыведения илопроста не являлся клинически значимым недостатком.
Исследование Jing et al. 15 поддерживает идею, что ингаляция илопроста эффективно и безопасно выявляет пациентов с ИЛАГ в острой форме и что этот острый ответ тесно коррелирует с долгосрочной клинической эффективностью терапии БКК. Однако различия между этим и более ранними исследованиями 7, 16 в отношении показателей долгосрочного ответа подчеркивают важность тщательного клинического мониторинга после начала этой терапии.
Хотя прямых сравнений нет, острая ингаляция илопроста, вероятно, дает результаты, клинически эквивалентные результатам, полученным с iNO, текущим эталонным стандартом.Более того, по сравнению с iNO ингаляционный илопрост может применяться более удобно и с меньшими затратами, что делает его особенно привлекательным для тестирования пациентов в районах с ограниченными ресурсами здравоохранения.
Спустя почти полвека после формулировки гипотезы о вазоконстрикторах и начальных испытаний вазодилататоров теперь ясно, что у большинства пациентов с ЛАГ сужение сосудов играет относительно незначительную патогенную роль и что пролиферация сосудов является нашей основной терапевтической целью. Соответственно, парадигма лечения сместилась в сторону лекарств, сочетающих сосудорасширяющее средство с антипролиферативными характеристиками, включая простаноиды 17, антагонисты рецепторов эндотелина 18 и ингибиторы фосфодиэстеразы 19, все из которых показали эффективность в крупномасштабных клинических испытаниях.Соответственно, оценка острой вазореактивности имеет двоякую ценность: 1) для выявления небольшой группы пациентов с ЛАГ, которым могут быть полезны менее дорогие простые сосудорасширяющие препараты, такие как БКК; и 2) для выявления тех, у кого БКК не только вряд ли принесут пользу, но и их использование задержит начало более эффективных методов лечения их состояния. Работа Jing et al. 15 предоставляет новое и важное доказательство того, что тестирование на острую вазореактивность можно безопасно проводить с помощью менее дорогих и сложных лекарств, и что этот подход предоставляет значимые данные, которые врачи и пациенты могут использовать при планировании долгосрочной стратегии лечения этого состояния.
Пероральные сосудорасширяющие препараты для уменьшения симптомов первичного феномена Рейно
Феномен Рейно вызывается кратковременным сужением мелких артерий в конечностях, обычно в пальцах. Обычно на несколько минут кончики пальцев бледнеют и ощущаются онемение, покалывание и покалывание. Затем кровоток возвращается, и они становятся теплыми и красными, что также может быть болезненным. У некоторых людей поражаются пальцы ног, уши, нос, язык или соски. Холод или эмоциональный стресс могут вызвать приступы.Сохранение тепла, отказ от курения и отказ от использования инструментов, которые вибрируют, могут предотвратить приступы, но иногда требуется лекарственная терапия. Блокаторы кальциевых каналов, такие как нифедипин, являются препаратами выбора, но могут иметь нежелательные побочные эффекты.
В обзоре рассмотрена эффективность других лекарств, которые можно принимать внутрь. Это были препараты, усиливающие кровоток (вазодилататоры). Доказательства рандомизированных контролируемых исследований ограничены. Авторы обзора выявили восемь контролируемых исследований.Они были опубликованы между 1980 и 1996 годами и включали в себя в общей сложности 290 участников, случайным образом назначенных на лечение сосудорасширяющих препаратов или плацебо. Продолжительность лечения варьировала от двух недель до шести месяцев.
 Mol. Cell. Cardiol. — 2011 Aug. — 51 (2). — 168-76. Epub 2011 May 24.
Mol. Cell. Cardiol. — 2011 Aug. — 51 (2). — 168-76. Epub 2011 May 24.