Восстановление организма после приёма антибиотиков
Сейчас практически всё человечество переживает непростой период — страны охвачены новой, малоизученной инфекцией — COVID-19. Большое количество людей уже столкнулись с этим недугом и благополучно поправились — но не без помощи антибиотиков. Ни для кого не секрет, что прием антибиотиков не только избавляет человека от болезнетворных бактерий, но и, к сожалению, наносит здоровью некоторый сопутствующий вред.
Нежелательные последствия приёма антибиотиков заключаются в том, что антибактериальные препараты убивают не только патогенные микроорганизмы, но и полезную микрофлору, населяющую кишечник. К тому же от химических составляющих таблеток страдает и печень, поскольку через неё происходит процесс вывода лекарственных средств из организма.
Именно поэтому после приёма антибиотиков нужно помочь своему организму в восстановлении.
Восстановление микрофлоры кишечника и иммунитета
Длительный приём антибиотиков значительно ухудшает микрофлору кишечника. Последствиями такого нарушения могут быть запоры, боль в животе, чрезмерное газообразование и, как следствие, вздутие живота. Из-за нарушения работы кишечника происходит и снижение иммунитета, т. к. 60% иммунных клеток производится именно в кишечнике.
Для предотвращения нарушений микробиоты кишечника следует принимать пробиотики. Это нужно делать как во время лечения антибиотиками, так и после, ведь лакто- и бифидобактерии повышают неспецифическую резистентность организма, активизируют иммунную систему, синтезируют в кишечнике витамины группы K, B, аминокислоты, усиливают пристеночное кишечное пищеварение, процессы всасывания кальция, железа, витамина D.
Рекомендуем следующие препараты:
• БАК-СЕТ Колд/Флю* — новинка английского производства, содержащая в себе 17 штаммов полезных бактерий, которые усиливают действие друг друга. Не содержит лактозу, ГМО, искусственные красители, поэтому может быть предложена взрослым и детям с 2 лет.
Не содержит лактозу, ГМО, искусственные красители, поэтому может быть предложена взрослым и детям с 2 лет.
• Иммуцил* — помимо бифидобактерий содержит в составе витамин C и цинк — неотъемлемых соратников крепкого иммунитета. Удобная форма выпуска (порошок, растворяемый в полости рта) позволит получать лечение без отрыва от повседневных дел.
• Синобактин Forte* — это зарубежное средство производства Канады. Доступная цена, удобный прием (1 капсула 1 раз в день), не требует хранения в холодильнике.
• Флорасан-D* — препарат, входящий в отраслевой стандарт лечения синдрома раздраженного кишечника (утвержден Российской гастроэнтерологической ассоциацией). Не содержит генетически модифицированных микроорганизмов, лактозу, глютен и сахарозу, поэтому может быть рекомендован покупателям, страдающим непереносимостью этих
веществ.
• Бифицин* — препарат произведен по стандартам GMP в США. Благодаря особенности капсул, изготовленных по технологии Bifi Guard®, полезные бактерии защищены от кислого содержимого желудочного сока, солей желчи и пищеварительных ферментов. Такая защита позволяет им беспрепятственно пройти желудок, адаптироваться и прижиться в просвете кишечника, сохранив высокую биологическую активность. Восстановление микрофлоры влагалища Попадая в организм, антибиотики борются с возбудителем инфекции, но одновременно губят и другие микроорганизмы, полезные, в том числе — лактобактерии. Именно лактобактерии защищают вагинальную среду от активации патогенов.
Такая защита позволяет им беспрепятственно пройти желудок, адаптироваться и прижиться в просвете кишечника, сохранив высокую биологическую активность. Восстановление микрофлоры влагалища Попадая в организм, антибиотики борются с возбудителем инфекции, но одновременно губят и другие микроорганизмы, полезные, в том числе — лактобактерии. Именно лактобактерии защищают вагинальную среду от активации патогенов.
При снижении концентрации полезных лактобактерий происходит разрастание вредных микроорганизмов, вызывающих нежелательную симптоматику. Как правило, патогены более активны и агрессивны, они успевают размножиться раньше, чем приходит в норму содержание «хороших» бактерий. В итоге возникает дисбиоз влагалища.
Одним из самых распространенных результатов такого дисбиоза после приема антибиотиков является кандидоз. Его симптомы: появление нетипичных выделений, которые отличаются по плотности, консистенции, цвету и запаху, зуд, жжение и раздражение. Точный диагноз может поставить только врач, — но в связи со сложившейся неблагоприятной эпидемиологической обстановкой покупатель может обратиться к фармацевту за рекомендацией и покупкой безрецептурных препаратов. Это препараты на основе флуконазола:
Это препараты на основе флуконазола:
Дифлюкан и Флуконазол Медисорб. Если течение заболевания не очень тяжелое, достаточно будет однократного приема 150 г. препарата. При рецидивирующем хроническом течении нужно немедленно обратиться к врачу.
Если же покупательнице более привычна такая лекарственная форма, как вагинальные суппозитории, рекомендуем препараты на основе натамицина (Пимафуцин, Экофуцин, Примафунгин) или сертаконазола (Залаин). Последний станет настоящим спасением для женщин, не любящих длительное лечение.
Также не стоит забывать, что микрофлора влагалища нуждается в восстановлении. Приём Синобактин Forte* отлично скажется на женском здоровье — он содержит штамм Lactobacillus сasei HA-108,который не только способствует восстановлению микробиома, но и помогает снизить риск повторного возникновения молочницы.
Восстановление печени
Печень выполняет множество функций, в том числе нейтрализует токсичные вещества, которые попали в наш организм. Приём антибиотиков, особенно длительный, может привести к развитию острого токсического гепатита и печеночного холестаза, кроме того, может негативно влиять на желчные протоки. Исходя из этого можно с уверенностью сказать, что после приёма антибиотиков печень нуждается в восстановлении, причём даже в том случае, если негативные последствия незаметны.
Приём антибиотиков, особенно длительный, может привести к развитию острого токсического гепатита и печеночного холестаза, кроме того, может негативно влиять на желчные протоки. Исходя из этого можно с уверенностью сказать, что после приёма антибиотиков печень нуждается в восстановлении, причём даже в том случае, если негативные последствия незаметны.
Для поддержания работы печени следует обратить внимание на следующие средства:
• Комплекс экстрактов овса и расторопши*. Экстракт расторопши способствует регенерации клеток печени и скорейшей замене гибнущих клеток молодыми. Экстракт овса полезен при интоксикации организма, так как способствует выведению из печени вредных веществ. Также он улучшает процессы образования желчи и её выведения, тем самым ускоряя разложение токсинов и последующее их удаление из организма.
• Катрилан* содержит силимарин, при помощи которого происходит активация синтеза белков в повреждённых клетках печени — это способствует их восстановлению. Одной упаковки препарата хватает на курс приёма.
Одной упаковки препарата хватает на курс приёма.
• Эсфолил* — богатый источник эссенциальных фосфолипидов, которые способны восстанавливать повреждённые стенки клеток, тем самым защищая печень от вредных воздействий.
• Лецират* содержит экстракт артишока, который улучшает дезинтоксикационную функцию печени, и лецитин — вещество, из которого строятся стенки клеточных мембран, поэтому его приём стимулирует регенерацию повреждённых клеток печени.
После перенесённого заболевания организм человека ослаблен и уязвим для новых инфекций, поэтому ему требуется определенная поддержка, а значит, следует позаботиться о приёме таких средств, как витамин C, цинк, витамин D и витаминно-минеральные комплексы (ВМК).
• Verrum-Vit* — в серии представлены ВМК для детей и взрослых, а новая форма выпуска (шипучие таблетки) позволит удовлетворить запросы всех покупателей.
• Цинк* и Цинкорол*. Исследования показывают, что цинк может препятствовать молекулярному процессу, который вызывает образование слизи и размножение бактерий в носовых проходах. Цинк оказывает антивирусное действие, присоединяясь к рецепторам в носовых эпителиальных клетках и блокируя их влияние.
Цинк оказывает антивирусное действие, присоединяясь к рецепторам в носовых эпителиальных клетках и блокируя их влияние.
• Витамин D запускает в клетках кожи и эпителия респираторного и желудочнокишечного трактов синтез собственных антимикробных веществ, уничтожающих вирусы, бактерии и грибы, благодаря чему способствует снижению риска развития простудных заболеваний. Рекомендуем капли (ДэТриФерол, Детримакс*), таблетки (Детримакс*, Космо-D3*) или капсулы (Витамин D* 400 и 2000 мг), исходя из дозировок и предпочтений.
Вовремя принятые меры помогут вам не только перенести лечение с наименьшими последствиями, но и защитить свое здоровье в будущем!
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, НЕОБХОДИМО ОЗНАКОМИТЬСЯ С ИНСТРУКЦИЕЙ ИЛИ ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ.
БИОЛОГИЧЕСКИ АКТИВНАЯ ДОБАВКА. НЕ ЯВЛЯЕТСЯ ЛЕКАРСТВЕННЫМ ПРЕПАРАТОМ.
Антибиотики — польза и вред для организма | Почему антибиотики не помогают | НГС55
Когда люди начали задумываться об этом, всё внимание в основном было сосредоточено на золотистом стафилококке и синегнойной палочке. Это два распространённых микроорганизма, к которым в первую очередь начала формировать антибиотикорезистентность. Но со временем и другие микроорганизмы, на которые раньше не обращали внимания, стали более агрессивными. Например, клебсиелла пневмонии, энтерококки, пневмококк и другие. В итоге в настоящее время по всему миру циркулируют 5–7 микроорганизмов, которые называют «супербактерии». Они перемещаются из одного полушария Земли в другое и, если можно так выразиться, «разносят смерть».
Это два распространённых микроорганизма, к которым в первую очередь начала формировать антибиотикорезистентность. Но со временем и другие микроорганизмы, на которые раньше не обращали внимания, стали более агрессивными. Например, клебсиелла пневмонии, энтерококки, пневмококк и другие. В итоге в настоящее время по всему миру циркулируют 5–7 микроорганизмов, которые называют «супербактерии». Они перемещаются из одного полушария Земли в другое и, если можно так выразиться, «разносят смерть».
В наши дни даже научились помогать людям, болеющим СПИДом — они могут с ним жить. А от инфекций, от пневмонии и сепсиса люди сегодня умирают! И умирают очень быстро, скоропостижно! Именно из-за антибиотикорезистентности.
Как это происходит? У человека развивается простуда (ОРЗ, ОРВИ…), и лечить её антибиотиками, конечно, бесполезно. Но человек без рекомендации врача идёт в аптеку, покупает понравившиеся ему антибиотики. Ему кажется: «Ах, вот эти антибиотики такие прям хорошие! В интернете начитался, рекламу посмотрел, купил! Дорогущие-предорогущие!» А потом он начинает пить, и думает: «Ну почему же они мне не помогают?!» А потому что они не влияют на тот микроорганизм, который выделяет тот же синусит или гайморит. Иногда эти микробы можно убрать копеечными препаратами. А дорогие препараты — это лишняя нагрузка на те же почки. Это ошибочное мнение, что, если выпьешь очень мощный, последнего поколения антибиотик, то он со стопроцентной гарантией убьёт все инфекции. Нет. Начинать лучше с более слабых. И вот первый препарат человеку не помогает, он покупает второй, третий. Пьёт их. Выздоровления нет, человек сдаётся и идёт к врачу. Сдаёт анализы, и внезапно выясняется, что у него выделяется микроб, к которому эти антибиотики нечувствительны, то есть резистентны! Получается, что бактерии в его организме всё это время не умирали, а жили и размножались. Они выработали устойчивость к медицинским препаратам. Эти препараты больше не помогают, лечить ими человека становится невозможно. И пока врачи ждут, пытаются скорректировать комплекс антибиотиков и составить правильный рецепт, который поможет выздороветь, человек уже умирает.
Иногда эти микробы можно убрать копеечными препаратами. А дорогие препараты — это лишняя нагрузка на те же почки. Это ошибочное мнение, что, если выпьешь очень мощный, последнего поколения антибиотик, то он со стопроцентной гарантией убьёт все инфекции. Нет. Начинать лучше с более слабых. И вот первый препарат человеку не помогает, он покупает второй, третий. Пьёт их. Выздоровления нет, человек сдаётся и идёт к врачу. Сдаёт анализы, и внезапно выясняется, что у него выделяется микроб, к которому эти антибиотики нечувствительны, то есть резистентны! Получается, что бактерии в его организме всё это время не умирали, а жили и размножались. Они выработали устойчивость к медицинским препаратам. Эти препараты больше не помогают, лечить ими человека становится невозможно. И пока врачи ждут, пытаются скорректировать комплекс антибиотиков и составить правильный рецепт, который поможет выздороветь, человек уже умирает.
нежный ликбез для паникующих / Блог компании Туту.ру / Хабр
Эта няшка — пушистый мимивирус с размером кода 2,5 Мегабазы (бит четвертичной системы)
Мы тут мониторили каналы, чатики и форумы по поводу текущей обстановки в разных странах. Я просто офигевал от того, что люди могут придумать в панике и безграмотности. Поэтому ликбез. Не про коронавирус. Просто про вирусы. Маленьких «нанороботов». И антибиотики. Которые не надо кушать просто так.
Я просто офигевал от того, что люди могут придумать в панике и безграмотности. Поэтому ликбез. Не про коронавирус. Просто про вирусы. Маленьких «нанороботов». И антибиотики. Которые не надо кушать просто так.
Ликбез мы подготовили вместе с инфекционистом Викторией Валиковой, руководящей клиниками в Гватемале и Никарагуа. Естественно, он полон грубых упрощений.
Кто такие вирусы?
Это такая офигеть какая маленькая форма жизни. Они повсюду, и их очень много. В литре обычной морской воды их примерно 250.000.000.000 штук. И каждый из них занят двумя вещами:
- Переработкой клеток на свои копии.
- Путешествиями в поиске новых клеток.
Про «форму жизни» есть холивар, потому что вирион (транспортное состояние вируса, частица без клетки) — это просто кусок кода ДНК или РНК + оболочки + некий аналог порта-коннектора. В этом состоянии вирус почти ничем не напоминает жизнь, а, скорее, похож на набор инструкций. И ведёт себя именно, как распечатка инструкций: пока не найдётся кто-то, кто их выполнит, они неактивны.
И ведёт себя именно, как распечатка инструкций: пока не найдётся кто-то, кто их выполнит, они неактивны.
Если инструкция говорит вам, как использовать ксерокс, чтобы самоскопироваться, можно ли считать её живой?
Можно ли вылечить вирус антибиотиком?
Нет.
Антибиотик почти ничего не сделает вирусу.
А что делает антибиотик?
Убивает бактерии!
Много. Без разбора. Часто — постепенно, беря их измором.
Вирусы и бактерии — это разные штуки. Вирус маленький (чаще всего) и больше похож на мини-робота. Бактерии — большие (в сравнении с ним) живые штуки. Антибиотики эффективны против них, но не против вирусов.
При этом антибиотики — это ни разу не отряд быстрого реагирования, который проникнет к нужным клеткам, разметит их и отправит убийц. Так может работать иммунитет. Это долго. Антибиотики мочат всё, что подходит под фильтр. Сказали, что патоген грамотрицательный аэробный («преступник художник») — пойдут и замочат всё подобное. В нашем примере — всех художников в толпе, всех людей с кисточками и всех продавцов в магазинах канцтоваров. Ну и что, что пострадало много невинных? Зато страна в порядке, и один конкретный патоген был уничтожен.
Ну и что, что пострадало много невинных? Зато страна в порядке, и один конкретный патоген был уничтожен.
Если ещё упростить, считайте антибиотики управляемым ядом, который уничтожает определённые формы жизни. К счастью, мы достаточно сильно отличаемся от патогенных бактерий, поэтому нас, как систему, он уничтожает медленнее.
Погодите, но ведь в организм «человек» входит огромная куча бактерий?
Примерно от 1,4 до 2,5 килограмма бактерий, если вы подходите под список Шиндлера.
Массовый состав человека
Вот картинка нашего состава из Nature:
(Не путайте бактерии с красными кровяными тельцами, которых в массе тоже около 2,5 кг, наши невидимые герои в «other» в развесовке, и да, я знаю, не самая удачная картинка для пояснений).
Там огромное разнообразие организмов, которые участвуют в критичных процессах от переваривания пищи до иммунитета. Если убрать из человека часть бактерий — он будет жить либо очень недолго, либо очень печально.
Если убрать из человека часть бактерий — он будет жить либо очень недолго, либо очень печально.
Разумеется, антибиотики убивают не все 2,5 килограмма бактерий, а только те, что относятся к той же группе, что «плохие». И пару соседних групп. На практике это означает, что будет дисбиоз и многие подсистемы организма пойдут в разброд и шатание. Самый частый случай — дисбактериоз ЖКТ. В целом, если бы всё кончалось недельным поносом или гастритом, всё было бы более-менее хорошо. На деле микрофлора восстанавливается довольно долго, и в процессе восстановления на месте нормофлоры растут грибки и другие вторичные патогены.
Стоп-стоп, а как антибиотик отличает «хорошие» бактерии от «плохих»?
Да никак. Идёт и мочит всё по своему профилю.
Антибиотики широкого (*.*) спектра действуют на как можно большее количество бактерий. Предполагается, что если у вас внутри есть что-то в небольшом количестве, что легко убить, то они помогут (поэтому их назначают после операций, для общей защиты). Второй вариант использования — когда это что-то опасное, но непонятно, что именно. Предполагается, что существенная потеря вашей микробиоты не так важна, как существенная потеря жизни.
Второй вариант использования — когда это что-то опасное, но непонятно, что именно. Предполагается, что существенная потеря вашей микробиоты не так важна, как существенная потеря жизни.
Когда понятно, что за патогенная бактерия в вас уютно обустраивается, используют узкий спектр. Это уже не всё подряд, а конкретные группы бактерий. Очень сложно и дорого настраивать их на один конкретный стафилококк, поэтому они часто специфицированы до уровня «все стафилококки». А их внутри организма много, и часть относится к нормофлоре. Ну и поскольку попасть в них трудно, то убивают антибиотики заодно все бактерии, которые похожим образом размножаются, либо похожим образом питаются, либо живут в похожей среде. Логика принятия решений такая же: в низкоэтажных домах поселились термиты? Сожжём все низкоэтажные дома!
Узкий спектр, как и широкий, тоже даёт дисбиоз и прочие неприятные спецэффекты. На практике это кроме всего прочего означает, что кушая антибиотик не в тему, вы ослабляете организм здесь и сейчас, что делает его куда менее устойчивым к новым внешним микробиологическим угрозам.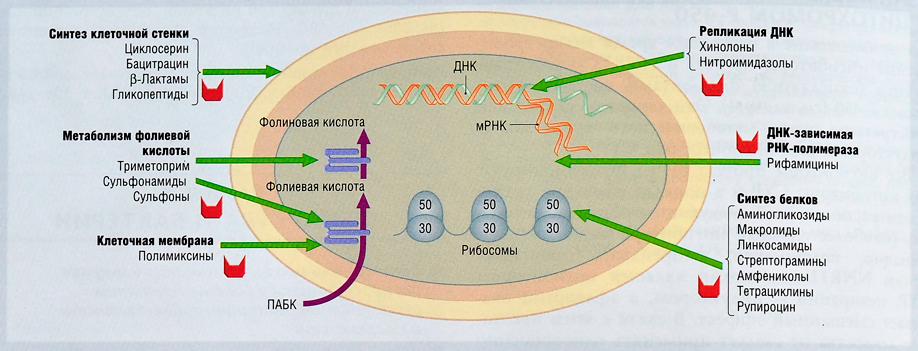
Как антибиотики убивают микрофлору?
- Останавливают рост бактерий (например, макролиды, тетрациклины, левомицетин и так далее). Предполагается, что если бактерия не размножается, то скоро она умрёт по естественным причинам — либо уже пора, либо её рано или поздно нащупает и добьёт наш иммунитет.
- Убивают сами бактерии (пенициллины, цефалоспорины, фторхинолоны аминогликозиды, например) за счёт прямых атак (например, разрушения их стенок), нарушения их среды и так далее.
У антибиотиков есть и побочные действия. Именно оттуда взялась оговорка «почти» про вирусы. Настроить шаблон уничтожения на бактерий более-менее просто, но получается неточно. Некоторые антибиотики могут цеплять наших паразитов (потому что меняют среду так, что им тоже будет сложно жить). Некоторые цепляют вирусы. Тетрациклины обладают противовирусным эффектом, но касающимся только самых здоровенно-конски-огромных вирусов. Когда я говорю «здоровенных», я имею в виду разницу как между цитомегаловирусом или мимивирусом и самыми маленькими. Кстати, мимивирус вообще видно в микроскоп, он размером с бактерию, и с тем, вирус ли он есть холивар. Разница в том, что это либо 20 нанометров для мелких вирусов, либо 250-400 для крупных. На крупный записано от 1 до 2,5 Мегабаз информации (1 Мб — это примерно миллион базовых пар ДНК). На коронавирусы, кстати, влезает всего 27-34 Килобаз кода, но зато это РНК-код, то есть аналог уже скомпилированного.
Тетрациклины обладают противовирусным эффектом, но касающимся только самых здоровенно-конски-огромных вирусов. Когда я говорю «здоровенных», я имею в виду разницу как между цитомегаловирусом или мимивирусом и самыми маленькими. Кстати, мимивирус вообще видно в микроскоп, он размером с бактерию, и с тем, вирус ли он есть холивар. Разница в том, что это либо 20 нанометров для мелких вирусов, либо 250-400 для крупных. На крупный записано от 1 до 2,5 Мегабаз информации (1 Мб — это примерно миллион базовых пар ДНК). На коронавирусы, кстати, влезает всего 27-34 Килобаз кода, но зато это РНК-код, то есть аналог уже скомпилированного.
Так вот, крупные, про которые мы долго не могли решить, бактерии они или вирусы, тоже могут быть метко укушены тетрациклинами.
Не бывает лекарств с одним чётким действием, это биохимия, тут всегда мир, полный сюрпризов и сложных взаимосвязей. Просто запомните: если заболевание вирусное, лечить его в подавляющем большинстве случаев антибиотиком имеет смысл только тогда, когда вы желаете пациенту побыстрее умереть. И, желательно, мучительно.
Просто запомните: если заболевание вирусное, лечить его в подавляющем большинстве случаев антибиотиком имеет смысл только тогда, когда вы желаете пациенту побыстрее умереть. И, желательно, мучительно.
Почему тогда назначают антибиотики при вирусных заболеваниях?
По двум причинам:
- Либо непонятно, что за патоген вызвал болезнь.
- Либо вирус часто ослабляет организм так, что цепляется бактериальная инфекция.
Общие тезисы лечения инфекций такие:
- Иммунитет почти всегда справляется сам, но нужно дать ему время.
- Это время не всегда меньше времени ожидаемой смерти от инфекции, поэтому нужно замедлять инфекцию.
- Нужно точно установить, чем болеет пациент, а затем дать узконаправленное средство против конкретного патогена.
- Поскольку анализы занимают время, а инфекция может быть опасной, часто оправданнее начинать с широкого спектра и мочить все частые причины таких симптомов, а после получения анализов переходить на узкие меры.
 Это называется «эмпирическая терапия».
Это называется «эмпирическая терапия». - Поскольку антибиотики широкого спектра, назначенные вначале, нужно пропивать целым курсом, обычно на узкие меры переходить есть смысл только в совсем неприятных ситуациях.
- Есть патогены, которые прячутся от иммунитета, тогда нужно применять иной алгоритм.
Слово Виктории:
«Как человек, который работал в стационаре, могу сказать, что в реальности это выглядит вот так: почти всегда врач перестраховывается и назначает антибиотик в схеме лечения. В маленьких больницах и поликлиниках нужно ждать анализа довольно долго. Да, конечно, в крупном центре в Москве можно получить лабораторные анализы сразу, но часто даже время посева нельзя терять. Да, опытный педиатр, терапевт или инфекционист может легко определить тип возбудителя. Например, схожи проявления симптомов на горле у гриппа, ОРВИ или герпеса. Специалист определяет тип возбудителя верно примерно в 90% случаев. В части случаев происходят ошибки.
В части случаев может быть параллельное заболевание, сразу две инфекции. Вторая особенность — и в России, и в Бельгии, и в Африке мы очень часто изначально назначаем несколько препаратов, чтобы человек повторно не шёл к врачу, чтобы предотвратить возможные частые осложнения. И в-третьих, почти всегда, если человек в группе риска (низкий иммунитет, на сильнодействующих лекарствах с возможным подавлением иммунитета, пожилой) — часто антибиотики назначают параллельно для перестраховки от бактериальных инфекций».
Например, в ряде схем по COVID-19 есть макролиды — они нужны, потому что в результате всего происходящего есть высокая вероятность поймать стафилококка, который только и ждёт удачной возможности. Ну и ещё вирус ослабит организм сам, поэтому тоже сюрприз. Будет как-то глупо вылечиться от коронавируса, чтобы затем сразу умереть от вторичной инфекции, поэтому с ней тоже надо бороться. Но вовремя и под контролем.
«Наши пациенты в Гватемале имеют давнюю традицию пить антибиотики по любому случаю.
У нас не всегда есть аптеки, только в крупных городах. Кроме аптек, которые работают по нормальному принципу, в лавках часто продают лекарства по одной таблетке. Есть традиция пить азитромицин по одной таблетке после случайных половых контактов. Да, 1 грамм от хламидий — это правильно. Но не для всего остального. Вот Амоксицилин по одной таблетке продаётся. Продавец спрашивает, сколько надо, даёт одну, две или три таблетки. Пациенты советуются с продавцами в этих продуктовых лавках и на рынках, а тем же надо что-то продать, поэтому он идёт почти к каждому заболеванию. Те же заболевания червями или простейшими лечат антибиотиками. У людей есть большая вера, что качественное лечение обязательно с одной из этих таблеток».
Этот магазин я снял в Микронезии на маленьком острове. Видите миску на второй от пола полке? Это аптека.
«Через неделю инфекция проходит, потому что и так бы прошла, и вера в антибиотики подкрепляется. Это плохо для них самих из-за дисбактериоза и устойчивости, плохо для общества и плохо для врачей.
Некоторые пенициллины и циклоспорины дают перекрёстную устойчивость. У нас есть отработанные схемы в медико-экономических стандартах (это оптимальные схемы лечения заболевания), там прописаны группы препаратов первого ряда. А пациент такой: «А я это уже пил, а вот это второе две недели назад». Ты в больнице в российском регионе или в Африке часто оказываешься в ситуации, когда нечего назначить. Правильно назначать тест на устойчивость патогена к разным антибиотикам, вырастить культуру, взять диски с антибиотиками и посмотреть, что лучше подходит. Но времени и лаборатории близко нет. Делается один выбор, тест проходит внутри пациента. Причём остаются только антибиотики второго-третьего ряда, менее эффективные. Ещё их обычно нет в больницах, надо заказывать. И они попали в эти вторые-третьи группы не просто так, а потому что они более токсичные или менее эффективные. Поэтому люди, которые ипохондрят и пьют антибиотики для перестраховки просто сокращают себе шансы на следующее выздоровление.
Никогда не играйте с антибиотиками без врача! Про устойчивость почти ко всему — не сказки, и не случаи из стерильных американских больниц. У меня была в Гватемале женщина, которая не допивала курсы антибиотиков. Утверждала, что у неё выделения из влагалища, раз за разом её осматривали, назначали противогрибковое или антибиотики, она брала 20 таблеток, выпивала 5. Потом сама решала, что они не помогают, находила другого врача в клинике, «забывала» карту, говорила, что первый раз, получала новые антибиотики. Судя по посеву на устойчивость, делала она так не только в нашей клинике, потому что на ней весь ассортимент местных аптек и лавок светился красным. В итоге не знали, чем лечить, пришлось заказывать дорогой препарат из резервов. Повезло, что она до него не дотянулась и не натренировала устойчивость. Проконтролировали, чтобы пропила полный цикл. Эта ситуация случается повсеместно.
Были женщины, которые не знали, что они беременны. У одной 4 месяца не было месячных, она всё равно ходила на рынок и покупала что-то от цистита.
Судя по описанию, ципрофлоксацин. По итогу родился ребёнок с дефектом. Не знаю, от этого или потому что наследственность, у нас тут генетических тестов родителей нет. Доксициклин тут тоже часто попадается, он вызывает серьёзные дефекты костной ткани.
Мы стараемся никому не назначать амоксициллин и пенициллиновый ряд за исключением беременных женщин, потому что им особо ничего больше нельзя. Они в Гватемале так долго в этой популяции покупали их на рынке и пили постоянно, что в итоге они просто не работают. Ангина или отит — мы назначаем защищённые пеницилины с клавулановой кислотой (амоксиклавы). Они дорогие. А у нас чем дороже антибиотик, тем лучше он работает. В Африке азитромицин, фторхинолоны (например, левофлоксацин), они дорогие, и люди их сами купить не могут, поэтому к ним нет устойчивости. Наши клиники их получают в международных пожертвованиях, а у других больниц таких дорогих препаратов нет».
Я добавлю, что шансы на следующую пандемию вполне себе высоки с каким-нибудь патогеном с полирезистентностью. То есть они давно есть, но нам пока везёт с тем, что они не распространились на всю планету. Почему? Потому что нефиг жрать все антибиотики подряд и нефиг посыпать ими поля и реки. Вот одна из самых занимательных и подробных статей Вики про антибиотикорезистентность, прочитайте, если вам интересны сценарии следующего апокалипсиса.
То есть они давно есть, но нам пока везёт с тем, что они не распространились на всю планету. Почему? Потому что нефиг жрать все антибиотики подряд и нефиг посыпать ими поля и реки. Вот одна из самых занимательных и подробных статей Вики про антибиотикорезистентность, прочитайте, если вам интересны сценарии следующего апокалипсиса.
Ок, как тогда работает вирус?
Очень упрощая, наш путешествующий по миру набор инструкций ждёт, когда его «прочитает» какая-то клетка. Когда вирус попадает на её поверхность, он может «воткнуться» в определённые белки, на которые настроен его «порт вывода». Взаимодействуя через них, он пропихивается (его пропихивает естественными процессами) через стенку клетки и попадает в область, где лежат все инструкции этой клетки. И падает туда лежать, пока клетка не начнёт использовать его как свою главную инструкцию, а не то, что там было раньше. Ещё раз: всё совсем не так, но принцип примерно такой.
В инструкциях написано, как переделать клетку на новые вирусы. Эволюция привела к тому, что часто получается и выгоднее сделать это более-менее полностью, в результате чего клетка погибает. В статье «Marine viruses — major players in the global ecosystem» упоминается, что за день вирусы убивают примерно 20% океанической микробиомассы. Средняя формула: 1 хост (клетка) + 1 вирус = 50 вирусов.
Эволюция привела к тому, что часто получается и выгоднее сделать это более-менее полностью, в результате чего клетка погибает. В статье «Marine viruses — major players in the global ecosystem» упоминается, что за день вирусы убивают примерно 20% океанической микробиомассы. Средняя формула: 1 хост (клетка) + 1 вирус = 50 вирусов.
Бывают не только бактериофаги. Заражают вирусы всё, что только найдут. Их настолько много и они настолько разные, что они отрабатывают вообще все возможные угрозы. Растения, животные, бактерии, археи — достанется всем. Есть вирусы, которые могут размножаться в клетках, которые уже поражены каким-то другим определённым вирусом и частично перестроены. Есть даже вирусы-вирофаги, которые подменяют набор инструкций в других вирусах. То есть вирусы тоже могут заболеть вирусным заболеванием.
Уязвим вирус в следующих состояниях:
- В транспортной форме (вирион) может просто умереть от времени или неприятной среды. Нужно не давать ему попасть в организм, и он тихо сдохнет сам.

- На попытках попасть в клетку можно «усилить» стенку клетки локальным изменением биохимии так, что он не пролезет. Вирус использует «ключи» к определённым поверхностным белкам, и можно поменять количество таких белков, например. Так работают противовирусные от ВИЧ вроде ламивудина и тенофовира, они достаточно узко направленные на конкретные вирусы. Или для приостановки герпеса используются тоже узконаправленные ацикловиры и валацикловиры.
- На попытках массового производства новых вирусов в клетках можно так поменять биохимию, что как ни собирай, будут получаться автоматы Калашникова (ну, то есть фиксированные несколько байт в молекулах с информацией, которые не дадут потом вириону смержиться без ошибок) или внести столько шума, что ничего нормально не соберётся. Так работает тот же Рибавирин, который просто мило всё ломает: «включается в РНК вместо аденина или гуанина и образует комплементарные пары с урацилом и цитозином, что вызывает мутации в РНК-зависимой репликации вирусов».
 Правда, есть нюанс: после использования препарата ДНК будут плохо склеиваться. Не у вас, а у потенциальных детей. Причём достаточно одного партнёра, принимавшего препарат. Полгода ДНК или вообще не получатся, или соберутся с ошибками, и можно будет зачать Майлза Форкосигана. Ну или в совсем плохих случаях можно просто умереть, в побочных действиях есть остановка сердца.
Правда, есть нюанс: после использования препарата ДНК будут плохо склеиваться. Не у вас, а у потенциальных детей. Причём достаточно одного партнёра, принимавшего препарат. Полгода ДНК или вообще не получатся, или соберутся с ошибками, и можно будет зачать Майлза Форкосигана. Ну или в совсем плохих случаях можно просто умереть, в побочных действиях есть остановка сердца. - Можно на время отключать какие-то механизмы клеток (рибосомы) — это как отключить свет на районе, чтобы фабрики, что бы они там ни производили, встали.
- На попытке вирионов выйти из оболочки «переработанной» клетки — усложнить выход из неё так, чтобы она стала братской могилой для копий вируса.
- Попытаться усилить иммунитет разными способами, от экзотических вроде помощи в маркировке патогенов, которые он сам «не видит» до вполне конкретного введения экзогенного интерферона в виде свечи в задницу. Это, например, путь лечения герпеса или, в регионах Виктории, опасной лихорадки Ласса.
 Но не спешите пихать разные предметы себе в задницу. Интерферон сам по себе может быть опасен, поэтому его имеет смысл назначать либо сильно заранее (за месяцы до заражения в рамках работы иммунолога), либо строго с опытным врачом во время лечения инфекции. И не отходить далеко от врача всё время приёма. Особенно, если вы не хотите пожизненных аутоиммунных осложнений. Плюс там есть проблемы с доказанной эффективностью, поэтому в общем случае без назначения врача — строго нет. Только навредите себе.
Но не спешите пихать разные предметы себе в задницу. Интерферон сам по себе может быть опасен, поэтому его имеет смысл назначать либо сильно заранее (за месяцы до заражения в рамках работы иммунолога), либо строго с опытным врачом во время лечения инфекции. И не отходить далеко от врача всё время приёма. Особенно, если вы не хотите пожизненных аутоиммунных осложнений. Плюс там есть проблемы с доказанной эффективностью, поэтому в общем случае без назначения врача — строго нет. Только навредите себе.
«Мы тут часто приостанавливаем ВИЧ, приостанавливаем герпес, лет пять назад начали лечить гепатит С успешно. От гепатита Б семи-успешно. Особо умные слои населения не прививаются от А и Б. Они придерживаются мифа, что это болезни наркоманов и проституток — а гепатит Б более заразный, чем ВИЧ или гепатит С. Интерфероны дорогие, ими народ не злоупотребляет. Недавно приехала бостонская коллега, привезла протоколы по свежему коронавирусу, которые достались нам от прошлых коронавирусов.
Они используют римдосивир — госпитальный препарат, который вводится в вену под контролем. Его нельзя применять у людей с высокими печёночными ферментами и креатинином, с осторожностью у всех без исключения пожилых пациентов. Сейчас они делают на нём исследования эффективности и безопасности, поскольку данные только для прошлых коронавирусов. Другой вариант протокола (французский) на базе гидроксоклорохина. Его для чего только не используют! У нас в клинике малярий мало (мы высоко в Гватемале), но зато он помогает при ревматоидном артрите и при ряде прочих аутоиммунных заболеваний. При этом он же вызывает иммуносупрессию, то есть длительные эффекты у него такие, что мало не покажется. Но тактически работает. Не должен, но что-то делает. Мы не знаем, что, и так со многим в микробиологии. Поэтому всегда нужно быть осторожными и взвешивать риски. Потому что комбинации веществ тоже дают непредсказуемые эффекты. В Африке это противовирусное плюс то, что мой пациент купит на рынке через полчаса.
В условиях стационара в Уфе самые непредсказуемые реакции были от сочетания лекарств и алкоголя. Мы точно знали, при каких препаратах пить совсем нельзя, но пациенты всё равно удивляли тем же сочетанием алкоголя и парацетамола со следствием в виде токсического гепатита».
А если я не был привит от вирусной инфекции, то что тогда?
Не заражаться.
Не паниковать и не совершать лишних действий вроде приёма антибиотиков.
Если заразился — не заражать других.
Вовремя связаться с врачом. Дальше он выберет стратегию.
Как не заражаться?
Либо соблюдать меры безопасности, либо прививаться.
Да, прививаться надо заранее.
Да, для этого нужно подумать.
Пока же вы можете посмотреть на демо-версию мира без вакцин.
Вот здесь старый материал про вакцинацию. Вот прошлый пост про COVID-19 и транспорт. Ещё раз спасибо Виктории. Её клиника в Никарагуа вот, в Гватемале вот, а тут старое интервью про её работу в целом.
Итак:
- Антибиотики почти не берут вирусы, зато часто ухудшают сопротивление организма к ним.
- Не надо жрать антибиотики без прямого назначения врача. Не надо!
- Не надо прекращать пить антибиотики, пока не кончился курс, назначенный врачом. Даже если вам полегчало. Не будет второго шанса выздороветь во время следующей серьёзной болезни.
- Лечиться лучше у врача.
Отдельно отмечу, что родственники, друзья, знахари и советы в Интернете — это не врач.
ВЛИЯНИЕ АНТИБИОТИКОВ НА МИКРОБИОТУ КИШЕЧНИКА. ВАЖНО ЛИ ЭТО?
Массовое неправильное применение антибиотиков может приводить не только к инфекциям, устойчивым к антибиотикам, но и к распространению неинфекционных хронических заболеваний. По сравнению с любыми другими медицинскими инновациями антибиотики и вакцины внесли больший вклад в увеличение продолжительности жизни. По мнению ведущих экспертов, на которых ссылается Британский медицинский журнал, открытие антибиотиков относится к ключевым медицинским событиям [1]. Внедрение мер по профилактике и лечению инфекционных заболеваний привело к кардинальным изменениям. Инфекции обычно являлись причиной 30% всех смертей, в основном детей до 5 лет, но в конце ХХ века эта цифра уменьшилась до 4% [1]. Однако недавно появились два фактора, вызывающих озабоченность. Во-первых, из-за развития резистентности снижается эффективность лечения все большего числа инфекций. Основной угрозой для здоровья человека сейчас является резистентность к антибиотикам, и у нас есть подтверждение ее связи с избыточным применением антибиотиков [2].
Внедрение мер по профилактике и лечению инфекционных заболеваний привело к кардинальным изменениям. Инфекции обычно являлись причиной 30% всех смертей, в основном детей до 5 лет, но в конце ХХ века эта цифра уменьшилась до 4% [1]. Однако недавно появились два фактора, вызывающих озабоченность. Во-первых, из-за развития резистентности снижается эффективность лечения все большего числа инфекций. Основной угрозой для здоровья человека сейчас является резистентность к антибиотикам, и у нас есть подтверждение ее связи с избыточным применением антибиотиков [2].
Во-вторых, антибиотики, предназначенные для уничтожения патогенных микроорганизмов, оказывают нежелательное воздействие на экосистему микробиоты человека, восстановление которой может потребовать много времени и усилий [3]. Человеческий организм является средой обитания сложного сообщества микроорганизмов, известного как микробиом или микробиота, которое играет важную роль в поддержании здоровья человека. В результате нарушения состава микробиоты и сопутствующей потери ее функциональных свойств люди, живущие в индустриальном обществе, могут лишиться набора бактерий, оптимального для поддержания здоровья [3]. Необходимо привлечь внимание к этой проблеме в рамках медицинского сообщества и выработать четкие инструкции со стороны органов управления здравоохранением.
Необходимо привлечь внимание к этой проблеме в рамках медицинского сообщества и выработать четкие инструкции со стороны органов управления здравоохранением.
ЗАКЛЮЧЕНИЕ
Несмотря на способность микробиоты кишечника к адаптации, в настоящее время распространение генов резистентности к антибиотикам представляет серьезную угрозу для здоровья людей, и основной причиной этого, по-видимому, является чрезмерное применение антибиотиков. Кроме того, появляется все больше данных, связывающих ослабление микробиоты жителей развитых стран с одновременным распространением неинфекционных хронических заболеваний [3]. Опятьтаки, ведущей причиной такого нарушения микробиоты является использование антибиотиков. Сдвиг существующих тенденций в сторону более стандартизированной медицинской практики является сложной задачей для здравоохранения ХХI века.
Без сомнения, ограниченное и рациональное применение антибиотиков является наилучшим и наиболее эффективным способом предотвращения нарушений состава микробиоты кишечника человека. Интересно, что применение пробиотиков с подтвержденной эффективностью с целью предотвращения антибиотикоассоциированной диареи позволяет сдержать избыточный рост резистентных видов бактерий в процессе применения антибиотиков [15]. Потенциально эта стратегия может свести к минимуму распространение генов резистентности к антибиотикам.
Интересно, что применение пробиотиков с подтвержденной эффективностью с целью предотвращения антибиотикоассоциированной диареи позволяет сдержать избыточный рост резистентных видов бактерий в процессе применения антибиотиков [15]. Потенциально эта стратегия может свести к минимуму распространение генов резистентности к антибиотикам.
1. Burns H. Medical milestones. Germ theory: invisible killers revealed. BMJ 2007 ; 336(Suppl 1) : s11.
2. World Health Organization. WHO report on surveillance of antibiotic consumption : 2016-2018 early implementation. Geneva; 2018.
3. Sonnenburg JL, Sonnenburg ED. Vulnerability of the industrialized microbiota. Science 2019 ; 366 : eaaw9255.
4. Britton R, Young V. Role of the intestinal microbiota in resistance to colonization by Clostridium difficile. Gastroenterology 2014 ; 146 : 1547–53.
5. Panda S, El khader i, Casellas F, et al. Short-term effect of antibiotics on human gut microbiota. PLoS One 2014 ; 9 : e95476.
PLoS One 2014 ; 9 : e95476.
6. Hildebrand F, Moitinho-Silva L, Blasche S, et al. Antibiotics-induced monodominance of a novel gut bacterial order. Gut 2019 ; 68 : 1781–90.
7. Palleja A, Mikkelsen KH, Forslund SK, et al. Recovery of gut microbiota of healthy adults following antibiotic exposure. Nat Microbiol 2018 ; 3 : 1255–65.
8. Levy M, Kolodziejczyk AA, Thaiss CA, Elinav E. Dysbiosis and the immune system. Nat Rev Immunol 2017 ; 17 : 219–32.
9. Litvak Y, Byndloss MX, Bäumler AJ. Colonocyte metabolism shapes the gut microbiota. Science 2018 ; 362 : 1–15.
10. Sommer MOA, Dantas G, Church GM. Functional characterization of the antibiotic resistance reservoir in the human microflora. Science 2009 ; 325 : 1128–31.
11. Forslund K, Sunagawa S, Kultima JR, et al. Country-specific antibiotic use practices impact the human gut resistome. Genome Res 2013 ; 23 : 1163–9.
12. Yassour M, Vatanen T, Siljander H, et al. Natural history of the infant gut microbiome and impact of antibiotic treatments on strain-level diversity and stability. Sci Transl Med2016 ; 8 : 343–81.
Natural history of the infant gut microbiome and impact of antibiotic treatments on strain-level diversity and stability. Sci Transl Med2016 ; 8 : 343–81.
13. Kronman MP, Zaoutis TE, Haynes K, Feng R, Coffin SE. Antibiotic exposure and iBD development among children: A population-based cohort study. Pediatrics 2012 ; 130 : e794–e803.
14. Stark CM, Susi A, Emerick J, Nylund CM. Antibiotic and acid-suppression medications during early childhood are associated with obesity. Gut 2019 ; 68 : 62–9.
15. Swidsinski A, Loening-Baucke V, Schulz S, Manowsky J, Verstraelen H, Swidsinski S. Functional anatomy of the colonic bioreactor: impact of antibiotics and Saccharomyces boulardii on bacterial composition in human fecal cylinders. Syst Appl Microbiol 2016 ; 39 : 67–75.
Бетховен – ветеринарная клиника, Красноярск
В начале ХХ века великим британским ученым Александром Флемингом был открыт первый антибиотик – пенициллин.
С тех пор прошло почти сто лет.
За это время антибиотики успели спасти тысячи жизней людей и животных, завоевать мировую известность и обрасти десятками различных мифов.
Наверное, в цивилизованном мире уже не осталось человека, который бы ни разу в жизни не сталкивался с антибиотиками или ничего о них не слышал.
Ввиду такой широкой «популярности» часто можно услышать противоречивые, а иногда и совершенно необоснованные мнения:
- антибиотики угнетают иммунитет
- «сажают» печень
- нет, они «сажают» почки
- антибиотики вызывают рак
- антибиотики полезны, при любом подозрении на нездоровье, животному сразу надо дать антибиотик для профилактики
Давайте попробуем разобраться, что же всё-таки такое – антибиотики, зачем их назначают и чем может быть опасен их приём.
Что такое антибиотик и как он действует?
Антибиотики – это вещества, оказывающие повреждающее или губительное действие на бактерии.
У каждой группы антибиотиков свои «методы воздействия» на бактерии.
Некоторые вызывают разрушение оболочек, защищающих бактерию; некоторые нарушают бактериальный обмен веществ. Поскольку строение бактериальной клетки и клетки организма человека или животного весьма различно – антибиотики проявляют свой губительный эффект только по отношению к бактериям.
Например, антибиотик, нарушающий синтез белка в бактериальной клетке, никак не сможет нарушить его в клетке организма животного.
Зачем врач назначил моему животному антибиотик?
Перечислим случаи, в которых врач может назначить антибактериальную терапию:
- Инфекционные заболевания, вызываемые бактериями. Например, такое заболевание, как лептоспироз, вызывается бактерией – лептоспирой. Больное лептоспирозом животное не вылечить, если не применять антибиотик, убивающий лептоспир.
- Любые заболевания, сопровождающиеся воспалением: цистит, энтерит, холангит, отит, трахеит – список можно продолжать до бесконечности.
Бактерии могут, как сами являться причиной воспаления, так и осложнять течение других заболеваний.
Например, при вирусном энтерите причиной воспаления желудочно-кишечного тракта являются вирусы. Однако, из-за нарушения естественных защитных барьеров кишечника, создаются благоприятные условия для развития бактерий. Это осложняет течение заболевания и требует включение в терапию антибиотиков - Онкологические заболевания тоже зачастую требуют включения в терапию антибактериальных препаратов, так как в измененных опухолью тканях создаются благоприятные условия для развития бактерий
- Антибиотикотерапия при травмах и хирургических вмешательствах.
Кожный покров защищает организм от проникновения бактерий. При его повреждении – порезах, покусах – бактерии с кожи и окружающей среды попадают в рану. В этом случае опять-таки нужна помощь антибиотиков.
При хирургических операциях антибиотики применяются не всегда. Если в организме нет воспалительного очага, операция плановая (например, кастрация) и проводится в стерильной операционной, с соблюдением правил асептики, антибиотики не используются вообще или используются однократно перед хирургическим вмешательством.
Это лишь краткий список ситуаций в которых врач может назначить животному антибиотики.
В любом случае, если вам не понятно, почему врач назначил антибиотик, или вы считаете, что антибиотик при заболевании вашего животного применять не нужно или вредно – не отменяйте антибиотик самостоятельно, обсудите это с вашим врачом. Возможно, отменяя антибиотик, вы осложняете течение заболевания вашего животного, или значительно замедляете выздоровление!
О «сильных» и «слабых» антибиотиках…
Строго говоря, такого понятия как «сильный» или «слабый» антибиотик в медицине не существует – есть понятие «спектр антимикробного действия».
Это значит, что каждый антибиотик действует на определённый вид, или виды, бактерий.
Например, одни антибиотики действуют сразу на многие виды бактерий – это антибиотики широкого спектра действия, другие – на какой-то определенный вид – это антибиотики узкого спектра действия. Помимо этого, у разных антибиотиков разная способность проникать в ткани организма – один антибиотик лучше проникает в мочевыделительные органы, другой – в легкие и так далее.
Бактерии способны вырабатывать устойчивость к антибиотикам, поэтому, к примеру, всем известный пенициллин сейчас практически не используется – большинство бактерий научилось с ним бороться. Таким образом, спектр его антимикробного действия чрезвычайно узок. Однако, есть усовершенствованные производные пенициллина, которые с успехом применяются до сих пор.
Помимо этого, есть новые группы антибиотиков, которые очень эффективны и к которым у большинства бактерий ещё не выработалась устойчивость. Эти препараты применяются только при тяжелых инфекциях, устойчивых к другим антибиотикам. Их не начинают применять сразу по нескольким причинам: в большинстве случаев в них нет необходимости – эффективны стандартные антибиотики, безосновательное их применение приведёт к быстрому развитию устойчивых бактерий и, в конце-концов, такие препараты имеют достаточно высокую цену.
Подводя итог, можно сказать, что «сильный» антибиотик – это антибиотик широкого спектра действия, хорошо проникающий в больной орган. Таким образом, один и тот же препарат будет «сильным» при одном заболевании и «слабым» при другом – всё зависит от того, как он проникает в конкретный орган и действует на живущие в этом органе бактерии.
Таким образом, один и тот же препарат будет «сильным» при одном заболевании и «слабым» при другом – всё зависит от того, как он проникает в конкретный орган и действует на живущие в этом органе бактерии.
Как выбрать «правильный» антибиотик?
Когда врач назначает животному антибактериальный препарат, он руководствуется следующим: способностью антибиотика проникать в пораженную ткань, действовать на болезнетворную микрофлору (ведь виды бактерий в разных органах могут различаться), наличие у данного антибиотика побочных эффектов и его возможное влияние на заболевание.
Иногда врач может назначить одновременно два и даже более антибиотика. В этом случае два препарата «помогают» друг другу. Каждый из них действует на определенные, чувствительные к нему виды бактерий, за счет чего эффективность антибиотикотерапии значительно повышается.
В некоторых случаях, для подбора наиболее эффективного препарата, требуется сделать посев на определение чувствительности бактерий к антибиотикам.
Выбор антибактериального препарата и решение о необходимости его приема – важный и ответственный шаг.
Не начинайте применять антибиотики своему животному, не проконсультировавшись с врачом. Без грамотной оценки всех факторов, такое лечение может быть неэффективным, а иногда и опасным для здоровья животного.
А не слишком ли большая доза?
Дозировка антибиотиков у людей и животных может отличаться.
Это связано с особенностями обмена веществ у животных. Поэтому вполне возможно, что собаке среднего размера будет назначена «человеческая» доза антибактериального препарата. Помимо этого, при отдельных заболеваниях доза может быть уменьшена или, напротив, увеличена.
Если вам кажется, что вашему животному назначили слишком большую или слишком маленькую дозу антибиотика – обсудите этот вопрос с врачом.
Не стоит самостоятельно увеличивать или уменьшать количество назначенного препарата. Это может снизить эффект лечения или даже осложнить заболевание.
Разве можно принимать антибиотики несколько месяцев?
Можно, если нужно. В зависимости от заболевания, длительность курса лечения антибиотиками может быть различной – от нескольких дней до нескольких месяцев.
В зависимости от заболевания, длительность курса лечения антибиотиками может быть различной – от нескольких дней до нескольких месяцев.
Врач расскажет вам, как долго потребуется применять антибиотики при заболевании вашего животного, какими параметрами он будет руководствоваться для принятия решения о продолжении или прекращении антибиотикотерапии.
Например, при хронических циститах требуется длительный приём антибиотиков. При этом, раз в несколько недель делают анализ мочи, что бы определить, когда прием препарата можно прекращать.
Важен тот факт, что у животного может уже не быть клинических симптомов заболевания, владельцу оно кажется вполне здоровым. Однако, если отменить препарат раньше времени, до того, как и анализы придут в норму, – возможно рецидивирование (возобновление) заболевания. Рецидивы могут уже труднее поддаваться лечению.
Не отменяйте самостоятельно антибиотик, назначенный врачом!
Уточните у врача, когда именно и ориентируясь на какие показатели, Вашему животному можно будет прекратить приём антибиотика.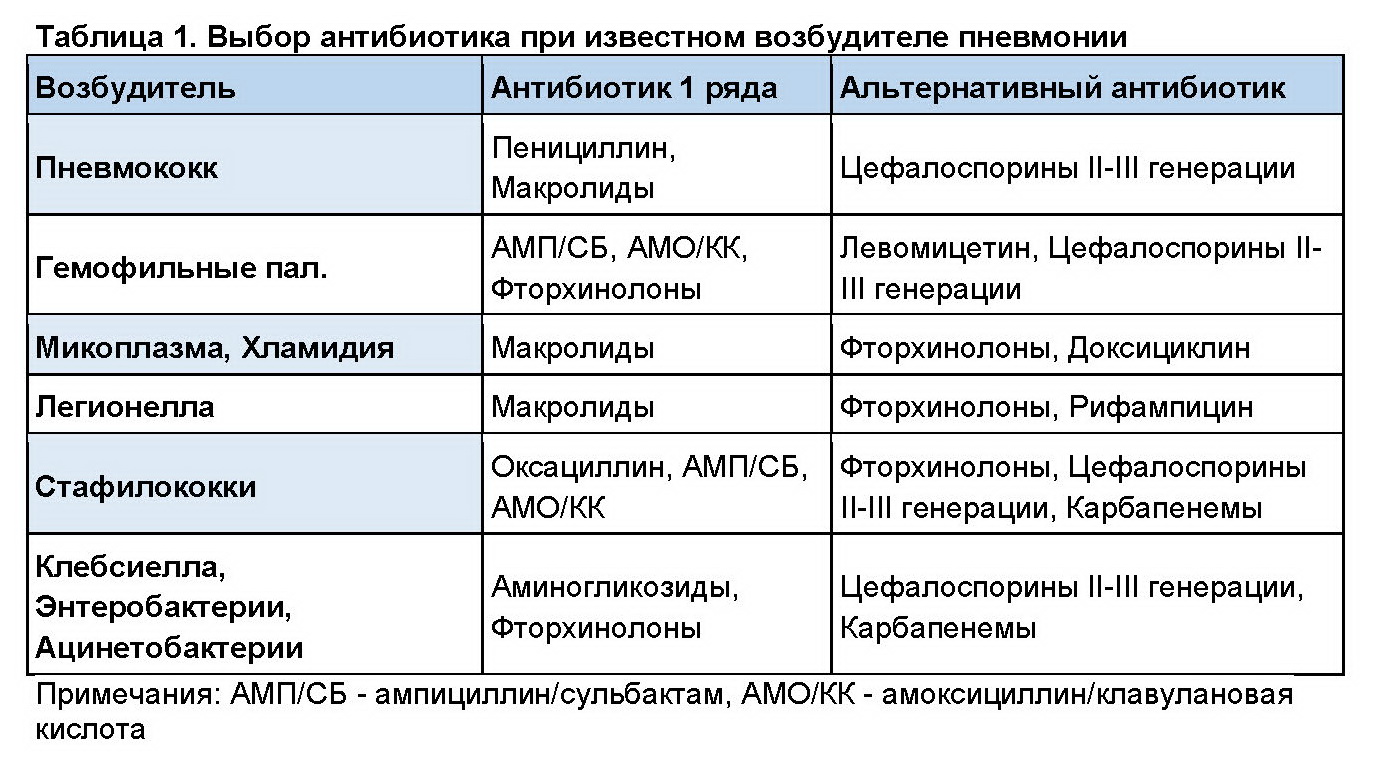
Надо ли при приёме антибиотиков давать животному антигистаминные (противоаллергические) препараты и «что-нибудь для микрофлоры»?
Животные значительно лучше, чем люди, переносят приём антибактериальных препаратов. У них гораздо реже бывают аллергические реакции на антибиотики, и не бывает проблем, связанных с нарушением микрофлоры. Животным при назначении антибиотиков НЕ ТРЕБУЕТСЯ дополнительного приёма противогрибковых, противоаллергических препаратов, пробиотиков и прочих лекарств, которые назначают людям параллельно с антибиотиками. Наверняка Ваше животное не очень радостно принимает горькие таблетки антибиотиков, так зачем «пичкать» его ещё и теми препаратами, необходимости в которых нет?
Побочные эффекты или «а не посадим ли мы печень?»
Антибиотики, как и большинство других лекарственных средств, выводятся из организма либо через печень, либо через почки. При этом никакого вреда этим органам они не наносят. Более того, есть антибактериальные препараты, которые ПОКАЗАНЫ при ряде воспалительных заболеваний печени и почек.
Естественно, среди антибиотиков есть гепатотоксичные и нефротоксичные препараты (то есть препараты, способные вызвать повреждение печени или почек). Но как раз по этим причинам такие препараты практически не используются. Их могут применять только в случае крайней необходимости и коротким курсом. В этом случае врач обязательно вас предупредит о возможной токсичности этого антибиотика и назначит препараты, которые могут снизить его побочный эффект.
Гораздо чаще при приёме антибиотиков можно столкнуться со следующими осложнениями:
- рвота после приёма антибиотика. Она связана с индивидуальной непереносимостью вашим животным данного препарата.
Риск этого осложнения снижается, если давать антибиотики с едой. Если после приёма антибиотика у вашего животного возникают желудочно-кишечные расстройства – вам надо связаться с врачом.
Он назначит другой препарат. Также рвота может возникнуть при слишком быстром внутривенном введении антибиотиков. - аллергические реакции.

Бывают у животных достаточно редко. Как правило, аллергические реакции возникают при внутривенном введении антибиотика, поэтому зачастую владельцам рекомендуют приводить питомца на внутривенные инъекции в клинику, что бы делать их под контролем врача. - кожные поражения на месте инъекций.
Могут быть связаны с индивидуальной чувствительностью к компонентам антибактериального препарата. Если у вашего животного появились облысения, корочки на месте инъекции, или животное постоянно чешет это место – свяжитесь с врачом. Как правило, эти проблемы проходят при прекращении применения препарата.
Уколы или таблетки?
Эффективность препаратов для перорального (в рот) или парентерального (внутримышечно, подкожно или внутривенно) применения одинакова.
Введение антибиотиков в виде уколов необходимо в следующих случаях:
- животным в тяжелом состоянии
- животным с рвотой, отсутствием аппетита
- если необходимый антибиотик не выпускается в форме таблеток
Во всех остальных случаях вы вместе с врачом выберете наиболее приемлемую для вас и вашего питомца форму приёма препарата. Кому-то проще дать таблетку, кому-то – сделать инъекцию.
Кому-то проще дать таблетку, кому-то – сделать инъекцию.
Для маленьких животных возможно назначение препарата в форме суспензии. Суспензии имеют сладкий вкус и их проще, чем таблетки, дозировать для животных маленького размера.
Иногда животному в тяжелом состоянии или с рвотой антибиотики вводят внутривенно или внутримышечно, а после улучшения самочувствия переводят на таблетки или суспензию, что бы можно было завершить курс лечения дома, с наименьшим стрессом для животного.
Местное применение антибиотиков.
При некоторых заболеваниях глаз, кожных покровов возможно местное применение антибиотиков в виде капель или мазей. Зачастую, к сожалению, местного применения бывает недостаточно, так как антибиотик плохо проникает в пораженную ткань. В таких случаях требуется приём антибиотиков системно, то есть в виде таблеток или инъекций.
При грамотном и обоснованном применении антибиотики могут значительно ускорить выздоровление и даже спасти животному жизнь.
Не болейте!
Мальцева Анна Николаевна, ветеринарный врач вк “Белый клык”, Москва.
Удар под дых иммунитету
Микроорганизмы и антибиотики. Проблема устойчивости первых ко вторым давно тревожит специалистов. Почему к нам вернулся туберкулез, а новый антибиотик становится малоэффективным уже через пять лет после его открытия? Что такое бактериофаги? И зачем педиатры назначают «лишние» антибиотики, хотя в других странах это не делают до пятилетнего возраста пациента? Об этом во время круглого стола в «Р» вели дискуссию врачи и фармакологи.
medicfoto.ru
Бактерии наступают: заболевания, которые раньше эффективно лечились пенициллином, сейчас не может победить коктейль из 3—4 антибиотиков. Еще больше масла в огонь подливает ВОЗ. Оказывается, главную опасность для людей представляет не ВИЧ, не онкология, не вирус Зика и даже не Эбола. Невосприимчивость микроорганизмов к антибиотикам — вот что может поставить человечество на грань вымирания.
Так ли страшна устойчивость к антибиотикам, как про нее говорят? Насколько эта проблема актуальна для нашей страны? Об этом и многом другом мы поговорили с участниками круглого стола — главным внештатным аллергологом Минздрава Татьяной БАРАНОВСКОЙ, профессором кафедры клинической фармакологии БГМУ Михаилом КЕВРОЙ, педиатром медцентра «Лодэ» Татьяной ПИСКУН и кандидатом медицинских наук, ассистентом кафедры инфекционных болезней БГМУ Игорем СТОМОЙ.
Стандартные препараты не справляются с внутрибольничной инфекцией
«Р»: Насколько проблема устойчивости микроорганизмов к антибактериальной терапии актуальна? Или здесь речь больше о том, что у страха глаза велики?
Михаил КЕВРА:
Для Беларуси эта проблема так же актуальна, как и для других стран. С появлением антибиотиков в медицинском мире свершилась революция, которую было сложно представить. Но проходит время — и все меняется. Еще совсем недавно, в конце 1960-х годов, на конгрессе в США один из выступающих заметил: книгу инфекционных болезней мы, наверное, скоро закроем. Прошло 30 лет — и уже никто так не говорит.
Вернулись те инфекции, которых раньше не было. Туберкулез вернулся. В Беларуси, например, с ним очень серьезная ситуация. Вернулись венерические болезни. Когда я был студентом, не было «свежих» случаев сифилиса. Кролика заражали — и мы смотрели, что это такое. Эти заболевания возвращаются даже в благополучные страны. Почему? Потому что развилась резистентность микроорганизмов — нечувствительность к антибиотикам. Поэтому самая большая проблема не побочные действия антибиотиков, а именно резистентность. И виновны в этом не только медики, а прежде всего специалисты другой отрасли — ветеринарии. Например, я не ем рыбу, выращенную в рыбхозах, поскольку рыба часто болеет, а антибиотики добавляют прямо в корма. Вот и получаем резистентные штаммы возбудителей.
Почему? Потому что развилась резистентность микроорганизмов — нечувствительность к антибиотикам. Поэтому самая большая проблема не побочные действия антибиотиков, а именно резистентность. И виновны в этом не только медики, а прежде всего специалисты другой отрасли — ветеринарии. Например, я не ем рыбу, выращенную в рыбхозах, поскольку рыба часто болеет, а антибиотики добавляют прямо в корма. Вот и получаем резистентные штаммы возбудителей.
«Р»: Влияние антибиотиков, находящихся в мясе и рыбе, на наш организм доказано?
Михаил КЕВРА:
Конечно. Иначе мы бы эти вопросы не обсуждали. Правда, концентрация антибиотиков в продуктах питания невысока и представляет опасность больше для людей с аллергией.
Татьяна БАРАНОВСКАЯ:
Никто не отрицает вредного влияния качества пищевых продуктов. Но оно — не ведущая причина возникновения аллергии.
Михаил КЕВРА:
В вопросах резистентности не снимается вина и с медиков. И с самих пациентов. Многие ли, к примеру, соблюдают назначенную врачом продолжительность приема антибиотиков? Когда преподавал на младших курсах медуниверситета, интересовался у студентов, на протяжении какого времени принимают антибиотик, скажем, при ангине. Они отвечали: перестает горло болеть — и бросаем. И это студенты-медики.
И с самих пациентов. Многие ли, к примеру, соблюдают назначенную врачом продолжительность приема антибиотиков? Когда преподавал на младших курсах медуниверситета, интересовался у студентов, на протяжении какого времени принимают антибиотик, скажем, при ангине. Они отвечали: перестает горло болеть — и бросаем. И это студенты-медики.
Игорь СТОМА:
Эта проблема уже неуникальна. Первые штаммы бактерий, резистентных к антибиотикам, появились вскоре после открытия первых антимикробных препаратов — в начале 50-х годов. Появляется новый антибиотик, а уже через пять, семь, иногда десять лет регистрируется первый устойчивый к нему штамм бактерий. Но вопрос не в том, что они зарегистрированы, а насколько эти устойчивые штаммы распространены и клинически значимы. Не стоит сразу делать пессимистические выводы. Нужно еще различать инфекции внутрибольничного характера и внебольничного. Они имеют принципиальные отличия. Не надо думать, что все люди населены высокоустойчивыми возбудителями. В целом внебольничные инфекции в большинстве стран мира в основном остаются чувствительными к стандартному набору антибиотиков. Основная проблема же внутрибольничная инфекция. Там, к сожалению, стандартные антибиотики не работают. Специалисту необходимо приложить немало стараний, чтобы найти нужное лекарство для пациентов отделений реанимации, для пациентов с сахарным диабетом, для тех, кто длительное время находится в стационарах. Иногда даже сочетания антибиотиков широкого спектра на них не действуют. Есть категории людей, особо подверженных развитию инфекций. Это те, кто лечится от онкологических заболеваний, получает химиотерапию, кому трансплантируют органы и ткани. Это пациенты с различными аутоиммунными заболеваниями, с ВИЧ-инфекцией. К ним — особый подход в назначении и выборе антибиотиков.
В целом внебольничные инфекции в большинстве стран мира в основном остаются чувствительными к стандартному набору антибиотиков. Основная проблема же внутрибольничная инфекция. Там, к сожалению, стандартные антибиотики не работают. Специалисту необходимо приложить немало стараний, чтобы найти нужное лекарство для пациентов отделений реанимации, для пациентов с сахарным диабетом, для тех, кто длительное время находится в стационарах. Иногда даже сочетания антибиотиков широкого спектра на них не действуют. Есть категории людей, особо подверженных развитию инфекций. Это те, кто лечится от онкологических заболеваний, получает химиотерапию, кому трансплантируют органы и ткани. Это пациенты с различными аутоиммунными заболеваниями, с ВИЧ-инфекцией. К ним — особый подход в назначении и выборе антибиотиков.
Резистентность ежегодно уносит тысячи жизней
«Р»: Существует такая статистика: только в США ежегодно от применения антибиотиков умирает около 700 тысяч человек. Честно говоря, цифра пугает.
Игорь СТОМА:
Проблема антибиотикорезистентности есть во всех странах мира в той или иной степени. Однако термин «смерть от антибиотикорезистентности» нуждается в более четком определении. Однозначно воспринимать такие данные не стоит. Поскольку в этом случае надо точно доказать, что пациент умер не из-за основного заболевания, а именно из-за устойчивости микроорганизма к антибиотикам. А подтвердить это довольно непросто.
«Р»: Сталкивались с ситуациями, когда антибиотики уже не работали?
Татьяна ПИСКУН:
Да, конечно, например при пиелонефрите. Мы назначаем препараты согласно протоколам, а ребенок продолжает лихорадить. В этой ситуации помогают результаты анализов мочи на бакпосев, когда мы можем ориентироваться на чувствительность к тем или иным антибиотикам. Правда, не всегда возбудители выявляются, многое зависит от времени и условий забора.
Михаил КЕВРА:
Не всегда и бактериологический посев возбудителей на питательные среды помогает в выборе тактики лечения. Замечаю это, когда консультирую больных в реанимации. Например, перед нами больной, которому дают определенный препарат. Мы видим, что положительная динамика есть, а бакпосев к этому препарату указывает на резистентность возбудителей. Но мы лечим — и получаем положительный результат. Почему? Посевы не совсем отражают адекватную картину. Антибиотик ведь работает внутри организма пациента, а это значит, здесь же работает и иммунитет. А когда делают посев на баксреду, иммунитет не работает, в питательной среде только два компонента — лекарство и возбудитель. Поэтому врачи руководствуются принципом: если динамика лечения положительная, продолжаем начатый курс.
Замечаю это, когда консультирую больных в реанимации. Например, перед нами больной, которому дают определенный препарат. Мы видим, что положительная динамика есть, а бакпосев к этому препарату указывает на резистентность возбудителей. Но мы лечим — и получаем положительный результат. Почему? Посевы не совсем отражают адекватную картину. Антибиотик ведь работает внутри организма пациента, а это значит, здесь же работает и иммунитет. А когда делают посев на баксреду, иммунитет не работает, в питательной среде только два компонента — лекарство и возбудитель. Поэтому врачи руководствуются принципом: если динамика лечения положительная, продолжаем начатый курс.
Детям до 5 лет не разрешают применять антибактериальную терапию
«Р»: Не будем скрывать: врачи нередко злоупотребляют назначением антибиотиков…
Игорь СТОМА:
К сожалению, чрезмерное назначение антибиотиков встречается во всем мире. Есть индивидуальные особенности в тех случаях, когда специалист лечит крайне тяжелого пациента. Он беспокоится, как сделать, чтобы он выжил. И в этот момент мысли о возможном избыточном назначении антибиотиков и перспективах дальнейшего развития резистентности у него не на первом месте. Иногда в обществе проскальзывает мнение о недостаточных знаниях врачей в области антибактериальной терапии. В защиту нашего университетского образования скажу, что мы стараемся учить студентов современным правилам назначения антибиотиков. Уже более пяти лет кафедра инфекционных болезней Белорусского государственного медицинского университета проводит бесплатные занятия на эту тему для всех желающих. Туда приходят как студенты, так и врачи-интерны, и клинические ординаторы, и практикующие специалисты.
Он беспокоится, как сделать, чтобы он выжил. И в этот момент мысли о возможном избыточном назначении антибиотиков и перспективах дальнейшего развития резистентности у него не на первом месте. Иногда в обществе проскальзывает мнение о недостаточных знаниях врачей в области антибактериальной терапии. В защиту нашего университетского образования скажу, что мы стараемся учить студентов современным правилам назначения антибиотиков. Уже более пяти лет кафедра инфекционных болезней Белорусского государственного медицинского университета проводит бесплатные занятия на эту тему для всех желающих. Туда приходят как студенты, так и врачи-интерны, и клинические ординаторы, и практикующие специалисты.
«Р»: Особо уязвимая группа — дети. Однако педиатры, случается, назначают антибиотики, даже до конца не разобравшись, нужны они или нет.
Татьяна ПИСКУН:
Есть заболевания, вызываемые вирусами, а есть — бактериями. Показанием для назначения антибактериальной терапии у детей являются только бактериальные инфекции. К ним относятся острый стрептококковый тонзиллит, острый синусит, пневмонии, инфекции мочевой системы, некоторые кишечные инфекции. Например, не каждый отит, а только гнойный и у ребенка до 6 месяцев, требует назначения антибиотиков. Педиатру, ведущему амбулаторный прием, нелегко. Ему приходится опираться часто только на клиническую картину и возрастные особенности малыша. Есть определенные показания к назначению антибиотиков, с которыми знакомы все педиатры. Если это заболевший ребенок с высокой температурой, то первые три дня лихорадки мы можем ждать и ориентироваться на внешние проявления — наличие или отсутствие одышки, клинические признаки той или иной инфекции (появление характерных высыпаний на коже, слизистых, увеличение лимфоузлов и так далее).
К ним относятся острый стрептококковый тонзиллит, острый синусит, пневмонии, инфекции мочевой системы, некоторые кишечные инфекции. Например, не каждый отит, а только гнойный и у ребенка до 6 месяцев, требует назначения антибиотиков. Педиатру, ведущему амбулаторный прием, нелегко. Ему приходится опираться часто только на клиническую картину и возрастные особенности малыша. Есть определенные показания к назначению антибиотиков, с которыми знакомы все педиатры. Если это заболевший ребенок с высокой температурой, то первые три дня лихорадки мы можем ждать и ориентироваться на внешние проявления — наличие или отсутствие одышки, клинические признаки той или иной инфекции (появление характерных высыпаний на коже, слизистых, увеличение лимфоузлов и так далее).
Да, большинство инфекций — вирусные, и они не требуют назначения антибиотиков. Но в некоторых случаях он действительно нужен уже в первый день. Пиелонефриты, инфекции мочевой системы любой локализации лечатся антибиотиками, однако без лабораторных данных диагноз поставить невозможно. Проще работать врачу стационара, когда можно ориентироваться не только на клинические, но и на лабораторные данные, которые позволяют подтвердить ту или иную этиологию заболевания. Кроме того, особенно во время сезонного подъема заболеваемости ОРИ нагрузка на педиатра очень высока, а время осмотра пациента достаточно ограниченное.
Проще работать врачу стационара, когда можно ориентироваться не только на клинические, но и на лабораторные данные, которые позволяют подтвердить ту или иную этиологию заболевания. Кроме того, особенно во время сезонного подъема заболеваемости ОРИ нагрузка на педиатра очень высока, а время осмотра пациента достаточно ограниченное.
«Р»: Получается, из-за каких-то внешних причин некоторым специалистам легче подстраховаться и назначить антибиотик?
Татьяна ПИСКУН:
Не без этого. Приведу пример. Врач понимает: если у ребенка энтеровирусная или аденовирусная инфекция, назначай или не назначай антибиотик, ребенок все равно может лихорадить 6—8 дней. Но если малыш находится дома, когда нет возможности постоянно отслеживать динамику, все-таки спокойнее выписать антибиотик.
Татьяна БАРАНОВСКАЯ:
У меня есть пациентка, внук которой живет во Франции. Так вот эта пациентка поделилась любопытной информацией: оказывается, в этой стране детям до 5 лет вообще не разрешается назначать антибиотик. И это не значит, что они не болеют. Как любые малыши, они иногда кашляют, чихают, но антибактериальную терапию им не назначают. Ребенку, скорее, порекомендуют пригласить массажиста, сделать дома ингаляции. Право назначения антибиотиков имеет только консилиум врачей. Нужны ли нам такие подходы? Не совсем уверена, но задуматься стоит. Кстати, в протоколах лечения у нас четко изложены показания к назначению антибиотиков на всех уровнях — амбулаторном, стационарном. Но вы поймите, что у врача ответственность очень высокая, поэтому необоснованное назначение объясняется желанием перестраховаться и неуверенностью в правильности диагноза.
И это не значит, что они не болеют. Как любые малыши, они иногда кашляют, чихают, но антибактериальную терапию им не назначают. Ребенку, скорее, порекомендуют пригласить массажиста, сделать дома ингаляции. Право назначения антибиотиков имеет только консилиум врачей. Нужны ли нам такие подходы? Не совсем уверена, но задуматься стоит. Кстати, в протоколах лечения у нас четко изложены показания к назначению антибиотиков на всех уровнях — амбулаторном, стационарном. Но вы поймите, что у врача ответственность очень высокая, поэтому необоснованное назначение объясняется желанием перестраховаться и неуверенностью в правильности диагноза.
Убить иммунитет нельзя
«Р»: Как реагирует иммунитет на применение антибиотиков, особенно необоснованное?
Татьяна БАРАНОВСКАЯ:
Прежде объясню: любая инфекция стимулирует иммунитет. Все те, кто заболел, уже под мощным стимулирующим воздействием. Болезнь пришла, и она — мощный стимулятор защитных сил. А за иммунитет не надо бояться — он борется. Дополнительные лекарства, которые еще его должны подтолкнуть, не оправданы. И если врач назначил антибиотик, не надо горевать об «убитом иммунитете». Антибиотик приходит на помощь. Если и существуют какие-то побочные эффекты (а они чаще всего существуют и касаются различных систем), все это временно, обратимо и никак не сказывается на «здоровье» иммунной системы.
А за иммунитет не надо бояться — он борется. Дополнительные лекарства, которые еще его должны подтолкнуть, не оправданы. И если врач назначил антибиотик, не надо горевать об «убитом иммунитете». Антибиотик приходит на помощь. Если и существуют какие-то побочные эффекты (а они чаще всего существуют и касаются различных систем), все это временно, обратимо и никак не сказывается на «здоровье» иммунной системы.
«Р»: Что делать, если болезнь можно вылечить только антибиотиками, а они человеку не подходят, например, из-за аллергических реакций?
Татьяна БАРАНОВСКАЯ:
Поверьте, даже человеку с аллергией реально подобрать тот антибиотик, который подойдет. Сейчас столько видов и поколений антибиотиков — найдутся лекарства, и они не способны будут вызвать аллергию. Но важен и психологический настрой: не надо ждать эту аллергию. Или любое ощущение, скажем першение в горле, оценивать как аллергическую реакцию. Любую аллергию надо «заработать» длительным приемом лекарства.
Михаил КЕВРА:
При 4-й городской клинической больнице имени Н.Е. Савченко функционирует Минский городской консультативный центр лекарственной патологии. Я являюсь руководителем этого центра. При консультации не раз замечал, что некоторые пациенты начинают «прятаться» за аллергию. Какой препарат ни предлагаешь, они говорят, что плохо его переносят. А при проверке оказывается, что это не так. А ведь такие заявления пациентов вводят докторов в заблуждение — они опасаются назначать необходимый антибиотик.
Татьяна ПИСКУН:
Часто родители говорят, что у ребенка аллергия на антибиотики, а на самом деле это реакция на компоненты суспензии, которые придают ей цвет и сладкий вкус. Еще многие родители боятся так называемых сильных антибиотиков. Это их выражение. Но не бывает сильных или слабых антибактериальных препаратов, особенно если мы говорим о таблетированных формах, суспензиях. Если препарат выпускается в таких формах, это значит, что их можно применять амбулаторно. Просто антибиотики каждой группы действуют на определенных возбудителей. Зная, чем болен ребенок, и зная, какими возбудителями наиболее часто эта патология вызывается, врач согласно протоколам назначает антибиотики.
Просто антибиотики каждой группы действуют на определенных возбудителей. Зная, чем болен ребенок, и зная, какими возбудителями наиболее часто эта патология вызывается, врач согласно протоколам назначает антибиотики.
Игорь СТОМА:
В ряде случаев важно оценить, насколько необходимы конкретному пациенту антибиотики. А уже потом оценить, что из них вызывало аллергию.
«Р»: Может ли организм человека вернуться в первоначальное состояние, когда ему еще помогают стандартные внебольничные антибиотики?
Игорь СТОМА:
Может. Если человек некоторое время не получает антибактериальной терапии, то стандартные внебольничные антибиотики для него становятся эффективными.
Михаил КЕВРА:
Некоторые пациенты полагают, что устойчивость микроорганизмов к противомикробным средствам появилась только сейчас. Это неверно. Микробы живут на Земле уже много миллионов лет, и чтобы выжить в неблагоприятных условиях, они обладают способностью приспосабливаться. Известны даже микроорганизмы, которые могут расти в растворе антибиотиков. И даже при появлении новых антибиотиков нет гарантии в том, что резистентных к ним штаммов не будет. Микроорганизмы все равно приспособятся к ним и станут нечувствительными.
Известны даже микроорганизмы, которые могут расти в растворе антибиотиков. И даже при появлении новых антибиотиков нет гарантии в том, что резистентных к ним штаммов не будет. Микроорганизмы все равно приспособятся к ним и станут нечувствительными.
«Р»: Существуют ли болезни, которые раньше мы могли вылечить антибиотиками, а сейчас — нет?
Михаил КЕВРА:
Поскольку резистентность встречается часто, если невозможно вылечить заболевания одним антибиотиком, с ними можно справиться комбинацией антибиотиков с разным механизмом действий.
Татьяна ПИСКУН:
Хронический гастрит, вызванный хеликобактером, например, требует поликомпонентной терапии. Сначала пациенту назначают первую схему, содержащую два антибиотика. Если не помогает — применяют другие комбинации. Но все равно они содержат два антибиотика.
Татьяна БАРАНОВСКАЯ:
Антибиотики первого и второго поколения не теряют своей силы и помогают большей части населения страны.
Игорь СТОМА:
Врачи не ограничены в возможности выбора антибиотика. Сегодня наша фармацевтическая промышленность имеет практически все возможности терапии как внутрибольничных, так и внебольничных инфекций.
Самолечением лучше не заниматься
«Р»: Уточните, сейчас все антибиотики продаются по рецепту?
Игорь СТОМА:
Основная масса антибактериальных лекарственных средств в Беларуси отпускается по рецепту. И это правильно. Мне довелось общаться с коллегами — специалистами по антимикробной терапии из разных стран мира. Там ситуация в отношении назначения антибиотиков различная. На юге Европы, например в Греции, странах Средиземноморья, отмечаются большие проблемы с антибиотикорезистентностью. В то же время представители Скандинавских стран с их обстоятельным подходом до сих пор лечат пневмонию, например, пенициллинами, потому что у них уровни резистентности бактерий к антибиотикам невысоки, а контроль за необоснованным назначением носит системный характер. Что касается наших пациентов, очень важно, чтобы они не проявляли излишнюю самостоятельность в вопросе применения антибиотиков.
Что касается наших пациентов, очень важно, чтобы они не проявляли излишнюю самостоятельность в вопросе применения антибиотиков.
«Р»: Вы говорите, что основная часть отпускается по рецепту. Получается, что некоторые антибиотики можно купить без него. Наверняка есть жертвы самолечения?
Игорь СТОМА:
Это не жертвы, а люди, которые не всегда имеют адекватные знания для назначения антибиотиков. Подчеркну: если вы считаете, что серьезно заболели, идите к врачу, и тот решит, нужен вам антибиотик в данный момент или нет.
Татьяна ПИСКУН:
Здесь главное словосочетание — в данный момент. Потому что ситуация может меняться. Заболел человек вирусной инфекцией, но, к сожалению, к ней присоединилась бактериальная. Поэтому и требуется динамическое наблюдение.
Игорь СТОМА:
Кстати, в преддверии эпидемического сезона важно вовремя сделать прививку от гриппа. До сих пор это заболевание остается опасным и может осложняться, в том числе бактериальными синуситами, пневмониями, когда как раз и будут нужны антибиотики.
До сих пор это заболевание остается опасным и может осложняться, в том числе бактериальными синуситами, пневмониями, когда как раз и будут нужны антибиотики.
Бактериофаги — альтернатива антибиотикам?
«Р»: Медицина активно развивается. Неужели до сих пор у нас не появилась альтернатива антибиотикам? Например, некоторые обсуждают потенциал бактериофагов.
Михаил КЕВРА:
Бактериофаги — это вирусы, которые живут в бактериях и их убивают. Бактериофаги — вещь хорошая, поскольку действуют избирательно на определенных возбудителей. Но их применение не решает проблемы антибиотикорезистентности. Дело в том, что микроорганизмы быстро становятся к ним нечувствительными, даже скорее, чем к антибиотикам. К тому же в нашей стране бактериофаги не производятся.
Игорь СТОМА:
Как врач я хотел бы расширить ассортимент терапевтических возможностей в тяжелых ситуациях, был бы рад любым появившимся новым средствам против инфекционных заболеваний. Но бактериофаги пока широко не применяются в большинстве стран мира. Они не входят в современные международные протоколы лечения бактериальных инфекций. Пока это тема для научных исследований, но не для применения в клинической практике.
Но бактериофаги пока широко не применяются в большинстве стран мира. Они не входят в современные международные протоколы лечения бактериальных инфекций. Пока это тема для научных исследований, но не для применения в клинической практике.
«Р»: Каковы основные механизмы борьбы с резистентностью и нужно ли с ней бороться?
Татьяна БАРАНОВСКАЯ:
Мы не в самой плачевной ситуации. На фоне стран с высоким уровнем резистентности мы выглядим довольно скромно.
Игорь СТОМА:
Нужно продолжать образование врачей, студентов медицинских вузов, грамотно информировать пациентов об особенностях применения антибиотиков. Важно ограничить свободную продажу антибиотиков, контролировать их чрезмерное назначение в стационарах.
В Беларуси вопрос регламентации назначения антибиотиков активно решается. В декабре 2015 года Минздрав утвердил приказ «О мерах по снижению антибактериальной резистентности микроорганизмов». И этим приказом должны руководствоваться все врачи страны при назначении антибиотиков.
И этим приказом должны руководствоваться все врачи страны при назначении антибиотиков.
Елена Мисник
Таисия Азанович
Советская Белоруссия, 12 декабря 2016
Антибиотики – используйте осторожно!
Здесь приведены основные правила использования антибиотиков:
Правило 1: антибиотики следует ПРИМЕНЯТЬ СТРОГО ПО ПОКАЗАНИЯМ.
Главное показание к использованию антибиотиков — это серьезная БАКТЕРИАЛЬНАЯ инфекция. Именно бактериальная, а не вирусная или грибковая. Например, пневмония за редким исключением вызывается бактериями. Поэтому антибиотики в данном случае показаны. А вот при гриппе в первые дни нет, потому что грипп вызывается соответствующим вирусом. Антибиотики на них не действуют.
Насчет серьезных инфекций. У меня есть знакомые, которые пьют антибиотики при простуде. Здесь вспоминается бородатый анекдот: «Если лечить простуду, то она вылечивается через 7 дней. А если не лечить, проходит через неделю. » Простуда (по врачебному острая респираторная инфекция — ОРВИ) —это болезнь, с которой наш организм может справиться сам без антибиотиков. К тому же не факт, что она будет вызвана бактериями, существуют также и риниты (воспалением слизистой оболочки носа, сопровождающийся насморком), вызванные вирусами. Получается гадание на кофейной гуще. Не стоит также забывать, что применение одного и того же антибиотика не проходит бесследно. Бактерии привыкают к ним, и в итоге со времени лекарство не действует. Ситуация похожа травлю тараканов. В первый раз отрава действует очень мощно на нерадивых обитателей квартиры. Количество насекомых резко уменьшается.
» Простуда (по врачебному острая респираторная инфекция — ОРВИ) —это болезнь, с которой наш организм может справиться сам без антибиотиков. К тому же не факт, что она будет вызвана бактериями, существуют также и риниты (воспалением слизистой оболочки носа, сопровождающийся насморком), вызванные вирусами. Получается гадание на кофейной гуще. Не стоит также забывать, что применение одного и того же антибиотика не проходит бесследно. Бактерии привыкают к ним, и в итоге со времени лекарство не действует. Ситуация похожа травлю тараканов. В первый раз отрава действует очень мощно на нерадивых обитателей квартиры. Количество насекомых резко уменьшается.
Но остаются те единицы, которые оказались нечувствительными к отраве. Она размножаются и становится очень много тараканов, которые не восприимчивы к данному яду. И нужно покупать другое средство. Тоже самое происходит с антибиотиками.
Поэтому применять антибиотики нужно при инфекции, реально угрожающей здоровью — пневмонии, цистите, пиелонефрите, гнойном воспалении и т. д. А простуда пройдет сама на жаропонижающих препаратах через неделю.
д. А простуда пройдет сама на жаропонижающих препаратах через неделю.
Правило 2: в первые дни используются препараты ШИРОКОГО СПЕКТРА действия, а в последующей те, к котором чувствительна флора (бактерии).
Очень важное правило, которое полностью может примениться, к сожалению, лишь в лечебном заведении. Дело в том, что существуют антибиотики, которые убивают ОЧЕНЬ МНОГО разных микробов (например, препарат амоксициллин), а есть которые действуют на единичные виды (например, противотуберкулезные препараты действуют только на палочку Коха). В начале инфекционного заболевания НЕИЗВЕСТНО, какой именно вид бактерий вызвал болезнь (а видов бактерий огромное количество). Поэтому используют препараты, которые убивают как можно БОЛЬШЕ БАКТЕРИЙ РАЗНЫХ видов. И надеются, что в итоге такого «атомного взрыва» среди невинных погибнут «злодейские бактерии», вызвавшие инфекцию. Это тоже гадание, но лучшего выхода на данный момент не существует.
Самый проверенный вариант — ДО НАЧАЛА ПРИЕМА антибиотиков взять среду организма, где происходит инфекция, на посев (например, гнойное содержимое раны). Отлепляемое помещают на питательную среду, где бактерии через несколько дней вырастают. Так можно определить, кто именно вызывал инфекцию, чувствительность бактерий к антибиотикам (иными словами, какой из всех антибиотиков лучше всего уничтожают конкретные бактерии, вызвавшие болезнь). Как только станут известны результаты исследования, назначают новые антибиотики, которые более избирательно уничтожают «злобные» бактерии. Анализ делается в среднем 3-4 дня. Естественно делают его только в лечебном учреждении, и то не во всех случаях. Поэтому чаще всего обходятся антибиотиком широкого спектра действия, который выбирают опытным (наугад) путем.
Отлепляемое помещают на питательную среду, где бактерии через несколько дней вырастают. Так можно определить, кто именно вызывал инфекцию, чувствительность бактерий к антибиотикам (иными словами, какой из всех антибиотиков лучше всего уничтожают конкретные бактерии, вызвавшие болезнь). Как только станут известны результаты исследования, назначают новые антибиотики, которые более избирательно уничтожают «злобные» бактерии. Анализ делается в среднем 3-4 дня. Естественно делают его только в лечебном учреждении, и то не во всех случаях. Поэтому чаще всего обходятся антибиотиком широкого спектра действия, который выбирают опытным (наугад) путем.
Правило 3: правило трёх дней.
Согласно этому правилу эффективность антибиотика определяют на 3 ДЕНЬ с момента его назначения. Отменяют препарат спустя 3 ДНЯ с момента прекращения симптомов заболевания.
Если после начала приёма антибиотика в течение 3 дней уменьшаются симптомы заболевания: прекращается лихорадка, уменьшается степень слабости, кашель, одышка и т. д., то это означает что АНТИБИОТИК ДЕЙСТВУЕТ на бактерии, и он эффективен. Третьи сутки с момента приема – крайний день, когда симптомы ДОЛЖНЫ уменьшиться. Если этого не происходит (сохраняется лихорадка, кашель, одышка, слабость, боль в мышцах и т.д.) необходимо ПОМЕНЯТЬ антибиотик на другой с ИНЫМ механизмом действия (например, бактерицидный поменять на бактериостатический) тоже ШИРОКОГО СПЕКТРА действия. Замена необходима, потому что не угадали с препаратом. Попался тот, к которому бактерии уже невосприимчивы. А при инфекционном заболевании важно раннее начало терапии. Нельзя долго ждать, когда инфекция распространится еще больше в организме, что будет происходить при приёме препарата, не действующего на микроорганизмы.
д., то это означает что АНТИБИОТИК ДЕЙСТВУЕТ на бактерии, и он эффективен. Третьи сутки с момента приема – крайний день, когда симптомы ДОЛЖНЫ уменьшиться. Если этого не происходит (сохраняется лихорадка, кашель, одышка, слабость, боль в мышцах и т.д.) необходимо ПОМЕНЯТЬ антибиотик на другой с ИНЫМ механизмом действия (например, бактерицидный поменять на бактериостатический) тоже ШИРОКОГО СПЕКТРА действия. Замена необходима, потому что не угадали с препаратом. Попался тот, к которому бактерии уже невосприимчивы. А при инфекционном заболевании важно раннее начало терапии. Нельзя долго ждать, когда инфекция распространится еще больше в организме, что будет происходить при приёме препарата, не действующего на микроорганизмы.
Отменяются антибиотики, как правило, через 3 дня с МОМЕНТА ПРЕКРАЩЕНИЯ ВСЕХ симптомов инфекции (лихорадки, одышки, слабости, кашля и т.д.). В некоторых случаях приём продолжается дальше (при тяжелых инфекционных заболеваниях, которые лечат в больнице).
Правило 4: приём антибиотика по часам.
Приём антибиотика должен быть распределен по часам. В аннотации к любому антибиотику в разделе «Фармакокинетика» указано время действия препарата. Например, препарат амоксициллин действует около 6-8 часов. Для того, чтобы на бактерии ПОСТОЯННО ДЕЙСТВОВАЛ антибиотик, нужно его применять непрерывно. В конкретном примере каждые 8 часов, т.е. 3 раза в день строго по часам. Возьмем интервала через 8 часов: 7:00, 15:00, 23:00. Если препарат действует каждые 12 часов, то следует его принимать 2 раза в день каждые 12 часов. Можно также ориентироваться на показателе периоде полувыведения. Но я предлагаю самый простой вариант: в любой аннотации к препарату указано в какой дозировке и СКОЛЬКО РАЗ В ДЕНЬ нужно пить антибиотик. Разделите 24 часа на количество там указанных приемов, и станет понятно, в каких интервалах нужно пить лекарство. Например, указано 6 раз в день – 24 часа:6=4 часа. Следовательно, каждые 4 часа нужно принимать антибиотик. Если указано 1 раза в день – каждые 24 часа и т.д. Важное правило, которое многие не соблюдают. А ведь если концентрация препарата в крови не постоянная, это может привести к тому, что в какие-то часы на бактерии препарат не будет действовать. И это может привести к развитию УСТОЙЧИВОСТИ микроорганизмов к уничтожающему действию лекарства. Этого допускать нельзя.
Если указано 1 раза в день – каждые 24 часа и т.д. Важное правило, которое многие не соблюдают. А ведь если концентрация препарата в крови не постоянная, это может привести к тому, что в какие-то часы на бактерии препарат не будет действовать. И это может привести к развитию УСТОЙЧИВОСТИ микроорганизмов к уничтожающему действию лекарства. Этого допускать нельзя.
Правило 5: Использование вместе с антибиотиками препаратов для устранения симптомов инфекционного заболевания.
Для устранения симптомов заболевания используются также другие препараты совместно с антибиотиками. Например, при пневмонии основными симптомами являются лихорадка, одышка, кашель с мокротой, возможна боль в груди. Для устранения ЛИХОРАДКИ используются ЖАРОПОНИЖАЮЩИЕ препараты, КАШЛЯ с мокротой – МУКОЛИТИКИ для более быстрого отделения мокроты, БОЛИ В ГРУДИ – ОБЕЗБОЛИВАЮЩИЕ препараты (нестероидные противовоспалительные средства – НПВП, которые также являются и жаропонижающими, и противовоспалительными). Это нужно для облегчения состояния больного, а также скорейшего выздоровления.
Это нужно для облегчения состояния больного, а также скорейшего выздоровления.
Правило 6:После курса антибиотиков показано восстановление микрофлоры кишечника пробиотиками.
Правило, которое большинство никогда не соблюдает. Дело в том, что антибиотики помимо «вредных» бактерий поражает также и «хорошие», которые находятся в нашем желудочно-кишечном тракте. Совокупность полезных бактерий называется нормальной МИКРОФЛОРОЙ. Это микрофлора выполняет массу полезных функций – защищает желудочно-кишечный тракт от роста в нем «вредных» бактерий за счет конкуренции с ними, образует некоторые витамины, участвуют в переваривании некоторых пищевых веществ, стимулируют иммунитет и др. При использовании антибиотиков часть этой микрофлоры тоже гибнет, так как препарат действует на многие виды бактерий (широкого спектра действия). И это приводит к развитию ДИСБАКТЕРИОЗА КИШЕЧНИКА. Состояние может ничем не проявляться, но также может приводить к развитию инфекций желудочно-кишечного тракта(так как вместо погибшей микрофлоры попадает с пищей много «вредных бактерий», которые заселяют пустующие места в кишечнике), диспепсических расстройств (вздутие живота, понос или запоры, нарушение усвоения питательных веществ), снижению иммунитета. Дисбактериоз кишечника – это не заболевание, он может быть в разной степени – от легкой до выраженной. Но точно известно, что после приема антибиотиков он развивается в 99,9% случаев. Для предотвращения этого ПОСЛЕ КУРСА АНТИБИОТИКОВ применяют ПРОБИОТИКИ – препараты, содержащие в своем составе живые полезные бактерии. Например, к таким препаратам относят линекс, бифидумбактерин, лактобактерин и др. Прием должен быть со дня отмены антибиотика ПРОДОЛЖИТЕЛЬНОСТЬЮ не менее 21 дня. Новые полезные бактерии в лекарстве займут место погибшим. И дисбактериоз будет устранен.
Дисбактериоз кишечника – это не заболевание, он может быть в разной степени – от легкой до выраженной. Но точно известно, что после приема антибиотиков он развивается в 99,9% случаев. Для предотвращения этого ПОСЛЕ КУРСА АНТИБИОТИКОВ применяют ПРОБИОТИКИ – препараты, содержащие в своем составе живые полезные бактерии. Например, к таким препаратам относят линекс, бифидумбактерин, лактобактерин и др. Прием должен быть со дня отмены антибиотика ПРОДОЛЖИТЕЛЬНОСТЬЮ не менее 21 дня. Новые полезные бактерии в лекарстве займут место погибшим. И дисбактериоз будет устранен.
Правило 7: При продолжительности эффективного приёма антибиотиков более 10 дней, производят его смену на препарат с противоположным механизмом действия.
Здесь следует оговориться, что при острых инфекциях, которые лечатся дома, приём антибиотика составляет, как правило, не более 5-10 дней. Длительный приём используется уже в лечебном учреждении, если есть на это показания. Поэтому обычного человека это касается мало. Насчет того,сколько дней и в какой дозировке стоит применять антибиотик. Лучше довериться той информации, которая указана в аннотации к препарату.
Поэтому обычного человека это касается мало. Насчет того,сколько дней и в какой дозировке стоит применять антибиотик. Лучше довериться той информации, которая указана в аннотации к препарату.
Также можно использовать препараты, стимулирующие иммунитет. Если есть на то желание. Не стоит также забывать, что применять ПОСТОЯННО при одной и той же инфекции один и тот же антибиотик НЕЛЬЗЯ. Это приведет к привыканию микрофлоры к нему. И в итоге в какой-то момент препарат не подействует. Поэтому, если вы используете один и тоже антибиотик больше 3-4 раз, лучше сменить его на препарат из другой группы тоже широкого спектра действия.
Как работают антибиотики? Сколько времени им нужно на работу и многое другое
Что такое антибиотик?
Антибиотики – это лекарства, используемые для борьбы с инфекциями, вызванными бактериями. Их также называют антибактериальными средствами. Они лечат инфекции, убивая или уменьшая рост бактерий.
Первый современный антибиотик был использован в 1936 году. До антибиотиков 30 процентов всех смертей были вызваны бактериальными инфекциями. Благодаря антибиотикам излечимы ранее смертельные инфекции.
До антибиотиков 30 процентов всех смертей были вызваны бактериальными инфекциями. Благодаря антибиотикам излечимы ранее смертельные инфекции.
Сегодня антибиотики по-прежнему являются мощными лекарствами, спасающими жизнь людей с некоторыми серьезными инфекциями. Они также могут предотвратить развитие менее серьезных инфекций.
Существует много классов антибиотиков. Определенные типы антибиотиков лучше всего работают при определенных типах бактериальных инфекций.
Антибиотики бывают разных форм, в том числе:
- таблеток
- капсул
- жидкостей
- кремов
- мазей
Большинство антибиотиков можно приобрести только по рецепту врача.Некоторые кремы и мази с антибиотиками можно приобрести без рецепта.
Антибиотики борются с бактериальными инфекциями, убивая бактерии или замедляя или останавливая их рост. Для этого они:
- атакуют стену или покрывают окружающие бактерии
- препятствуют размножению бактерий
- блокируют производство белка бактериями
Антибиотики начинают действовать сразу после того, как вы начинаете их принимать. Однако в течение двух-трех дней вы можете не чувствовать себя лучше.
Однако в течение двух-трех дней вы можете не чувствовать себя лучше.
Скорость выздоровления после лечения антибиотиками может быть разной. Это также зависит от типа инфекции, которую вы лечите.
Большинство антибиотиков следует принимать в течение 7–14 дней. В некоторых случаях работают и более короткие процедуры. Ваш врач определит оптимальную продолжительность лечения и подберет для вас тип антибиотика.
Даже если вы можете почувствовать себя лучше после нескольких дней лечения, лучше всего полностью завершить курс антибиотиков, чтобы полностью вылечить инфекцию.Это также может помочь предотвратить устойчивость к антибиотикам. Не прекращайте прием антибиотика раньше срока, не посоветовавшись предварительно со своим врачом.
Первый бета-лактамный антибиотик, пенициллин, был открыт случайно. Он рос из капельки плесени на чашке Петри. Ученые обнаружили, что пенициллин вырабатывается естественным образом определенным типом грибка. В конце концов, пенициллин производился в больших количествах в лаборатории путем ферментации с использованием гриба.
Некоторые другие ранние антибиотики производились бактериями, обнаруженными в почве.
Сегодня все антибиотики производятся в лаборатории. Некоторые из них возникают в результате серии химических реакций, в результате которых образуется вещество, используемое в лекарстве.
Другие антибиотики хотя бы частично производятся естественным, но контролируемым способом. Этот процесс часто усиливается определенными химическими реакциями, которые могут изменить исходное вещество и создать другое лекарство.
Антибиотики – это мощные лекарства, которые очень хорошо помогают при определенных типах заболеваний.Однако некоторые антибиотики сейчас менее полезны, чем когда-то, из-за повышения устойчивости к антибиотикам.
Устойчивость к антибиотикам возникает, когда некоторые антибиотики больше не могут контролировать или уничтожать бактерии. В некоторых случаях это может означать, что не существует эффективных методов лечения определенных заболеваний.
Ежегодно 2 миллиона человек заражаются бактериями, устойчивыми к антибиотикам, что приводит как минимум к 23 000 смертей.
Когда вы принимаете антибиотик, чувствительные бактерии уничтожаются.Бактерии, которые выживают во время лечения антибиотиками, часто устойчивы к этому антибиотику. Эти бактерии часто обладают уникальными характеристиками, которые не позволяют антибиотикам воздействовать на них.
Некоторые серьезные устойчивые к антибиотикам инфекции включают:
Clostridium difficile ( C. diff )
Чрезмерный рост бактерий этого типа вызывает инфекцию как в тонком, так и в толстом кишечнике. Это часто происходит после того, как кто-то лечился антибиотиками от другой бактериальной инфекции. C. diff обладает естественной устойчивостью ко многим антибиотикам.
Ванкомицин-устойчивый энтерококк (VRE)
Эти бактерии часто поражают кровоток, мочевыводящие пути или хирургические раны. Эта инфекция обычно возникает у госпитализированных людей. Инфекции энтерококками можно лечить антибиотиком ванкомицином, но VRE устойчив к этому лечению.
Метициллин-устойчивый
Staphylococcus aureus (MRSA)
Этот тип инфекции устойчив к традиционным антибиотикам, направленным против стафилококка.Инфекции MRSA обычно возникают на коже. Это наиболее часто встречается у людей в больницах и у людей с ослабленной иммунной системой.
Carbapenem-устойчивые Enterobacteriaceae (CRE)
Бактерии этого класса устойчивы ко многим другим антибиотикам. Инфекции CRE обычно возникают у людей в больницах, находящихся на аппарате искусственной вентиляции легких или у людей с постоянными катетерами.
Самой важной причиной устойчивости к антибиотикам является неправильное или чрезмерное использование антибиотиков. Считается, что до 30 процентов использования антибиотиков не требуется.Это потому, что антибиотики часто назначают, когда они не нужны.
Можно предпринять несколько важных шагов, чтобы уменьшить ненадлежащее использование антибиотиков:
- Принимайте антибиотики только при бактериальных инфекциях .
 Не используйте антибиотики при заболеваниях, вызванных вирусами, таких как простуда, грипп, кашель или боль в горле.
Не используйте антибиотики при заболеваниях, вызванных вирусами, таких как простуда, грипп, кашель или боль в горле. - Принимайте антибиотики в соответствии с указаниями врача . Использование неправильной дозы, пропуск доз или прием дольше или короче, чем указано, может способствовать устойчивости бактерий.Даже если вы почувствуете себя лучше через несколько дней, проконсультируйтесь с врачом, прежде чем прекращать прием антибиотика.
- Возьмите правильный антибиотик . Использование неправильного антибиотика для инфекции может привести к резистентности. Не принимайте назначенные кому-то антибиотики. Также не принимайте антибиотики, оставшиеся после предыдущего лечения. Ваш лечащий врач сможет выбрать наиболее подходящий антибиотик для вашего конкретного типа инфекции.
Антибиотики используются для лечения инфекций, вызванных бактериями.Иногда бывает трудно определить, вызвана ли ваша инфекция бактериями или вирусом, потому что симптомы часто очень похожи.
Ваш лечащий врач оценит ваши симптомы и проведет медицинский осмотр, чтобы определить причину вашей инфекции. В некоторых случаях они могут запросить анализ крови или мочи для подтверждения причины инфекции.
Некоторые распространенные бактериальные инфекции:
Антибиотики неэффективны против вирусов, таких как простуда или грипп.Они также не работают с инфекциями, вызванными грибами, например:
. Они лечатся другой группой лекарств, называемых противогрибковыми.
Большинство антибиотиков имеют похожие побочные эффекты. Возможно, наиболее частым побочным эффектом является расстройство желудочно-кишечного тракта (ЖКТ), в том числе:
- диарея
- тошнота
- рвота
- судороги
В некоторых случаях эти побочные эффекты можно уменьшить, если вы принимаете антибиотик во время еды. Однако некоторые антибиотики необходимо принимать натощак.Спросите своего врача или фармацевта о том, как лучше всего принимать антибиотик.
Расстройство желудочно-кишечного тракта обычно проходит после прекращения лечения. Если этого не произошло, обратитесь к врачу. Также позвоните своему врачу, если у вас разовьется:
- сильная диарея
- боль в животе и спазмы
- кровь в стуле
- лихорадка
Антибиотики наиболее эффективны при правильном применении. Это начинается с того, что вам действительно нужен антибиотик. Используйте только антибиотики, прописанные врачом при бактериальной инфекции.
Поговорите со своим врачом или фармацевтом о том, как лучше всего принимать антибиотик. Некоторые следует принимать во время еды, чтобы уменьшить побочные эффекты, другие – натощак.
Антибиотики также следует принимать в предписанном количестве и в течение указанной продолжительности лечения. Вы можете почувствовать себя лучше в течение нескольких дней после начала приема антибиотика, но вам следует поговорить со своим врачом, прежде чем прекращать лечение раньше срока.
Как работают антибиотики? Сколько времени им нужно на работу и многое другое
Что такое антибиотик?
Антибиотики – это лекарства, используемые для борьбы с инфекциями, вызванными бактериями.Их также называют антибактериальными средствами. Они лечат инфекции, убивая или уменьшая рост бактерий.
Первый современный антибиотик был использован в 1936 году. До антибиотиков 30 процентов всех смертей были вызваны бактериальными инфекциями. Благодаря антибиотикам излечимы ранее смертельные инфекции.
Сегодня антибиотики по-прежнему являются мощными лекарствами, спасающими жизнь людей с некоторыми серьезными инфекциями. Они также могут предотвратить развитие менее серьезных инфекций.
Существует много классов антибиотиков. Определенные типы антибиотиков лучше всего работают при определенных типах бактериальных инфекций.
Антибиотики бывают разных форм, в том числе:
- таблеток
- капсул
- жидкостей
- кремов
- мазей
Большинство антибиотиков можно приобрести только по рецепту врача. Некоторые кремы и мази с антибиотиками можно приобрести без рецепта.
Некоторые кремы и мази с антибиотиками можно приобрести без рецепта.
Антибиотики борются с бактериальными инфекциями, убивая бактерии или замедляя или останавливая их рост.Для этого они:
- атакуют стену или покрывают окружающие бактерии
- препятствуют размножению бактерий
- блокируют производство белка бактериями
Антибиотики начинают действовать сразу после того, как вы начинаете их принимать. Однако в течение двух-трех дней вы можете не чувствовать себя лучше.
Скорость выздоровления после лечения антибиотиками может быть разной. Это также зависит от типа инфекции, которую вы лечите.
Большинство антибиотиков следует принимать в течение 7–14 дней.В некоторых случаях работают и более короткие процедуры. Ваш врач определит оптимальную продолжительность лечения и подберет для вас тип антибиотика.
Даже если вы можете почувствовать себя лучше после нескольких дней лечения, лучше всего полностью завершить курс антибиотиков, чтобы полностью вылечить инфекцию. Это также может помочь предотвратить устойчивость к антибиотикам. Не прекращайте прием антибиотика раньше срока, не посоветовавшись предварительно со своим врачом.
Это также может помочь предотвратить устойчивость к антибиотикам. Не прекращайте прием антибиотика раньше срока, не посоветовавшись предварительно со своим врачом.
Первый бета-лактамный антибиотик, пенициллин, был открыт случайно.Он рос из капельки плесени на чашке Петри. Ученые обнаружили, что пенициллин вырабатывается естественным образом определенным типом грибка. В конце концов, пенициллин производился в больших количествах в лаборатории путем ферментации с использованием гриба.
Некоторые другие ранние антибиотики производились бактериями, обнаруженными в почве.
Сегодня все антибиотики производятся в лаборатории. Некоторые из них возникают в результате серии химических реакций, в результате которых образуется вещество, используемое в лекарстве.
Другие антибиотики хотя бы частично производятся естественным, но контролируемым способом. Этот процесс часто усиливается определенными химическими реакциями, которые могут изменить исходное вещество и создать другое лекарство.
Антибиотики – это мощные лекарства, которые очень хорошо помогают при определенных типах заболеваний. Однако некоторые антибиотики сейчас менее полезны, чем когда-то, из-за повышения устойчивости к антибиотикам.
Устойчивость к антибиотикам возникает, когда некоторые антибиотики больше не могут контролировать или уничтожать бактерии.В некоторых случаях это может означать, что не существует эффективных методов лечения определенных заболеваний.
Ежегодно 2 миллиона человек заражаются бактериями, устойчивыми к антибиотикам, что приводит как минимум к 23 000 смертей.
Когда вы принимаете антибиотик, чувствительные бактерии уничтожаются. Бактерии, которые выживают во время лечения антибиотиками, часто устойчивы к этому антибиотику. Эти бактерии часто обладают уникальными характеристиками, которые не позволяют антибиотикам воздействовать на них.
Некоторые серьезные устойчивые к антибиотикам инфекции включают:
Clostridium difficile ( C. diff )
diff )
Чрезмерный рост бактерий этого типа вызывает инфекцию как в тонком, так и в толстом кишечнике. Это часто происходит после того, как кто-то лечился антибиотиками от другой бактериальной инфекции. C. diff обладает естественной устойчивостью ко многим антибиотикам.
Ванкомицин-устойчивый энтерококк (VRE)
Эти бактерии часто поражают кровоток, мочевыводящие пути или хирургические раны. Эта инфекция обычно возникает у госпитализированных людей. Инфекции энтерококками можно лечить антибиотиком ванкомицином, но VRE устойчив к этому лечению.
Метициллин-устойчивый
Staphylococcus aureus (MRSA)
Этот тип инфекции устойчив к традиционным антибиотикам, направленным против стафилококка. Инфекции MRSA обычно возникают на коже. Это наиболее часто встречается у людей в больницах и у людей с ослабленной иммунной системой.
Carbapenem-устойчивые Enterobacteriaceae (CRE)
Бактерии этого класса устойчивы ко многим другим антибиотикам. Инфекции CRE обычно возникают у людей в больницах, находящихся на аппарате искусственной вентиляции легких или у людей с постоянными катетерами.
Инфекции CRE обычно возникают у людей в больницах, находящихся на аппарате искусственной вентиляции легких или у людей с постоянными катетерами.
Самой важной причиной устойчивости к антибиотикам является неправильное или чрезмерное использование антибиотиков. Считается, что до 30 процентов использования антибиотиков не требуется. Это потому, что антибиотики часто назначают, когда они не нужны.
Можно предпринять несколько важных шагов, чтобы уменьшить ненадлежащее использование антибиотиков:
- Принимайте антибиотики только при бактериальных инфекциях . Не используйте антибиотики при заболеваниях, вызванных вирусами, таких как простуда, грипп, кашель или боль в горле.
- Принимайте антибиотики в соответствии с указаниями врача . Использование неправильной дозы, пропуск доз или прием дольше или короче, чем указано, может способствовать устойчивости бактерий. Даже если вы почувствуете себя лучше через несколько дней, проконсультируйтесь с врачом, прежде чем прекращать прием антибиотика.

- Возьмите правильный антибиотик . Использование неправильного антибиотика для инфекции может привести к резистентности. Не принимайте назначенные кому-то антибиотики. Также не принимайте антибиотики, оставшиеся после предыдущего лечения.Ваш лечащий врач сможет выбрать наиболее подходящий антибиотик для вашего конкретного типа инфекции.
Антибиотики используются для лечения инфекций, вызванных бактериями. Иногда бывает трудно определить, вызвана ли ваша инфекция бактериями или вирусом, потому что симптомы часто очень похожи.
Ваш лечащий врач оценит ваши симптомы и проведет медицинский осмотр, чтобы определить причину вашей инфекции. В некоторых случаях они могут запросить анализ крови или мочи для подтверждения причины инфекции.
Некоторые распространенные бактериальные инфекции:
Антибиотики неэффективны против вирусов, таких как простуда или грипп. Они также не работают с инфекциями, вызванными грибами, например:
. Они лечатся другой группой лекарств, называемых противогрибковыми.
Они лечатся другой группой лекарств, называемых противогрибковыми.
Большинство антибиотиков имеют похожие побочные эффекты. Возможно, наиболее частым побочным эффектом является расстройство желудочно-кишечного тракта (ЖКТ), в том числе:
- диарея
- тошнота
- рвота
- судороги
В некоторых случаях эти побочные эффекты можно уменьшить, если вы принимаете антибиотик во время еды.Однако некоторые антибиотики необходимо принимать натощак. Спросите своего врача или фармацевта о том, как лучше всего принимать антибиотик.
Расстройство желудочно-кишечного тракта обычно проходит после прекращения лечения. Если этого не произошло, обратитесь к врачу. Также позвоните своему врачу, если у вас разовьется:
- сильная диарея
- боль в животе и спазмы
- кровь в стуле
- лихорадка
Антибиотики наиболее эффективны при правильном применении. Это начинается с того, что вам действительно нужен антибиотик. Используйте только антибиотики, прописанные врачом при бактериальной инфекции.
Используйте только антибиотики, прописанные врачом при бактериальной инфекции.
Поговорите со своим врачом или фармацевтом о том, как лучше всего принимать антибиотик. Некоторые следует принимать во время еды, чтобы уменьшить побочные эффекты, другие – натощак.
Антибиотики также следует принимать в предписанном количестве и в течение указанной продолжительности лечения. Вы можете почувствовать себя лучше в течение нескольких дней после начала приема антибиотика, но вам следует поговорить со своим врачом, прежде чем прекращать лечение раньше срока.
Как работают антибиотики? Сколько времени им нужно на работу и многое другое
Что такое антибиотик?
Антибиотики – это лекарства, используемые для борьбы с инфекциями, вызванными бактериями. Их также называют антибактериальными средствами. Они лечат инфекции, убивая или уменьшая рост бактерий.
Первый современный антибиотик был использован в 1936 году. До антибиотиков 30 процентов всех смертей были вызваны бактериальными инфекциями. Благодаря антибиотикам излечимы ранее смертельные инфекции.
Благодаря антибиотикам излечимы ранее смертельные инфекции.
Сегодня антибиотики по-прежнему являются мощными лекарствами, спасающими жизнь людей с некоторыми серьезными инфекциями. Они также могут предотвратить развитие менее серьезных инфекций.
Существует много классов антибиотиков. Определенные типы антибиотиков лучше всего работают при определенных типах бактериальных инфекций.
Антибиотики бывают разных форм, в том числе:
- таблеток
- капсул
- жидкостей
- кремов
- мазей
Большинство антибиотиков можно приобрести только по рецепту врача.Некоторые кремы и мази с антибиотиками можно приобрести без рецепта.
Антибиотики борются с бактериальными инфекциями, убивая бактерии или замедляя или останавливая их рост. Для этого они:
- атакуют стену или покрывают окружающие бактерии
- препятствуют размножению бактерий
- блокируют производство белка бактериями
Антибиотики начинают действовать сразу после того, как вы начинаете их принимать. Однако в течение двух-трех дней вы можете не чувствовать себя лучше.
Однако в течение двух-трех дней вы можете не чувствовать себя лучше.
Скорость выздоровления после лечения антибиотиками может быть разной. Это также зависит от типа инфекции, которую вы лечите.
Большинство антибиотиков следует принимать в течение 7–14 дней. В некоторых случаях работают и более короткие процедуры. Ваш врач определит оптимальную продолжительность лечения и подберет для вас тип антибиотика.
Даже если вы можете почувствовать себя лучше после нескольких дней лечения, лучше всего полностью завершить курс антибиотиков, чтобы полностью вылечить инфекцию.Это также может помочь предотвратить устойчивость к антибиотикам. Не прекращайте прием антибиотика раньше срока, не посоветовавшись предварительно со своим врачом.
Первый бета-лактамный антибиотик, пенициллин, был открыт случайно. Он рос из капельки плесени на чашке Петри. Ученые обнаружили, что пенициллин вырабатывается естественным образом определенным типом грибка. В конце концов, пенициллин производился в больших количествах в лаборатории путем ферментации с использованием гриба.
Некоторые другие ранние антибиотики производились бактериями, обнаруженными в почве.
Сегодня все антибиотики производятся в лаборатории. Некоторые из них возникают в результате серии химических реакций, в результате которых образуется вещество, используемое в лекарстве.
Другие антибиотики хотя бы частично производятся естественным, но контролируемым способом. Этот процесс часто усиливается определенными химическими реакциями, которые могут изменить исходное вещество и создать другое лекарство.
Антибиотики – это мощные лекарства, которые очень хорошо помогают при определенных типах заболеваний.Однако некоторые антибиотики сейчас менее полезны, чем когда-то, из-за повышения устойчивости к антибиотикам.
Устойчивость к антибиотикам возникает, когда некоторые антибиотики больше не могут контролировать или уничтожать бактерии. В некоторых случаях это может означать, что не существует эффективных методов лечения определенных заболеваний.
Ежегодно 2 миллиона человек заражаются бактериями, устойчивыми к антибиотикам, что приводит как минимум к 23 000 смертей.
Когда вы принимаете антибиотик, чувствительные бактерии уничтожаются.Бактерии, которые выживают во время лечения антибиотиками, часто устойчивы к этому антибиотику. Эти бактерии часто обладают уникальными характеристиками, которые не позволяют антибиотикам воздействовать на них.
Некоторые серьезные устойчивые к антибиотикам инфекции включают:
Clostridium difficile ( C. diff )
Чрезмерный рост бактерий этого типа вызывает инфекцию как в тонком, так и в толстом кишечнике. Это часто происходит после того, как кто-то лечился антибиотиками от другой бактериальной инфекции. C. diff обладает естественной устойчивостью ко многим антибиотикам.
Ванкомицин-устойчивый энтерококк (VRE)
Эти бактерии часто поражают кровоток, мочевыводящие пути или хирургические раны. Эта инфекция обычно возникает у госпитализированных людей. Инфекции энтерококками можно лечить антибиотиком ванкомицином, но VRE устойчив к этому лечению.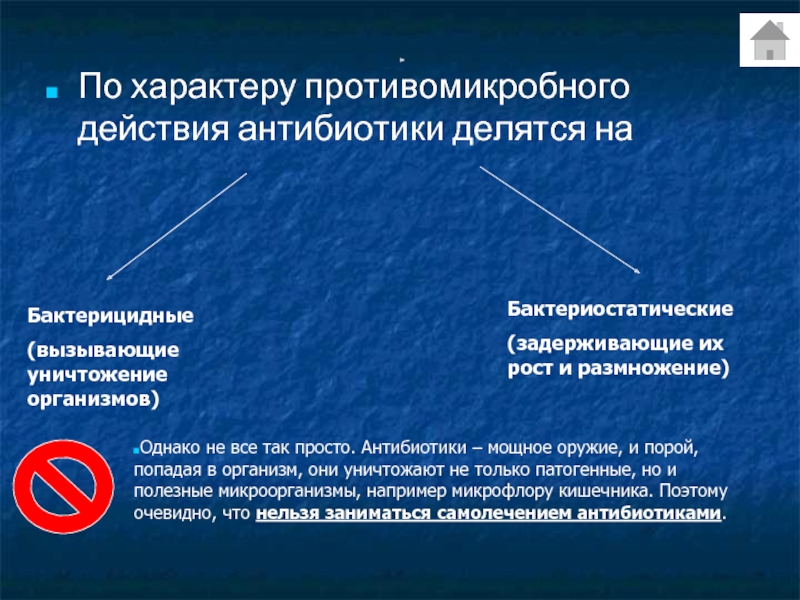
Метициллин-устойчивый
Staphylococcus aureus (MRSA)
Этот тип инфекции устойчив к традиционным антибиотикам, направленным против стафилококка.Инфекции MRSA обычно возникают на коже. Это наиболее часто встречается у людей в больницах и у людей с ослабленной иммунной системой.
Carbapenem-устойчивые Enterobacteriaceae (CRE)
Бактерии этого класса устойчивы ко многим другим антибиотикам. Инфекции CRE обычно возникают у людей в больницах, находящихся на аппарате искусственной вентиляции легких или у людей с постоянными катетерами.
Самой важной причиной устойчивости к антибиотикам является неправильное или чрезмерное использование антибиотиков. Считается, что до 30 процентов использования антибиотиков не требуется.Это потому, что антибиотики часто назначают, когда они не нужны.
Можно предпринять несколько важных шагов, чтобы уменьшить ненадлежащее использование антибиотиков:
- Принимайте антибиотики только при бактериальных инфекциях .
 Не используйте антибиотики при заболеваниях, вызванных вирусами, таких как простуда, грипп, кашель или боль в горле.
Не используйте антибиотики при заболеваниях, вызванных вирусами, таких как простуда, грипп, кашель или боль в горле. - Принимайте антибиотики в соответствии с указаниями врача . Использование неправильной дозы, пропуск доз или прием дольше или короче, чем указано, может способствовать устойчивости бактерий.Даже если вы почувствуете себя лучше через несколько дней, проконсультируйтесь с врачом, прежде чем прекращать прием антибиотика.
- Возьмите правильный антибиотик . Использование неправильного антибиотика для инфекции может привести к резистентности. Не принимайте назначенные кому-то антибиотики. Также не принимайте антибиотики, оставшиеся после предыдущего лечения. Ваш лечащий врач сможет выбрать наиболее подходящий антибиотик для вашего конкретного типа инфекции.
Антибиотики используются для лечения инфекций, вызванных бактериями.Иногда бывает трудно определить, вызвана ли ваша инфекция бактериями или вирусом, потому что симптомы часто очень похожи.
Ваш лечащий врач оценит ваши симптомы и проведет медицинский осмотр, чтобы определить причину вашей инфекции. В некоторых случаях они могут запросить анализ крови или мочи для подтверждения причины инфекции.
Некоторые распространенные бактериальные инфекции:
Антибиотики неэффективны против вирусов, таких как простуда или грипп.Они также не работают с инфекциями, вызванными грибами, например:
. Они лечатся другой группой лекарств, называемых противогрибковыми.
Большинство антибиотиков имеют похожие побочные эффекты. Возможно, наиболее частым побочным эффектом является расстройство желудочно-кишечного тракта (ЖКТ), в том числе:
- диарея
- тошнота
- рвота
- судороги
В некоторых случаях эти побочные эффекты можно уменьшить, если вы принимаете антибиотик во время еды. Однако некоторые антибиотики необходимо принимать натощак.Спросите своего врача или фармацевта о том, как лучше всего принимать антибиотик.
Расстройство желудочно-кишечного тракта обычно проходит после прекращения лечения. Если этого не произошло, обратитесь к врачу. Также позвоните своему врачу, если у вас разовьется:
- сильная диарея
- боль в животе и спазмы
- кровь в стуле
- лихорадка
Антибиотики наиболее эффективны при правильном применении. Это начинается с того, что вам действительно нужен антибиотик. Используйте только антибиотики, прописанные врачом при бактериальной инфекции.
Поговорите со своим врачом или фармацевтом о том, как лучше всего принимать антибиотик. Некоторые следует принимать во время еды, чтобы уменьшить побочные эффекты, другие – натощак.
Антибиотики также следует принимать в предписанном количестве и в течение указанной продолжительности лечения. Вы можете почувствовать себя лучше в течение нескольких дней после начала приема антибиотика, но вам следует поговорить со своим врачом, прежде чем прекращать лечение раньше срока.
Как работают антибиотики? Сколько времени им нужно на работу и многое другое
Что такое антибиотик?
Антибиотики – это лекарства, используемые для борьбы с инфекциями, вызванными бактериями.Их также называют антибактериальными средствами. Они лечат инфекции, убивая или уменьшая рост бактерий.
Первый современный антибиотик был использован в 1936 году. До антибиотиков 30 процентов всех смертей были вызваны бактериальными инфекциями. Благодаря антибиотикам излечимы ранее смертельные инфекции.
Сегодня антибиотики по-прежнему являются мощными лекарствами, спасающими жизнь людей с некоторыми серьезными инфекциями. Они также могут предотвратить развитие менее серьезных инфекций.
Существует много классов антибиотиков. Определенные типы антибиотиков лучше всего работают при определенных типах бактериальных инфекций.
Антибиотики бывают разных форм, в том числе:
- таблеток
- капсул
- жидкостей
- кремов
- мазей
Большинство антибиотиков можно приобрести только по рецепту врача.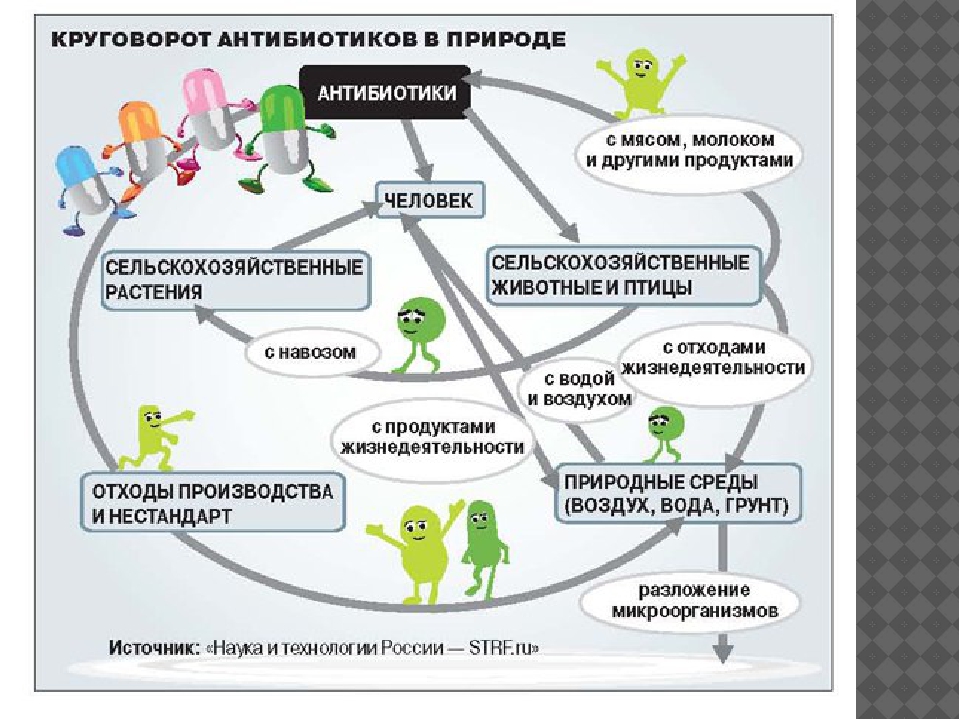 Некоторые кремы и мази с антибиотиками можно приобрести без рецепта.
Некоторые кремы и мази с антибиотиками можно приобрести без рецепта.
Антибиотики борются с бактериальными инфекциями, убивая бактерии или замедляя или останавливая их рост.Для этого они:
- атакуют стену или покрывают окружающие бактерии
- препятствуют размножению бактерий
- блокируют производство белка бактериями
Антибиотики начинают действовать сразу после того, как вы начинаете их принимать. Однако в течение двух-трех дней вы можете не чувствовать себя лучше.
Скорость выздоровления после лечения антибиотиками может быть разной. Это также зависит от типа инфекции, которую вы лечите.
Большинство антибиотиков следует принимать в течение 7–14 дней.В некоторых случаях работают и более короткие процедуры. Ваш врач определит оптимальную продолжительность лечения и подберет для вас тип антибиотика.
Даже если вы можете почувствовать себя лучше после нескольких дней лечения, лучше всего полностью завершить курс антибиотиков, чтобы полностью вылечить инфекцию. Это также может помочь предотвратить устойчивость к антибиотикам. Не прекращайте прием антибиотика раньше срока, не посоветовавшись предварительно со своим врачом.
Это также может помочь предотвратить устойчивость к антибиотикам. Не прекращайте прием антибиотика раньше срока, не посоветовавшись предварительно со своим врачом.
Первый бета-лактамный антибиотик, пенициллин, был открыт случайно.Он рос из капельки плесени на чашке Петри. Ученые обнаружили, что пенициллин вырабатывается естественным образом определенным типом грибка. В конце концов, пенициллин производился в больших количествах в лаборатории путем ферментации с использованием гриба.
Некоторые другие ранние антибиотики производились бактериями, обнаруженными в почве.
Сегодня все антибиотики производятся в лаборатории. Некоторые из них возникают в результате серии химических реакций, в результате которых образуется вещество, используемое в лекарстве.
Другие антибиотики хотя бы частично производятся естественным, но контролируемым способом. Этот процесс часто усиливается определенными химическими реакциями, которые могут изменить исходное вещество и создать другое лекарство.
Антибиотики – это мощные лекарства, которые очень хорошо помогают при определенных типах заболеваний. Однако некоторые антибиотики сейчас менее полезны, чем когда-то, из-за повышения устойчивости к антибиотикам.
Устойчивость к антибиотикам возникает, когда некоторые антибиотики больше не могут контролировать или уничтожать бактерии.В некоторых случаях это может означать, что не существует эффективных методов лечения определенных заболеваний.
Ежегодно 2 миллиона человек заражаются бактериями, устойчивыми к антибиотикам, что приводит как минимум к 23 000 смертей.
Когда вы принимаете антибиотик, чувствительные бактерии уничтожаются. Бактерии, которые выживают во время лечения антибиотиками, часто устойчивы к этому антибиотику. Эти бактерии часто обладают уникальными характеристиками, которые не позволяют антибиотикам воздействовать на них.
Некоторые серьезные устойчивые к антибиотикам инфекции включают:
Clostridium difficile ( C. diff )
diff )
Чрезмерный рост бактерий этого типа вызывает инфекцию как в тонком, так и в толстом кишечнике. Это часто происходит после того, как кто-то лечился антибиотиками от другой бактериальной инфекции. C. diff обладает естественной устойчивостью ко многим антибиотикам.
Ванкомицин-устойчивый энтерококк (VRE)
Эти бактерии часто поражают кровоток, мочевыводящие пути или хирургические раны. Эта инфекция обычно возникает у госпитализированных людей. Инфекции энтерококками можно лечить антибиотиком ванкомицином, но VRE устойчив к этому лечению.
Метициллин-устойчивый
Staphylococcus aureus (MRSA)
Этот тип инфекции устойчив к традиционным антибиотикам, направленным против стафилококка. Инфекции MRSA обычно возникают на коже. Это наиболее часто встречается у людей в больницах и у людей с ослабленной иммунной системой.
Carbapenem-устойчивые Enterobacteriaceae (CRE)
Бактерии этого класса устойчивы ко многим другим антибиотикам. Инфекции CRE обычно возникают у людей в больницах, находящихся на аппарате искусственной вентиляции легких или у людей с постоянными катетерами.
Инфекции CRE обычно возникают у людей в больницах, находящихся на аппарате искусственной вентиляции легких или у людей с постоянными катетерами.
Самой важной причиной устойчивости к антибиотикам является неправильное или чрезмерное использование антибиотиков. Считается, что до 30 процентов использования антибиотиков не требуется. Это потому, что антибиотики часто назначают, когда они не нужны.
Можно предпринять несколько важных шагов, чтобы уменьшить ненадлежащее использование антибиотиков:
- Принимайте антибиотики только при бактериальных инфекциях . Не используйте антибиотики при заболеваниях, вызванных вирусами, таких как простуда, грипп, кашель или боль в горле.
- Принимайте антибиотики в соответствии с указаниями врача . Использование неправильной дозы, пропуск доз или прием дольше или короче, чем указано, может способствовать устойчивости бактерий. Даже если вы почувствуете себя лучше через несколько дней, проконсультируйтесь с врачом, прежде чем прекращать прием антибиотика.

- Возьмите правильный антибиотик . Использование неправильного антибиотика для инфекции может привести к резистентности. Не принимайте назначенные кому-то антибиотики. Также не принимайте антибиотики, оставшиеся после предыдущего лечения.Ваш лечащий врач сможет выбрать наиболее подходящий антибиотик для вашего конкретного типа инфекции.
Антибиотики используются для лечения инфекций, вызванных бактериями. Иногда бывает трудно определить, вызвана ли ваша инфекция бактериями или вирусом, потому что симптомы часто очень похожи.
Ваш лечащий врач оценит ваши симптомы и проведет медицинский осмотр, чтобы определить причину вашей инфекции. В некоторых случаях они могут запросить анализ крови или мочи для подтверждения причины инфекции.
Некоторые распространенные бактериальные инфекции:
Антибиотики неэффективны против вирусов, таких как простуда или грипп. Они также не работают с инфекциями, вызванными грибами, например:
. Они лечатся другой группой лекарств, называемых противогрибковыми.
Они лечатся другой группой лекарств, называемых противогрибковыми.
Большинство антибиотиков имеют похожие побочные эффекты. Возможно, наиболее частым побочным эффектом является расстройство желудочно-кишечного тракта (ЖКТ), в том числе:
- диарея
- тошнота
- рвота
- судороги
В некоторых случаях эти побочные эффекты можно уменьшить, если вы принимаете антибиотик во время еды.Однако некоторые антибиотики необходимо принимать натощак. Спросите своего врача или фармацевта о том, как лучше всего принимать антибиотик.
Расстройство желудочно-кишечного тракта обычно проходит после прекращения лечения. Если этого не произошло, обратитесь к врачу. Также позвоните своему врачу, если у вас разовьется:
- сильная диарея
- боль в животе и спазмы
- кровь в стуле
- лихорадка
Антибиотики наиболее эффективны при правильном применении. Это начинается с того, что вам действительно нужен антибиотик. Используйте только антибиотики, прописанные врачом при бактериальной инфекции.
Используйте только антибиотики, прописанные врачом при бактериальной инфекции.
Поговорите со своим врачом или фармацевтом о том, как лучше всего принимать антибиотик. Некоторые следует принимать во время еды, чтобы уменьшить побочные эффекты, другие – натощак.
Антибиотики также следует принимать в предписанном количестве и в течение указанной продолжительности лечения. Вы можете почувствовать себя лучше в течение нескольких дней после начала приема антибиотика, но вам следует поговорить со своим врачом, прежде чем прекращать лечение раньше срока.
Как работают антибиотики и зачем они нужны?
Антибиотики, возможно, являются одним из самых важных и значительных медицинских открытий: они революционизировали методы лечения болезней и спасли бесчисленное количество жизней от бактериальной инфекции.
Когда были изобретены антибиотики?
По данным Общества микробиологов, в 1928 году ученый Александр Флеминг случайно обнаружил пенициллин, когда оставил бактериальную культуру открытой во время отпуска. В его чашках Петри выросла плесень, которая убила бактерии, которые он изучал.
В его чашках Петри выросла плесень, которая убила бактерии, которые он изучал.
Забывчивость Флеминга привела к созданию первого массового производства антибиотика или бактерий-убийц, за что он вместе с двумя другими учеными в 1945 году получил Нобелевскую премию по физиологии и медицине.
Какие антибиотики используются для лечения?
Антибиотики – это жизненно важные лекарства, назначаемые для борьбы с инфекциями путем уничтожения бактерий или предотвращения их размножения, поясняет MedlinePlus Национальной медицинской библиотеки.Хотя антибиотики используются для лечения многих серьезных бактериальных инфекций, они не требуются или эффективны при вирусных инфекциях, таких как простуда или грипп.
«Антибиотики – это лекарства, которые используются, чтобы помочь иммунной системе пациента бороться с бактериальными инфекциями», – говорит Кэти Тейлор, фармацевт. Она добавляет, что типы бактериальных инфекций могут включать инфекции мочевыводящих путей, пневмонию, инфекции кожи и мягких тканей, и это лишь некоторые из них.
Как действуют антибиотики?
Антибиотики убивают бактериальные клетки, вызывающие вашу инфекцию, но оставляют человеческие клетки в покое, поясняет Учебный центр генетических наук при Университете Юты.
Согласно Руководству Merck, существует широкий спектр доступных антибиотиков, и каждый тип антибиотика действует на определенные виды бактерий. Вот почему ваш врач прописывает определенные антибиотики для лечения определенных бактериальных инфекций. Существует много типов или классов антибиотиков: пенициллины, тетрациклины и нитрофурантоин, и это лишь некоторые из них.
В рамках этих классов доступно множество брендов.
Различные виды «антибиотиков действуют по-разному в зависимости от класса антибиотиков», – говорит Амеш Адаля, доктор медицины, сертифицированный врач-инфекционист и старший научный сотрудник John Hopkins.«Например, пенициллин и родственные ему антибиотики разрушают структуру бактериальной клеточной стенки, в то время как антибиотики, такие как ципрофлоксацин, действуют на процессы бактериальной ДНК».
Существует также множество различных форм антибиотиков. Их можно принимать перорально, местно или в виде инъекций. «Следует отметить один важный фактор: не только конкретный антибиотик должен убивать определенные бактерии, но и попадать в очаг инфекции», – объясняет доктор Тейлор. «Например, не каждый антибиотик может попасть в мозг или в кости, и если инфекция находится именно там, будет трудно вылечить инфекцию этим лекарством.«Ваш врач пропишет форму, которая лучше всего подойдет для того, где инфекция находится в вашем теле.
Как долго действуют антибиотики?
Антибиотики начинают действовать довольно быстро, по крайней мере, на микробиологическом уровне, – объясняет доктор Адаля. «Однако, в зависимости от степени и серьезности инфекции, симптомы могут заметно измениться в течение нескольких часов или дней», – добавляет он.
Когда ваши симптомы начнут улучшаться, вы не должны прекращать принимать рецепт.«Важно подчеркнуть, что пациент должен пройти весь курс антибиотиков, прописанных вашим лечащим врачом, чтобы обеспечить адекватное лечение инфекции, чтобы она не повторялась и не вызывала резистентность к антибиотикам», – подчеркивает доктор Тейлор.
СВЯЗАННЫЙ: Что произойдет, если вы не закончите прием антибиотиков?
Как бактерии становятся устойчивыми к антибиотикам?
Устойчивость к антибиотикам возникает, когда бактерии учатся преодолевать действие антибиотика, который должен их убить.Это происходит, когда люди злоупотребляют или недостаточно используют антибиотики. Они принимают их из-за состояния, при котором не требуются антибиотики, или прекращают прием антибиотиков до истечения срока действия рецепта. Оба сценария дают бактериям возможность мутировать.
Устойчивость к антибиотикам настолько распространена, что Центры по контролю и профилактике заболеваний (CDC) считают ее одним из самых серьезных кризисов в области общественного здравоохранения. По данным CDC, ежегодно более 2 миллионов человек заболевают устойчивой к антибиотикам инфекцией, и по меньшей мере 23000 человек умирают от нее.«Инфекции, вызванные устойчивыми к антибиотикам микробами, трудно, а иногда и невозможно лечить. В большинстве случаев инфекции, устойчивые к антибиотикам, требуют длительного пребывания в больнице, дополнительных посещений врача и дорогостоящих и токсичных альтернатив », – говорится на сайте CDC.
В большинстве случаев инфекции, устойчивые к антибиотикам, требуют длительного пребывания в больнице, дополнительных посещений врача и дорогостоящих и токсичных альтернатив », – говорится на сайте CDC.
Доктор Адаля говорит, что, хотя чрезмерное употребление антибиотиков может привести к устойчивости к антибиотикам, способность бактерий развиваться и сопротивляться лекарствам, предназначенным для их уничтожения, также является фактом жизни и эволюции. «Устойчивость к антибиотикам вызывается множеством факторов, но, как правило, из-за того, что бактерии подвергаются воздействию антибиотиков в течение некоторого времени, а бактерии мутируют (или выясняют), как обойти механизм действия лекарства», – соглашается доктор.Тейлор.
Когда принимать антибиотики
Лучший способ предотвратить устойчивость к антибиотикам – избегать приема антибиотиков, когда они вам не нужны, например, не принимать антибиотики для лечения вирусов. Используйте профилактические меры, такие как вакцины и здоровые гигиенические привычки, чтобы не заболеть. Затем, если они вам действительно нужны, убедитесь, что вы принимаете антибиотики точно в соответствии с предписаниями.
Затем, если они вам действительно нужны, убедитесь, что вы принимаете антибиотики точно в соответствии с предписаниями.
4 важных факта, которые вам нужно знать об антибиотиках – Основы здоровья от клиники Кливленда
Холодная погода приводит к росту инфекций верхних дыхательных путей – чиханию, кашлю и заложенности головы.Эти и другие симптомы заставляют врачей часто спрашивать: можно ли мне принимать антибиотики?
Клиника Кливленда – некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
«Не всегда да», – говорит доктор семейной медицины Дэниел Аллан.
Болеть, мягко говоря, неприятно, поэтому неудивительно, что люди ищут быстрого облегчения в виде таблеток.Но когда дело доходит до антибиотиков, злоупотребление ими – серьезная проблема. Вот несколько фактов, которые следует учитывать при следующем посещении врача.
1. Антибиотики не работают на все
Антибиотики борются с инфекциями, вызванными бактериями, но не действуют против инфекций, вызванных вирусами. Это означает, что они не эффективны против гриппа, простуды или COVID-19.
Если это звучит как здравый смысл, примите во внимание следующее: в недавнем опросе каждый третий опрошенный американец ошибочно полагал, что антибиотики эффективны против простуды.
«Когда вы посещаете своего врача, как можно более подробно излагайте все свои симптомы, чтобы он или она могли сузить причину», – говорит доктор Аллан. Первым шагом является определение вероятности того, что это бактериальная или вирусная инфекция.
Например, такие симптомы, как постоянно высокая температура (101,5 градуса и выше), выделения из носа и сильная боль в лице, могут указывать на бактериальную инфекцию носовых пазух. Большинство инфекций носовых пазух носят вирусный характер, но если эти симптомы сохраняются в течение многих дней без улучшения, причина действительно может быть бактериальной.
Точно так же высокая температура в сочетании с продолжающейся болью в ушах может быть признаком бактериальной ушной инфекции. В обоих случаях будут уместны антибиотики.
Но не все инфекции являются бактериальными. Например, заложенность головы и невысокая температура могут быть признаками вируса. Очень важно работать с врачом, чтобы поставить как можно более точный диагноз, а затем приступить к правильному лечению.
Это лечение – не всегда антибиотики. Иногда правильным курсом действий является ослабление симптомов, позволяющее организму бороться с вирусом.
2. Прием ненужных антибиотиков может принести больше вреда, чем пользы
Вот самая большая проблема чрезмерного употребления антибиотиков: бактерии адаптируются.
Бактерии со временем становятся устойчивыми к лекарствам, что затрудняет лечение бактериальных инфекций. В редких случаях это приводит к смертельным лекарственно-устойчивым бактериальным инфекциям.
«Устойчивые к лекарствам бактерии затрудняют поиск эффективных лекарств, когда вы действительно сталкиваетесь с серьезной инфекцией», – говорит доктор Аллан. «Когда вы говорите о больших группах людей, это сопротивление может быть опасным, облегчая распространение инфекции.”
«Когда вы говорите о больших группах людей, это сопротивление может быть опасным, облегчая распространение инфекции.”
3. Антибиотики не универсальны
Антибиотики, действующие при инфекции мочевыводящих путей, отличаются от тех, которые помогают при стрептококковой инфекции горла. И антибиотики «широкого спектра действия», используемые для борьбы с инфекциями в больницах, – это не то же самое, что и очень специфические антибиотики, которые врач может прописать для лечения бактериальной ушной инфекции.
Вот почему это важно: если вы примете неправильное лекарство, оно не подействует.
Кроме того, он может иметь неприятные и нежелательные побочные эффекты.В большинстве случаев побочные эффекты антибиотиков довольно мягкие. Но, например, прием этих антибиотиков широкого спектра действия в течение длительного периода времени может подвергнуть вас риску заражения C. diff , тяжелой и трудноизлечимой инфекции.
4. Не стоит сохранять старые антибиотики «на всякий случай».

Если у вас остались антибиотики, оставшиеся после последней болезни, не начинайте их принимать. Во-первых, как упоминалось выше, разные антибиотики лечат разные типы бактериальных инфекций.Вы не можете просто предположить, что оставшиеся лекарства подействуют. И, опять же, прием неправильного лекарства, когда оно не поможет, означает риск возникновения побочных эффектов и устойчивости к лекарствам в будущем.
Ничто из этой информации не должно отпугивать вас от приема антибиотиков по назначению, когда они вам действительно нужны. Но врачи должны назначать их с осторожностью – и пациенты должны знать, что они не являются безрисковым панацеей.
Устойчивость к антибиотикам | Сидарс-Синай
Не то, что вы ищете?
Что такое устойчивость к антибиотикам?
Антибиотики – это лекарства, используемые для уничтожения микробов, называемых бактериями.Со временем определенные группы этих микробов могут адаптироваться к этим лекарствам. Они могут измениться таким образом, что антибиотики не смогут их убить. Термин для этого устойчивости к антибиотикам .
Они могут измениться таким образом, что антибиотики не смогут их убить. Термин для этого устойчивости к антибиотикам .
Бактерии – очень маленькие организмы. Они могут попасть в ваше тело. Некоторые из них безвредны и могут быть полезны. Но некоторые из этих микробов могут быть вредными. Когда они размножаются внутри вашего тела, они могут вызвать болезнь.
До антибиотиков люди часто тяжело болели бактериальными инфекциями.С помощью этих лекарств теперь легко вылечить многие из этих инфекций.
Устойчивость к антибиотикам вызывает серьезную озабоченность во всем мире. Это может привести к заболеваниям, которые очень трудно вылечить. Стандартные антибиотики для лечения заболевания в этих случаях могут больше не работать. Другие лекарства также могут не помочь. В результате устойчивость к антибиотикам становится все более распространенной.
Что вызывает устойчивость к антибиотикам?
Устойчивость к антибиотикам может возникнуть при лечении бактерий антибиотиками. Лекарство убивает большинство этих микробов. Но небольшая группа может выжить. Это могло произойти по-разному. Микробы могут:
Лекарство убивает большинство этих микробов. Но небольшая группа может выжить. Это могло произойти по-разному. Микробы могут:
- Развить способность останавливать действие лекарства
- Развить способность откачивать лекарство из клетки
- Изменить (мутировать), чтобы лекарство перестало работать
Когда бактерии становятся устойчивыми, оригинальный антибиотик больше не может их убить. Эти микробы могут расти и распространяться. Они могут вызывать трудноизлечимые инфекции.Иногда они могут даже распространять устойчивость на другие встречающиеся им бактерии.
Когда вы используете антибиотик, существует риск того, что некоторые из бактерий станут устойчивыми. Использование этих лекарств, когда они не нужны, является основной причиной того, что это становится все более распространенным явлением. Поэтому вы должны использовать эти лекарства только при необходимости.
Устойчивость к антибиотикам часто связана с конкретным микробом и антибиотиком. Например, Staphylococcus aureus (или «стафилококк») – это тип бактерий, которые могут вызывать болезни.Метициллин-резистентный S. aureus (MRSA) – это специфический штамм стафилококковых бактерий. MRSA больше не реагирует на антибиотик метициллин (и родственные ему лекарства). В результате он может вызвать множество трудноизлечимых инфекций.
Например, Staphylococcus aureus (или «стафилококк») – это тип бактерий, которые могут вызывать болезни.Метициллин-резистентный S. aureus (MRSA) – это специфический штамм стафилококковых бактерий. MRSA больше не реагирует на антибиотик метициллин (и родственные ему лекарства). В результате он может вызвать множество трудноизлечимых инфекций.
Кто подвержен риску устойчивости к антибиотикам?
Чем больше людей используют антибиотики, тем больше вероятность возникновения резистентности. Иногда люди используют антибиотики, когда они им не нужны. Например, антибиотики не действуют против вирусов.Как и бактерии, вирусы – это микробы, которые могут проникнуть в ваш организм и вызвать инфекцию. Простуда или грипп – это разновидность вируса. Прием антибиотика в этих случаях не лечит болезнь. Это действительно может повысить риск устойчивости к антибиотикам.
Неполный прием антибиотиков также повышает риск. Если вы перестанете принимать его слишком рано, вы можете убить не все бактерии. Оставшиеся микробы могут стать устойчивыми.
Оставшиеся микробы могут стать устойчивыми.
Как распространяются устойчивые к антибиотикам инфекции
Устойчивые бактерии распространяются так же, как и неустойчивые бактерии.Человек, зараженный бактериями (или просто переносящий их на коже), может прикоснуться к предмету. Когда вы касаетесь того же предмета, микробы могут проникнуть в ваше тело. Часто это происходит из-за пореза на коже. Некоторые инфекции могут распространяться по воздуху, когда человек чихает или кашляет. Другие могут передаваться при совместном приеме пищи с инфицированным человеком. Половой контакт – еще один способ распространения этих инфекций.
Вы можете помочь предотвратить распространение всех бактериальных инфекций:
- Всегда тщательно мыть руки водой с мылом
- Не делиться едой или напитками с другими
- Практика безопасного секса
- Использование салфеток для прикрытия рта при кашле или чихании
- Не касаться чужих ран
- Запрещение совместного использования личных вещей, таких как бритвы, полотенца или щетки
Обычное мыло лучше всего подходит для мытья рук и общих поверхностей. Мыло с антибактериальными ингредиентами не помогает остановить распространение инфекции в домашних условиях. Они также могут способствовать сопротивлению.
Мыло с антибактериальными ингредиентами не помогает остановить распространение инфекции в домашних условиях. Они также могут способствовать сопротивлению.
Каковы симптомы устойчивой к антибиотикам инфекции?
Инфекции, вызванные устойчивыми к антибиотикам бактериями, могут поражать почти все части тела. Они могут вызывать множество симптомов. Но сами по себе симптомы не могут сказать вам, вызвана ли инфекция устойчивыми к антибиотикам бактериями.
Как диагностируются устойчивые к антибиотикам инфекции?
Ваш лечащий врач может взять образец инфицированной ткани и отправить его в лабораторию.Там можно выяснить тип заражения. Тесты также могут показать, какие антибиотики убивают микробы. У вас может быть резистентная к антибиотикам инфекция, если вам не станет лучше после лечения стандартными антибиотиками.
Как лечат инфекции, устойчивые к антибиотикам?
Лечение этих инфекций может быть различным. Возможно, у вашего лечащего врача есть другой антибиотик, который борется с инфекцией. Но у него могут быть определенные недостатки. Это может иметь больше побочных эффектов или повышать сопротивляемость.В некоторых случаях у вашего поставщика медицинских услуг может не быть другого варианта. В этом случае вам будет оказана поддерживающая терапия, которая поможет вам почувствовать себя лучше и стать сильнее.
Возможно, у вашего лечащего врача есть другой антибиотик, который борется с инфекцией. Но у него могут быть определенные недостатки. Это может иметь больше побочных эффектов или повышать сопротивляемость.В некоторых случаях у вашего поставщика медицинских услуг может не быть другого варианта. В этом случае вам будет оказана поддерживающая терапия, которая поможет вам почувствовать себя лучше и стать сильнее.
Что я могу сделать, чтобы предотвратить устойчивость к антибиотикам?
Лучший способ предотвратить устойчивость к антибиотикам – это правильно использовать антибиотики. Берите их только при необходимости. Вот несколько способов, которыми вы можете помочь:
- Не принимайте антибиотики против вируса, например, от простуды или гриппа
- Не оставляйте антибиотик на случай следующей болезни.
- Принимайте антибиотики точно в соответствии с предписаниями. Не пропускайте дозы. Завершите полный курс лечения, даже если чувствуете себя лучше.

- Никогда не принимайте антибиотики, прописанные кому-либо.
Медицинские работники также могут помочь по телефону:
- Назначение только необходимых антибиотиков
- Как можно скорее нацелить лекарство на конкретные затронутые бактерии
- Назначение лекарств только на столько времени, сколько необходимо
Другие меры общественного здравоохранения также могут помочь снизить резистентность.Это включает сокращение использования антибиотиков в животноводстве.
Медицинские работники также должны принять меры, чтобы остановить распространение этих инфекций. Эти бактерии очень распространены в медицинских учреждениях. Они всегда должны соблюдать правила гигиены. Они также всегда должны использовать методы борьбы с инфекцией.
Основные сведения об устойчивости к антибиотикам
- Стандартные антибиотики не могут убить бактерии, которые приобрели устойчивость. Многие из этих микробов распространились по всему миру.

- Эти бактерии могут вызывать инфекции. Их бывает очень сложно лечить.
- Если у вас инфекция, устойчивая к антибиотикам, врач может предложить или не предложить другие варианты лечения.
- Прием ненужных антибиотиков способствует росту устойчивых бактерий.
- Соблюдайте правила гигиены. Это помогает предотвратить распространение инфекций, устойчивых к антибиотикам.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что вам говорит врач.
- Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут.
 Также знайте, каковы побочные эффекты.
Также знайте, каковы побочные эффекты. - Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если вам назначена повторная встреча, запишите дату, время и цель этого визита.
- Узнайте, как можно связаться со своим поставщиком услуг, если у вас возникнут вопросы.
Не то, что вы ищете?
.
 Это называется «эмпирическая терапия».
Это называется «эмпирическая терапия». В части случаев может быть параллельное заболевание, сразу две инфекции. Вторая особенность — и в России, и в Бельгии, и в Африке мы очень часто изначально назначаем несколько препаратов, чтобы человек повторно не шёл к врачу, чтобы предотвратить возможные частые осложнения. И в-третьих, почти всегда, если человек в группе риска (низкий иммунитет, на сильнодействующих лекарствах с возможным подавлением иммунитета, пожилой) — часто антибиотики назначают параллельно для перестраховки от бактериальных инфекций».
В части случаев может быть параллельное заболевание, сразу две инфекции. Вторая особенность — и в России, и в Бельгии, и в Африке мы очень часто изначально назначаем несколько препаратов, чтобы человек повторно не шёл к врачу, чтобы предотвратить возможные частые осложнения. И в-третьих, почти всегда, если человек в группе риска (низкий иммунитет, на сильнодействующих лекарствах с возможным подавлением иммунитета, пожилой) — часто антибиотики назначают параллельно для перестраховки от бактериальных инфекций». У нас не всегда есть аптеки, только в крупных городах. Кроме аптек, которые работают по нормальному принципу, в лавках часто продают лекарства по одной таблетке. Есть традиция пить азитромицин по одной таблетке после случайных половых контактов. Да, 1 грамм от хламидий — это правильно. Но не для всего остального. Вот Амоксицилин по одной таблетке продаётся. Продавец спрашивает, сколько надо, даёт одну, две или три таблетки. Пациенты советуются с продавцами в этих продуктовых лавках и на рынках, а тем же надо что-то продать, поэтому он идёт почти к каждому заболеванию. Те же заболевания червями или простейшими лечат антибиотиками. У людей есть большая вера, что качественное лечение обязательно с одной из этих таблеток».
У нас не всегда есть аптеки, только в крупных городах. Кроме аптек, которые работают по нормальному принципу, в лавках часто продают лекарства по одной таблетке. Есть традиция пить азитромицин по одной таблетке после случайных половых контактов. Да, 1 грамм от хламидий — это правильно. Но не для всего остального. Вот Амоксицилин по одной таблетке продаётся. Продавец спрашивает, сколько надо, даёт одну, две или три таблетки. Пациенты советуются с продавцами в этих продуктовых лавках и на рынках, а тем же надо что-то продать, поэтому он идёт почти к каждому заболеванию. Те же заболевания червями или простейшими лечат антибиотиками. У людей есть большая вера, что качественное лечение обязательно с одной из этих таблеток». Некоторые пенициллины и циклоспорины дают перекрёстную устойчивость. У нас есть отработанные схемы в медико-экономических стандартах (это оптимальные схемы лечения заболевания), там прописаны группы препаратов первого ряда. А пациент такой: «А я это уже пил, а вот это второе две недели назад». Ты в больнице в российском регионе или в Африке часто оказываешься в ситуации, когда нечего назначить. Правильно назначать тест на устойчивость патогена к разным антибиотикам, вырастить культуру, взять диски с антибиотиками и посмотреть, что лучше подходит. Но времени и лаборатории близко нет. Делается один выбор, тест проходит внутри пациента. Причём остаются только антибиотики второго-третьего ряда, менее эффективные. Ещё их обычно нет в больницах, надо заказывать. И они попали в эти вторые-третьи группы не просто так, а потому что они более токсичные или менее эффективные. Поэтому люди, которые ипохондрят и пьют антибиотики для перестраховки просто сокращают себе шансы на следующее выздоровление.
Некоторые пенициллины и циклоспорины дают перекрёстную устойчивость. У нас есть отработанные схемы в медико-экономических стандартах (это оптимальные схемы лечения заболевания), там прописаны группы препаратов первого ряда. А пациент такой: «А я это уже пил, а вот это второе две недели назад». Ты в больнице в российском регионе или в Африке часто оказываешься в ситуации, когда нечего назначить. Правильно назначать тест на устойчивость патогена к разным антибиотикам, вырастить культуру, взять диски с антибиотиками и посмотреть, что лучше подходит. Но времени и лаборатории близко нет. Делается один выбор, тест проходит внутри пациента. Причём остаются только антибиотики второго-третьего ряда, менее эффективные. Ещё их обычно нет в больницах, надо заказывать. И они попали в эти вторые-третьи группы не просто так, а потому что они более токсичные или менее эффективные. Поэтому люди, которые ипохондрят и пьют антибиотики для перестраховки просто сокращают себе шансы на следующее выздоровление.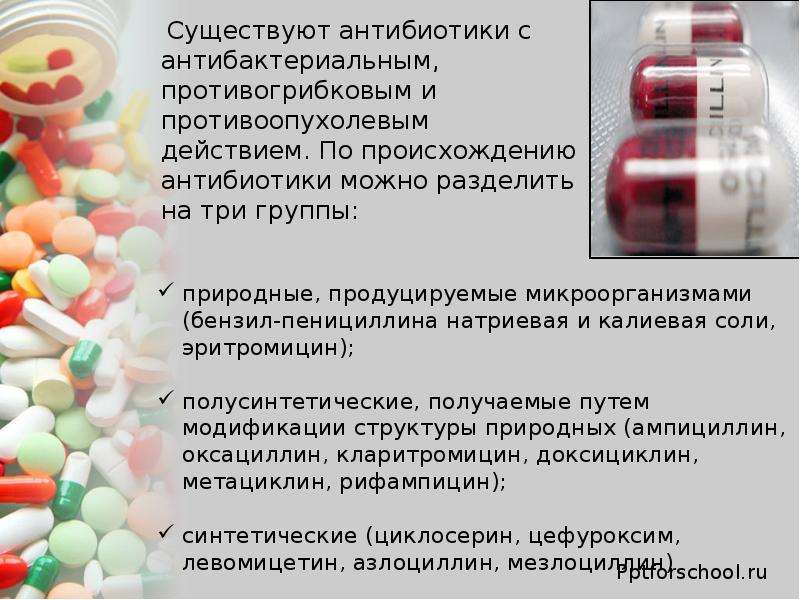 Никогда не играйте с антибиотиками без врача! Про устойчивость почти ко всему — не сказки, и не случаи из стерильных американских больниц. У меня была в Гватемале женщина, которая не допивала курсы антибиотиков. Утверждала, что у неё выделения из влагалища, раз за разом её осматривали, назначали противогрибковое или антибиотики, она брала 20 таблеток, выпивала 5. Потом сама решала, что они не помогают, находила другого врача в клинике, «забывала» карту, говорила, что первый раз, получала новые антибиотики. Судя по посеву на устойчивость, делала она так не только в нашей клинике, потому что на ней весь ассортимент местных аптек и лавок светился красным. В итоге не знали, чем лечить, пришлось заказывать дорогой препарат из резервов. Повезло, что она до него не дотянулась и не натренировала устойчивость. Проконтролировали, чтобы пропила полный цикл. Эта ситуация случается повсеместно.
Никогда не играйте с антибиотиками без врача! Про устойчивость почти ко всему — не сказки, и не случаи из стерильных американских больниц. У меня была в Гватемале женщина, которая не допивала курсы антибиотиков. Утверждала, что у неё выделения из влагалища, раз за разом её осматривали, назначали противогрибковое или антибиотики, она брала 20 таблеток, выпивала 5. Потом сама решала, что они не помогают, находила другого врача в клинике, «забывала» карту, говорила, что первый раз, получала новые антибиотики. Судя по посеву на устойчивость, делала она так не только в нашей клинике, потому что на ней весь ассортимент местных аптек и лавок светился красным. В итоге не знали, чем лечить, пришлось заказывать дорогой препарат из резервов. Повезло, что она до него не дотянулась и не натренировала устойчивость. Проконтролировали, чтобы пропила полный цикл. Эта ситуация случается повсеместно. Судя по описанию, ципрофлоксацин. По итогу родился ребёнок с дефектом. Не знаю, от этого или потому что наследственность, у нас тут генетических тестов родителей нет. Доксициклин тут тоже часто попадается, он вызывает серьёзные дефекты костной ткани.
Судя по описанию, ципрофлоксацин. По итогу родился ребёнок с дефектом. Не знаю, от этого или потому что наследственность, у нас тут генетических тестов родителей нет. Доксициклин тут тоже часто попадается, он вызывает серьёзные дефекты костной ткани.
 Правда, есть нюанс: после использования препарата ДНК будут плохо склеиваться. Не у вас, а у потенциальных детей. Причём достаточно одного партнёра, принимавшего препарат. Полгода ДНК или вообще не получатся, или соберутся с ошибками, и можно будет зачать Майлза Форкосигана. Ну или в совсем плохих случаях можно просто умереть, в побочных действиях есть остановка сердца.
Правда, есть нюанс: после использования препарата ДНК будут плохо склеиваться. Не у вас, а у потенциальных детей. Причём достаточно одного партнёра, принимавшего препарат. Полгода ДНК или вообще не получатся, или соберутся с ошибками, и можно будет зачать Майлза Форкосигана. Ну или в совсем плохих случаях можно просто умереть, в побочных действиях есть остановка сердца. Но не спешите пихать разные предметы себе в задницу. Интерферон сам по себе может быть опасен, поэтому его имеет смысл назначать либо сильно заранее (за месяцы до заражения в рамках работы иммунолога), либо строго с опытным врачом во время лечения инфекции. И не отходить далеко от врача всё время приёма. Особенно, если вы не хотите пожизненных аутоиммунных осложнений. Плюс там есть проблемы с доказанной эффективностью, поэтому в общем случае без назначения врача — строго нет. Только навредите себе.
Но не спешите пихать разные предметы себе в задницу. Интерферон сам по себе может быть опасен, поэтому его имеет смысл назначать либо сильно заранее (за месяцы до заражения в рамках работы иммунолога), либо строго с опытным врачом во время лечения инфекции. И не отходить далеко от врача всё время приёма. Особенно, если вы не хотите пожизненных аутоиммунных осложнений. Плюс там есть проблемы с доказанной эффективностью, поэтому в общем случае без назначения врача — строго нет. Только навредите себе. Они используют римдосивир — госпитальный препарат, который вводится в вену под контролем. Его нельзя применять у людей с высокими печёночными ферментами и креатинином, с осторожностью у всех без исключения пожилых пациентов. Сейчас они делают на нём исследования эффективности и безопасности, поскольку данные только для прошлых коронавирусов. Другой вариант протокола (французский) на базе гидроксоклорохина. Его для чего только не используют! У нас в клинике малярий мало (мы высоко в Гватемале), но зато он помогает при ревматоидном артрите и при ряде прочих аутоиммунных заболеваний. При этом он же вызывает иммуносупрессию, то есть длительные эффекты у него такие, что мало не покажется. Но тактически работает. Не должен, но что-то делает. Мы не знаем, что, и так со многим в микробиологии. Поэтому всегда нужно быть осторожными и взвешивать риски. Потому что комбинации веществ тоже дают непредсказуемые эффекты. В Африке это противовирусное плюс то, что мой пациент купит на рынке через полчаса.
Они используют римдосивир — госпитальный препарат, который вводится в вену под контролем. Его нельзя применять у людей с высокими печёночными ферментами и креатинином, с осторожностью у всех без исключения пожилых пациентов. Сейчас они делают на нём исследования эффективности и безопасности, поскольку данные только для прошлых коронавирусов. Другой вариант протокола (французский) на базе гидроксоклорохина. Его для чего только не используют! У нас в клинике малярий мало (мы высоко в Гватемале), но зато он помогает при ревматоидном артрите и при ряде прочих аутоиммунных заболеваний. При этом он же вызывает иммуносупрессию, то есть длительные эффекты у него такие, что мало не покажется. Но тактически работает. Не должен, но что-то делает. Мы не знаем, что, и так со многим в микробиологии. Поэтому всегда нужно быть осторожными и взвешивать риски. Потому что комбинации веществ тоже дают непредсказуемые эффекты. В Африке это противовирусное плюс то, что мой пациент купит на рынке через полчаса.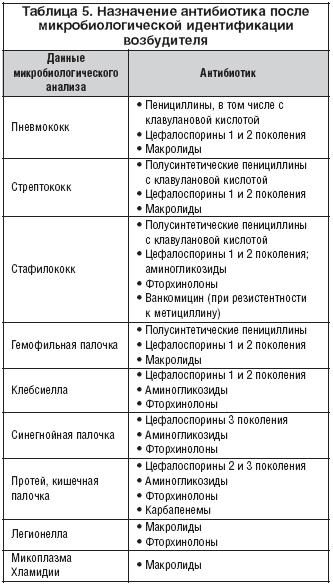 В условиях стационара в Уфе самые непредсказуемые реакции были от сочетания лекарств и алкоголя. Мы точно знали, при каких препаратах пить совсем нельзя, но пациенты всё равно удивляли тем же сочетанием алкоголя и парацетамола со следствием в виде токсического гепатита».
В условиях стационара в Уфе самые непредсказуемые реакции были от сочетания лекарств и алкоголя. Мы точно знали, при каких препаратах пить совсем нельзя, но пациенты всё равно удивляли тем же сочетанием алкоголя и парацетамола со следствием в виде токсического гепатита».


 Не используйте антибиотики при заболеваниях, вызванных вирусами, таких как простуда, грипп, кашель или боль в горле.
Не используйте антибиотики при заболеваниях, вызванных вирусами, таких как простуда, грипп, кашель или боль в горле.
 Не используйте антибиотики при заболеваниях, вызванных вирусами, таких как простуда, грипп, кашель или боль в горле.
Не используйте антибиотики при заболеваниях, вызванных вирусами, таких как простуда, грипп, кашель или боль в горле.


 Также знайте, каковы побочные эффекты.
Также знайте, каковы побочные эффекты.