Дерматологические заболевания – ПроМедицина Уфа
Дерматологические заболевания, как правило, легче выявить, чем какие-либо другие. Ведь они проявляются непосредственно высыпаниями на кожном покрове. Но от того-то эти заболевания вызывают огромное множество неприятных эмоций. Рассмотрим несколько видов современных дерматологических заболеваний.
Акне
– сальные железы, волосяные фолликулы и поры на лице, шее, спине закупориваются, и начинается воспалительный процесс. По-другому это кожное воспаление называют угревой сыпью или угревой болезнью, оно имеет множество клинических проявлений и встречается в любом возрасте. Несмотря на то, что в подавляющем большинстве случаев заболевание может начинаться и заканчиваться в подростковом возрасте, некоторые тяжелые формы акне длятся годами и требуют лечения.
Степень тяжести и методы лечения акнеможет определить только врач-дерматолог. Подбор метода осуществляется индивидуально с учетом возраста, пола, типа кожи и образа жизни пациента.
Себорея
– это кожное заболевание, которое возникает в результате нарушения функций сальных желез кожи. Причиной появления себореи могут служить нервные и эндокринные нарушения. Себорея может появиться на любом кожном участке, но чаще всего обнаруживается там, где особенно много сальных желез: на лице, на спине, на голове. Симптоматика себореи может различаться в зависимости от зоны поражения. Однако специалисты выделяют свойственные практически всем видам себореи признаки: заметное покраснение и шелушение кожи; сильный зуд на пораженных участках кожи; образование шелушащихся чешуек; переизбыток кожного сала. При появлении вышеупомянутых симптомов вам следует обратиться к дерматологу.
Онихомикоз (грибок ногтей)
– это распространенное заболевание, при котором поражается структура ногтя паразитирующими грибками. Этим заболеванием очень легко заразиться контактно-бытовым путем. Риск заражения повышается при посещении общественных мест: бани, бассейна, спортивных залов. При поражении ногтей в их толще появляются желтоватые разводы, полосы, вследствие чего сам ноготь темнеет, а позже – утолщается. Пластина становится рыхлой, склонной к крошению, причем отслаивающиеся частички являются переносчиками возбудителя. На межпальцевых складках также происходят повреждения кожного покрова с образованием белых отслаивающихся пластин и зудящих трещин.
При поражении ногтей в их толще появляются желтоватые разводы, полосы, вследствие чего сам ноготь темнеет, а позже – утолщается. Пластина становится рыхлой, склонной к крошению, причем отслаивающиеся частички являются переносчиками возбудителя. На межпальцевых складках также происходят повреждения кожного покрова с образованием белых отслаивающихся пластин и зудящих трещин.
Последние исследования подтвердили, что грибковая инфекция наносит вред всему организму. Грибок выделяет токсические вещества, провоцируя аллергические реакции и снижение иммунитета. Поэтому резко повышается риск развития многих тяжелых заболеваний и даже раковых опухолей! Пациент с грибковым заболеванием является источником грибковой инфекции для членов своей семьи – заражение происходит примерно в 70% случаев. Грибковые заболевания ногтей существенно снижают качество жизни. Изменения цвета и формы ногтей вызывают чувство неловкости, делают невозможными ношение открытой обуви. Если микоз ногтей не лечить, это может привести к полной потере ногтя, что вызывает болезненность и неудобства при ходьбе. Прежде всего, надо отдавать себе отчет в том, что грибок ногтей не пройдет самостоятельно.
Симптомы микоза ногтей требуют профессиональной диагностики, только врач – специалист, проанализировав соскоб с ногтей и кожи, может поставить точный диагноз и назначить эффективное лечение.
Розацея
– одно из заболеваний кожи лица. Для этого заболевания характерны краснота, которая с развитием патологии становится постоянной, и угри яркого розового цвета. Причина покраснения – расширение капилляров кожи, известное как «сосудистые звездочки». Если период заболевание длительный, в подкожной клетчатке носа происходят изменения, нос меняет форму, утолщается. На фоне розацеи возможно поражение глаз и развитие воспаления.
Для постановки диагноза опытному дерматологу достаточно провести осмотр пациента. Клиника розацеи очень специфична. Для жизни заболевшего розацея не опасна, но такая болезнь доставляет неприятности, является источником психологического дискомфорта. Хроническая форма болезни ведет к изменению внешности, появлению подкожных новообразований. Поэтому своевременное обращение к врачу дерматологу является актуальной задачей при лечении этого заболевания.
Хроническая форма болезни ведет к изменению внешности, появлению подкожных новообразований. Поэтому своевременное обращение к врачу дерматологу является актуальной задачей при лечении этого заболевания.
Псориаз
– это воспалительное заболевание кожи, которое характеризуется появлением на коже четко-очерченных розоватых участков с усиленным шелушением. Основными симптомами псориаза являются появление на коже плотных бугорков розоватого цвета с шелушением на поверхности, чувство втянутости кожи, кожный зуд. Существуют различные формы псориаза, и каждая из форм этого заболевания имеет вполне определенную симптоматику. Однако можно выделить несколько общих для всех разновидностей псориаза симптомов: отшелушивающиеся чешуйки на коже, напоминающие перхоть; красные выпуклые пятна, покрытые белыми чешуйками. Псориаз, как показали исследования, не является инфекционным заболеванием, и не представляет угрозы для жизни, однако может повлечь за собой самые непредсказуемые осложнения. Лечение данного заболевания – долгий и упорный процесс. Терапия направлена на то, чтобы подавить воспаление кожи. При назначении схемы лечения учитываются многие факторы: вид болезни, распространенность сыпи по телу, возраст пациента, наличие хронических заболеваний.
Если форма псориаза не слишком тяжелая, то обычно успешным средством лечения является применение местной терапии. Если же форма заболевания тяжелая, то необходимо использование целого комплекса терапевтических мероприятий, сочетание медикаментозного лечения, наружных средств и физиотерапии. При псориазе очень важно выбрать правильный курс лечения и найти опытного дерматолога, который назначит лечение с учетом ваших особенностей.
Как правило, те или другие дерматологические проблемы есть практически у всех людей. Стоит ли ждать, пока проблема «рассосётся» сама по себе? И все это время избегать общения со сверстниками, друзьями, терять драгоценные минуты активной жизни? Или все- таки стоит избавиться от проблем уже сейчас? К счастью, современная медицина знает, как правильно лечить и как подобрать необходимые средства по уходу, чтобы ликвидировать неприятности.
Врачи-дерматологи «Клиники аллергологии и педиатрии» помогут вам справиться с недугом, чтобы жить активной, счастливой жизнью!
Лечение розацеа. Статьи о дерматологии на сайте частного медицинского центра М+
Розацея – хроническое рецидивирующее заболевание кожи лица, встречающееся преимущественно у женщин после менопаузы. В основе патогенеза лежат ангиотрофоневротические расстройства – в зоне иннервации тройничного нерва изменяется тонус поверхностных сосудов кожи, прежде всего венозного русла. Этому способствует действие разнообразных эндогенных (патология пищеварительного тракта, эндокринные нарушения) и экзогенных факторов (инсоляция, вредные профессиональные воздействия и др.).
Предрасполагающими факторами могут являться:
- наследственность;
-
злоупотребление экстрактивными веществами; -
злоупотребление алкоголем; -
лечение кортикостероидными гормонами (в том числе их длительное наружное применение).
Клиника розацеа
Характерным клиническим признаком розацеа является мелко- или крупнопятнистая, реже диффузная, застойная эритема ярко-розового, малинового или синюшного цвета, в пределах которой отмечается большое количество мелко- и среднепетлистых телеангиэктазий.
В зависимости от стадии заболевания на этом фоне располагаются изолированные плоские узелки размером 3-4 мм и нефолликулярные пустулы. В заключительной стадии отмечаются инфильтрация и увеличение в размерах отдельных участков кожи, чаще носа (ринофима).
Высыпания сопровождаются зудом. Локализуются преимущественно в центральной части лица. До начала заболевания выделяют так называемую предрозацеа, характеризующуюся «эритемой гнева, стыда, смущения». Сначала такая эритема кратковременна, затем становится стойкой, появляются телеангиэктазии.
Развитие болезни стадийное: за эритематозной стадией следует папулезная, далее пустулезная, завершающей является инфильтративно-продуктивная стадия.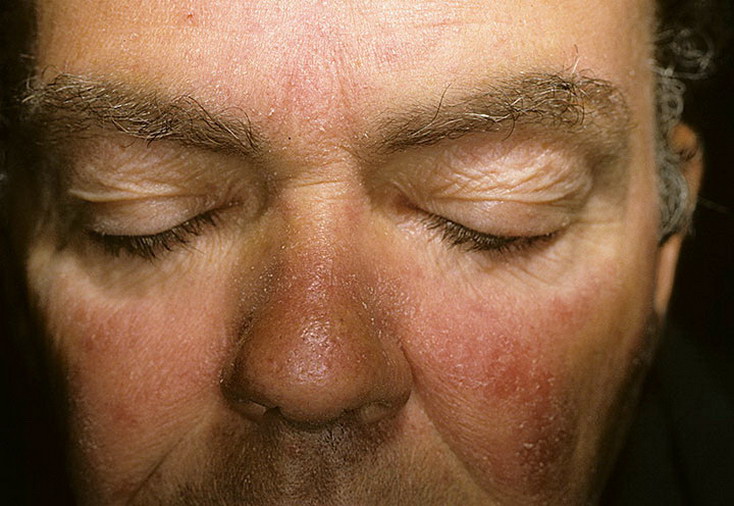
Выделяют также особые формы розацеа:
- стероидная;
-
гранулематозная; -
конглобатная; -
фульминантная; -
грамнегативная розацеа.
Лечение
-
Устранение факторов, способствующих развитию и обострениям розацеа -
Диета с исключением алкоголя, горячих напитков и пряностей -
Умывание холодными настоями трав (ромашка, шалфей) -
Тетрациклины в общепринятых дозах, эритромицин, миноциклин -
Курсовое назначение метронидазола -
Высоко эффективен изотретиноин (роаккутан), особенно при тяжелых формах
Местное лечение
При эритематозной стадии розацеа назначают холодные примочки из настоев трав, в папулезной и пустулезной:
-
пасты, содержащие 2-5% дегтя, ихтиола, ихтиоловые и серные болтушки; -
кремы и гели, содержащие метронидазол; -
диатермкоагуляция телеангиэктазий.
Ринофима
Ринофима (красный нос, шишковидный нос) – заключительная, инфильтративно-продуктивная стадия розацеа. Провоцирующую роль в ее формировании отводят злоупотреблению алкоголем и экстрактивными веществами.
Типы ринофимы
Железистый тип ринофимы встречается значительно чаще и представляет собой бугристые или гроздевидные образования синюшно-красного цвета.
При фиброзном типе ринофимы пораженная кожа гладкая, уплотненная за счет гипертрофии ткани, нос приобретает фиолетовую окраску. Хрящ, кости носа в процесс не вовлекаются.
Ринофима, в отличие от других стадий розацеа, возникает преимущественно у мужчин 40-50 лет, развивается медленно. Часто сочетается с проявлениями других стадий розацеа.
Лечение
Лечится ринофима только хирургическим путем.
Течение заболевания усугубляется наличием клеща угревой железницы (Демодекоз).
Рекомендуем так же ознакомиться со статьями: псориаз и чесотка, а также другими статьями по дерматологии на сайте Медицинского центра М+.
C44.9 Рак кожи | Описание болезни, диагностика, лечение
Рак кожи занимает 3 место среди злокачественных заболеваний, в основном возникая на открытых участках тела, чаще всего – на коже лица (кожа век, крыльев носа, щек, губ). Существует несколько признаков (критериев), указывающих, что из безопасного пятнышка на коже может (или начинает) развиваться опасное заболевание.
Кожа – орган, который человек наблюдает постоянно, поэтому важно внимательно относиться к любым проявлениям длительно незаживающих ран кожи, появлению необычных уплотнений, очаговому изменению цвета кожи. В связи с этим, можно точно утверждать, что в развитии запущенных форм рака кожи чаще всего виноват пациент или его близкие. Часто причиной этому является страх услышать грозный диагноз.
При этом, на большинстве стадий заболевания рак кожи излечим! Одним из видов рака кожи является базалиома.
К раку кожи не относится меланома – самостоятельное и гораздо более агрессивное заболевание.
Основная причина возникновения рака кожи – солнечное облучение в течение длительного времени и особенно – солнечные и химические ожоги кожи. Подробнее о способах защиты при солнечных ожогах – в статье “Берегитесь солнечных ожогов!”
Некоторые, наиболее профилактические меры:
Защищайте в дни высокой солнечной активности открытые части тела, особенно – шею и лицо от прямых солнечных лучей. У людей со светлой кожей – повышенный риск получить ожог.
Применяйте питательные кремы, средства от загара с высоким индексом защиты (SPF) не ниже 4, которые обеспечивают для большинства людей среднюю степень защиты ультрафиолета не ниже 85%.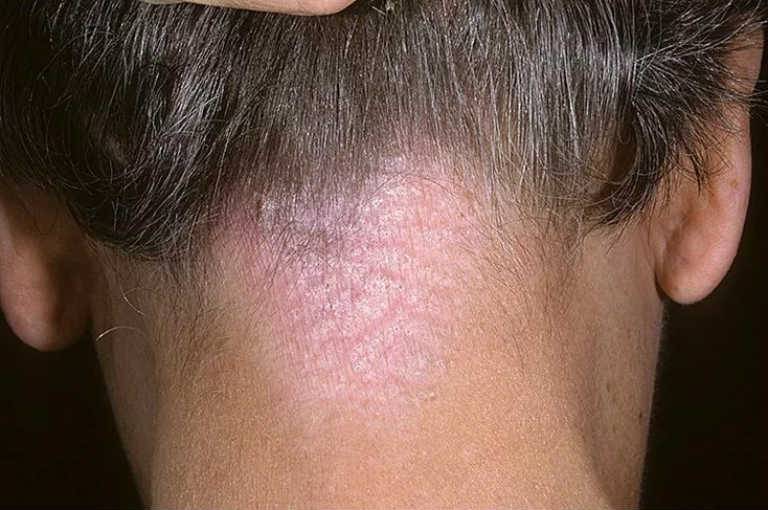 Покупайте кремы проверенных производителей.
Покупайте кремы проверенных производителей.
Загорайте с утра до 10 часов и после 16, когда активность солнечного излучения значительно снижается.
Применяйте косметические изделия и продукты бытовой химии известных производителей, чтобы избежать случайных химических ожогов.
Своевременно, особенно летом, обращайтесь к врачу по поводу выявленных проблем кожи – язвы, длительного шелушения, безболезненных красных пятен.
Бросьте курить! Курение – одна из главных причин рака кожи губ.
Лечение гнойно-септических заболеваний кожи – Медицинский центр
Фурункулы, карбункулы, абсцессы, гнойные заболевания кисти
Фурункул («чирей», «гнойник») — гнойное воспаление волосяного фолликула, сальной железы. Возникновению фурункула способствуют загрязнение и микротравмы кожи (часто встречающаяся причина у мужчин — неосторожное бритьё лица), повышенное пото- и салоотделение, нарушение питания и обмена веществ, снижение активности иммунитета и т. п.
Симптомы: для фурункула свойственно появление на коже болезненной фолликулярной пустулы на фоне красной эритемы с некрозом в центре (т. н. стержень фурункула). После отторжения некротической ткани происходит заживление путём рубцевания. Наиболее часто фурункул возникает на коже шеи, затылка, лица, спины, бедрах. Появление фурункулов в разных стадиях развития называется фурункулёзом, а гнойно-некротическое воспаление кожи и подкожной клетчатки вокруг группы волосяных мешочков и сальных желёз — карбункулом. При нахождении фурункула на лице возможны тяжёлые осложнения (гнойный менингит, сепсис).
При отсутствии положительной динамики консервативного (антибактериальной терапии, мазевые повязки) лечения — увеличение размеров гнойника, повышение Т тела 37-38С, необходимо незамедлительно обратиться к врачу-хирургу. Лечение оперативное – вскрытие, санация гнойной полости антисептиками, назначение последующих перевязок с антибактериальными и заживляющими мазями.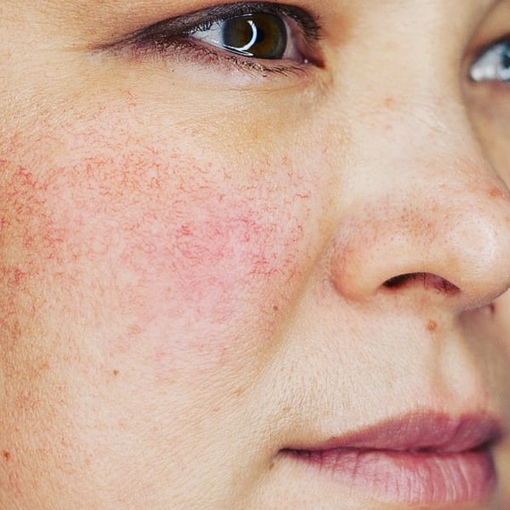 Настоятельно рекомендуем обратиться к врачу в первые сутки заболевания, для применения правильного лечения.
Настоятельно рекомендуем обратиться к врачу в первые сутки заболевания, для применения правильного лечения.
Абсцесс – отграниченное гнойное воспаление тканей с образованием гнойной полости, может развиться в подкожной клетчатке, мышцах, костях, в органах и между ними. Абсцесс может возникнуть как самостоятельно, чаще всего в исходе фурункула когда инфекция распространяется в глубину тканей, так и как осложнение другого заболевания (пневмония, травма и т.д.). У пациента с данным заболеванием повышается Т тела до 38С, возникает озноб, локально область абсцесса выпуклая, с покраснением кожи, флюктуацией над гнойником. Осложнение абсцесса: флегмона (не отграниченное гнойно-некротическое заболевание мягких тканей), сепсис. При подозрении на наличие абсцесса необходимо незамедлительной обратиться к врачу-хирургу. Лечение проводится комплексное: оперативное (вскрытие, санация, дренирование гнойной полости с последующими ежедневными перевязками) антибактериальная терапия, физиолечение.
Безопасная защита: как носить маску без последствий для кожи, рассказала эксперт СПбГУ
Маски, которые еще полгода назад были приметой врачебного сообщества, сегодня неминуемо стали частью ежедневной рутины каждого человека. Несмотря на то, что многие ограничительные меры, связанные с распространением коронавирусной инфекции, сняты, ношение масок по-прежнему остается обязательным в общественных местах и транспорте. «Хотя факторы, влияющие на вероятность передачи инфекции, остаются не вполне расшифрованными, известно, что заболевание передается от человека к человеку, а основными путями передачи является воздушно-капельный и контактный. Именно поэтому использование средств индивидуальной защиты (СИЗ) рассматривается как важная мера в профилактике заражения SARS-CoV-2», — рассказала врач.
Защитные маски-респираторы с клапанами или медицинские маски носят часами. Особенно подвержены риску нежелательных явлений медицинские работники, работающие в респираторах непрерывно, изо дня в день. «Наиболее часто у врачей возникают повреждения кожи вплоть до формирования язв и в дальнейшем рубцов в области переносицы в результате трения и давления. По некоторым данным, такие реакции наблюдаются у 69 % специалистов, работающих в “красной зоне”, особенно у женщин. Кроме того, могут возникнуть инфекционные заболевания кожи, акне, аллергический и неаллергический контактный дерматит», ― рассказала Ирина Смирнова.
«Наиболее часто у врачей возникают повреждения кожи вплоть до формирования язв и в дальнейшем рубцов в области переносицы в результате трения и давления. По некоторым данным, такие реакции наблюдаются у 69 % специалистов, работающих в “красной зоне”, особенно у женщин. Кроме того, могут возникнуть инфекционные заболевания кожи, акне, аллергический и неаллергический контактный дерматит», ― рассказала Ирина Смирнова.
Использование средств индивидуальной защиты рассматривается как важная мера в профилактике заражения SARS-CoV-2
Профессор кафедры инфекционных болезней, эпидемиологии и дерматовенерологии СПбГУ Ирина Смирнова
По словам эксперта, обычное население не так часто сталкивается с выраженными негативными эффектами от ношения масок, но все же такие случаи есть: «Под маской создаются особые условия ― повышается влажность и локальная температура, усиливается продукция кожного сала. Маски и респираторы также оказывают трение и давление. Действуя комплексно, эти факторы ведут к нарушению функций кожного барьера и появлению воспалительной реакции. Из распространенных последствий — покраснение кожи лица, появление или усиление акне и розацеа, высыпания, зуд и жжение». Некоторые маски содержат формальдегид и другие консерванты, которые при контакте с нежной кожей лица могут вызвать аллергический дерматит, особенно у склонных к аллергии людей.
Чтобы помочь коже справиться с неблагоприятным воздействием, врачи рекомендуют использовать смягчающие средства или кремы на основе силикона. «Считается, что такие средства не влияют на герметичность масок, однако существенно уменьшают риск нежелательных явлений, связанных с трением и давлением», ― подчеркнула Ирина Смирнова. Чтобы поддержать чувствительную кожу лица во время пандемии, можно применять для умывания мягкие средства с нейтральным pH, не содержащие мыла и абразивных частиц. «Важно избегать применения спиртсодержащих и раздражающих средств ухода за кожей. Предпочтение следует отдавать средствам без содержания большого количества консервантов, отдушек, парабенов — например, так называемой стерильной косметике», ― посоветовала дерматолог.
Здоровая кожа — Профилактика заболеваний и ЗОЖ — Бюджетное учреждение Ханты-Мансийского автономного округа – Югры
Здоровая кожа
(Памятка для населения)
Кожа физиологически изменяется на протяжении всей жизни человека, постепенно меняя свой вид. Человек имеет, возможность сохранить кожу здоровой и сделать возрастные изменения кожи гармоничными.
Кожа – это отражение всего, что происходит в организме, и при любых проблемах с кожей рекомендуем проверить общее состояние здоровья, а не бежать косметологу или пытаться решить проблему самостоятельно. Потому что на состояние кожи нередко влияют не слишком заметные до сих пор проблемы со здоровьем.
Слишком сухая или жирная кожа, выпадение или избыточный рост волос на теле зависят от изменений деятельности половых желез. Серая, тусклая и сухая кожа, выпадающие ломкие волосы – признаки заболеваний щитовидной железы.
Состояние желудочно-кишечного тракта напрямую сказывается на здоровье кожи. Несбалансированный рацион действует на кожу опосредованно – через печень, поджелудочную железу, желчный пузырь. Для переваривания, например, излишка жирной пищи задействуются дополнительные ресурсы органов ЖКТ, что приводит к нарушению их функций. А это уже сказывается на состоянии кожи – изменяется ее цвет, ухудшается тонус и эластичность. Очень важна для кожи и правильная работа кишечника – нарушение его работы лишает организма влаги, нужных микроэлементов и полезных бактерий.
Питание – одно из важных составляющих здоровья кожи, человек, который правильно питается, легко заметить по состоянию его кожи.
Три раза в неделю ешьте рыбные блюда и добавляйте в пищу нерафинированные растительные масла. Эти продукты богаты незаменимыми жирными кислотами Омега-3, делающими кожу здоровой и сияющей. Регулярно ешьте продукты животного происхождения, богатые белками: они поставляют в организм белки коллаген и эластин, делающие кожу упругой. Кроме того, в печени, яйцах и молочных продуктах много витамина А, стимулирующего обновление клеток кожи. А вот потребление простых углеводов – сахара, шоколада, белого хлеба – надо контролировать. Их избыток негативно влияет на состояние кожи, например, вызывают появление угревой сыпи. Ешьте больше овощей и фруктов: они богаты клетчаткой, витаминами А, Е, С рибофлавоноидами, замедляющими старение кожи. Добавляйте в пищу продукты, богатые серой, цинком и железом (помидоры, зеленые овощи, пшеничные отруби, печень и разнообразные ягоды) – эти вещества необходимы для восстановления кожи.
Кроме того, в печени, яйцах и молочных продуктах много витамина А, стимулирующего обновление клеток кожи. А вот потребление простых углеводов – сахара, шоколада, белого хлеба – надо контролировать. Их избыток негативно влияет на состояние кожи, например, вызывают появление угревой сыпи. Ешьте больше овощей и фруктов: они богаты клетчаткой, витаминами А, Е, С рибофлавоноидами, замедляющими старение кожи. Добавляйте в пищу продукты, богатые серой, цинком и железом (помидоры, зеленые овощи, пшеничные отруби, печень и разнообразные ягоды) – эти вещества необходимы для восстановления кожи.
С возрастом кожа постепенно теряет влагу, становится дряблой. Чтобы кожа всегда выглядела свежей и упругой, рекомендуем выпивать около 2-х литров воды в сутки. Вода активизирует обменные процессы в организме и позволяет избавиться от токсинов, которые делают кожу тусклой и безжизненной. Кроме того, вода уменьшает чувство голода и спасает от переедания, что также положительно сказывается на состоянии кожи. Сладкая газировка, чай, кофе или соки в 2литра не входят – они только утоляют жажду и добавляют в рацион лишние калории. Поэтому надо пить только чистую воду.
Систематическое употребление алкоголя нарушает функции печени. Это меняет цвет лица, делает кожу лица отечной и тусклой. А длительное злоупотребление способствует изменению сосудов и появлению расширенных капилляров в виде «звездочек» или «сеточек» на щеках и носу.
Курение старит кожу очень быстро и интенсивно. И скорость старения напрямую связана с количеством выкуриваемых сигарет в день. Кожа курильщиков становится сухой, дряблой из-за того, что никотин сужает поры и ухудшает питание кожи. Кроме того, он разрушает коллаген – белок, придающий коже прочность. У курящих женщин специфическая кожа: с желтизной, бледная, подвержена раннему образованию морщин.
Основные повреждения коже наносят ультрафиолетовые лучи. Лучи типа А повреждают клетки кожи и способны спровоцировать развитие раковой опухоли. Лучи типа В провоцируют появление термического ожога кожи и ее преждевременное старение.
Лучи типа В провоцируют появление термического ожога кожи и ее преждевременное старение.
Эти лучи одинаково опасны, вне зависимости от происхождения – естественного или лампы в солярии. Используйте солнцезащитные средства с подходящим фактором защиты и обязательно обновляйте его каждые два часа. Не существует солнцезащитного крема, способного полностью защитить кожу – используйте дополнительно шляпы, зонтик и естественную тень. Старайтесь не выходить на солнце с 12-16 часов.
Нехватка сна в первую очередь сказывается на коже, делая ее тусклой и украшая лицо синяками и мешками под глазами. Для сохранения здоровья кожи старайтесь спать не менее 7-8 часов в сутки на удобной подушке. Старайтесь выбрать подушку, которая не позволит пережиматься сосудам, проходящим в области шеи – это нарушает отток жидкости и приводит к отекам на лице.
Чтобы засыпать лучше, старайтесь быть физически активным каждый день. Когда человек занимается спортом, у него появляется физиологическая усталость, которая является гарантом хорошего сна. Хорошо выспавшийся человек всегда отлично выглядит утром.
Помните, что кожные покровы тела, не только покрытие, как обивка на диване. За кожей необходим ежедневный уход. Кожа это зеркало внутреннего состояния организма. Поэтому правильное питание, полноценный отдых и физические упражнения это то, что должно выполняться с Вашей стороны для здоровья кожных покровов.
Будьте здоровы!
COVID по коже: симптомами коронавируса могут быть семь видов сыпи | Статьи
Пандемия коронавируса — серьезный вызов для специалистов по кожным инфекциям, сообщили ученые из многих стран. COVID-19 вызывает различные внешние проявления, которые требуют детального изучения. Российские врачи рассказали «Известиям» о семи видах высыпаний, которые могут быть связаны с патогеном. В некоторых случаях это первый сигнал заражения SARS-CoV-2, поэтому дерматологам необходимо особенно внимательно относиться к своим пациентам в период пандемии.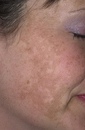 Кроме того, более серьезные кожные проявления отмечены при тяжелом течении болезни, то есть их можно использовать и для диагностики стадии заболевания.
Кроме того, более серьезные кожные проявления отмечены при тяжелом течении болезни, то есть их можно использовать и для диагностики стадии заболевания.
Внешние проявления
Ученые кафедры дерматологии и аллергологии Государственной клиники Дрездена опубликовали статью, в которой сообщили, что пандемия коронавирусной инфекции — серьезный вызов для специалистов. Как сказано в публикации, в литературе встречается много данных о кожных симптомах, хотя их специфичность для COVID-19 пока не доказана. Также исследователи обращают внимание на то, что из-за эпидемии стало крайне затруднительно лечить пациентов с воспалительными заболеваниями — например, псориазом.
«Хотя COVID-19 и не является кожным заболеванием, он оказывает огромное влияние на дерматологию», — сказано в статье.
Действительно, литература описывает различные внешние проявления у пациентов с коронавирусной инфекцией, сообщил «Известиям» и. о. директора Института биомедицинских систем и биотехнологий Санкт-Петербургского политехнического университета Петра Великого (СПбПУ) Андрей Васин.
Фото: ИЗВЕСТИЯ/Зураб Джавахадзе
— В случае коронавирусной инфекции может наблюдаться гиперэкспрессия провоспалительных цитокинов (низкомолекулярные информационные растворимые белки, обеспечивающие передачу сигналов между клетками. — «Известия»), что приводит к разбалансировке воспалительного ответа, — отметил эксперт. — А это, в свою очередь, может провоцировать развитие тех или иных кожных проявлений.
Однако это только один из возможных механизмов развития кожных симптомов, причин может быть множество, и их необходимо изучать более углубленно.
Семь видов патологий
Ранее специалисты из Московского научно-практического центра дерматологии и косметологии, РНИМУ им. Пирогова и РУДН изучили патологии кожи, связанные с коронавирусной инфекцией. В целом их можно разделить на семь категорий, сообщила «Известиям» доцент кафедры кожных и венерических болезней факультета повышения квалификации медицинских работников РУДН Ольга Жукова.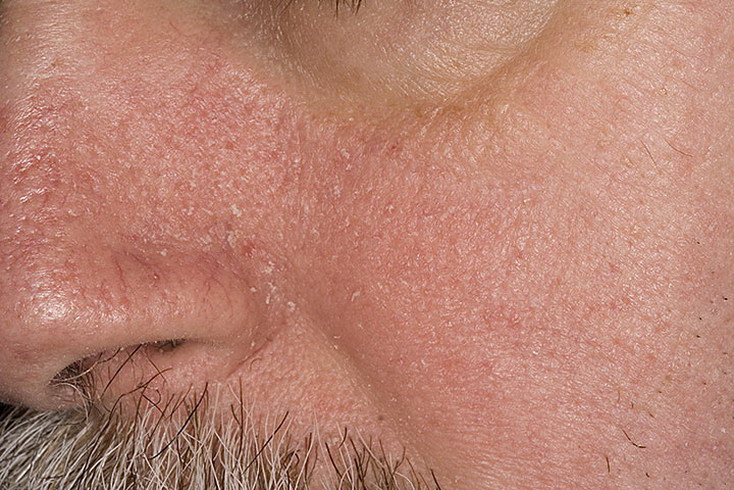
— Первая группа — это ангииты кожи (воспаления стенок сосудов, которые проявляются как волдыри, геморрагические пятна различной величины, воспалительные узелки и бляшки —«Известия»), — сообщила специалист. — Они обусловлены непосредственно короновирусной инфекцией, на фоне которой происходит поражение стенок мелких сосудов дермы циркулирующими в крови иммунными комплексами.
Фото: ИЗВЕСТИЯ/Зураб Джавахадзе
Вторая группа — папуло-везикулезные высыпания. Такие поражения всегда харатектризуются острыми клиническими симптомами, обычно они плотно покрывают всё тело. Ярким примером такой сыпи могут быть прыщи при ветрянке. При коронавирусе это больше похоже на потницу, которая возникает на фоне высокой температуры с многодневным повышенным потоотделением у пациентов.
К третьей категории кожных проявлений специалисты относят розовый лишай и папуло-сквамозные сыпи (воспалительные заболевания кожи, характеризующиеся красными или розовыми папулами и бляшками, покрытыми чешуйками (к этой группе относится псориаз. — «Известия»).
— Они представляют собой инфекционно-аллергические поражения кожи, ассоциированные с COVID-19 инфекцией, — пояснила Ольга Жукова. — Клинической особенностью розового лишая при короновирусной инфекции является отсутствие «материнской бляшки» — самого крупного элемента, возникающего первым при классическом течении дерматоза.
Фото: ИЗВЕСТИЯ/Зураб Джавахадзе
К четвертой категории специалисты отнесли кореподобные сыпи, к пятой — токсидермии. Это высыпания напрямую не связаны с коронавирусной инфекцией. Они возникают вследствие индивидуальной непереносимости пациентами определенных лекарственных препаратов. В шестую группу кожных проявлений коронавируса ученые включают крапивницу — в некоторых случаях она может быть предвестником начала COVID-19.
К последней, седьмой категории можно отнести трофические изменения тканей лица, которые возникают у пациентов на ИВЛ из-за длительного лежания на животе.
Диагноз на пальцах
Несмотря на такое многообразие клинических проявлений, утверждать, что их вызывает именно патоген Sars-CoV-2, а не сопутствующие заболевания, пока нельзя. Необходимы дальнейшие исследования. Кожные проявления могут быть связаны и с применением лекарственных препаратов для лечения коронавируса. В таких случаях необходимо определить, на какой препарат возникла данная реакция и отменить его, рассказал «Известиям» ассистент центра постдипломного медицинского образования Института медицины и психологии В. Зельмана НГУ, врач дерматовенеролог-онколог Наталья Шепилова.
— При данных кожных проявлениях врач дерматолог должен тщательно собрать анамнез и заподозрить существование у пациента коронавирусной инфекции, особенно если при этом есть или были симптомы ОРВИ. Также при нетипичной клинической картине других кожных заболеваний — таких, например, как розовый лишай Жибера с отсутствием типичной материнской бляшки, тоже необходимо исключить инфекцию COVID-19, — пояснила эксперт.
Фото: ИЗВЕСТИЯ/Павел Бедняков
По словам Натальи Шепиловой, кожные симптомы можно использовать для диагностики стадии заболевания. Некоторые ученые уже предложили проводить оценку вирусной нагрузки и коррелировать это с появлением дерматологических симптомов, так как отмечают более серьезные кожные проявления при тяжелом течении коронавирусной инфекции.
Ранее испанские специалисты описали такой специфический кожный симптом, как «ковидные пальцы». Как рассказали российские дерматологи, внешне эта патология может походить на механическую травму или обморожение. При этом пациенты отрицают возможность таких повреждений. Как пояснила Наталья Шепилова, вероятнее всего, это особая форма ангиита кожи, которая чаще всего имеет инфекционно-аллергическое происхождение и является одним из признаков инфекции COVID-19.
ЧИТАЙТЕ ТАКЖЕ
Детские неинфекционные состояния кожи – условия и методы лечения
Существует множество различных неинфекционных заболеваний кожи, при которых требуется клиническая помощь врача или другого медицинского работника.
Дерматит
Дерматит относится к ряду кожных заболеваний, при которых кожа вызывает воспаление. Для дерматита характерно то, что кожа может быть красной, опухшей, покрытой волдырями, струпьями, чешуйками, мокнущей или зудящей. Некоторые типы дерматитов вызваны аллергией, но большинство из них не имеют известных причин.
К наиболее распространенным формам дерматита относятся:
- Контактный дерматит
- Атопический дерматит (экзема)
- Пеленочный дерматит
- Себорейный дерматит (колыбель колыбели)
Что такое контактный дерматит?
Контактный дерматит – это физиологическая реакция, которая возникает при контакте кожи с определенными веществами. Раздражители кожи вызывают 80 процентов этих реакций, а остальные 20 процентов вызваны аллергенами, которые вызывают аллергическую реакцию.
Взрослые страдают аллергическим контактным дерматитом больше, чем дети или пожилые люди.
Что вызывает раздражающий контактный дерматит?
К наиболее частым причинам раздражителей у детей относятся следующие:
- Мыло
- Слюна
- Разные продукты питания
- Моющие средства
- Детские лосьоны
- Духи
Растения, а также металлы, косметика и некоторые лекарства , может также вызвать контактный дерматит.К ним относятся:
- Ядовитый плющ. Семейство растений, которое также включает ядовитый дуб и сумах, является частой причиной контактного дерматита.
- Металлы. Около 3000 химических агентов способны вызвать аллергический контактный дерматит. Никель, хром и ртуть являются наиболее распространенными металлами, вызывающими контактный дерматит.
- Никель содержится в бижутерии, пряжках для ремней и наручных часах, а также в застежках-молниях, кнопках и крючках на одежде. Контакт с хромированными предметами, содержащими никель, также может вызвать кожные реакции у детей, чувствительных к никелю.

- Ртуть, содержащаяся в растворах для контактных линз, может вызывать проблемы у некоторых детей.
- Никель содержится в бижутерии, пряжках для ремней и наручных часах, а также в застежках-молниях, кнопках и крючках на одежде. Контакт с хромированными предметами, содержащими никель, также может вызвать кожные реакции у детей, чувствительных к никелю.
- Латекс. У некоторых детей аллергия или чувствительность к латексу (резине). Латекс содержится в изделиях, изготовленных из натурального латекса, таких как резиновые игрушки, воздушные шары, колокольчики, резиновые перчатки, пустышки или соски.
- Косметика. Многие виды косметических средств могут вызывать аллергический контактный дерматит. Перманентная краска для волос, содержащая парафенилендиамин, является наиболее частой причиной.Другие продукты, которые могут вызвать проблемы, включают красители для одежды, парфюмерию, тени для век, лак для ногтей, губную помаду и некоторые солнцезащитные кремы.
- Лекарства. Неомицин, содержащийся в кремах с антибиотиками, является частой причиной контактного дерматита. Другие возможные причины – местные анестетики, такие как новокаин или парабен.
Каковы симптомы контактного дерматита?
Самая тяжелая реакция обычно на месте контакта. Ниже приведены некоторые из других симптомов, связанных с контактным дерматитом.Однако каждый ребенок может испытывать симптомы по-разному.
- Легкое покраснение и отек кожи
- Волдыри на коже
- Зуд
- Масштабирование и временное утолщение кожи
Симптомы контактного дерматита могут напоминать другие кожные заболевания, поэтому всегда консультируйтесь с врачом для постановки правильного диагноза .
Как лечить контактный дерматит?
Лучшее лечение – это выявить и избегать веществ, которые могли вызвать аллергический контактный дерматит.Следующие рекомендации Американской академии аллергии, астмы и иммунологии предназначены для легких и умеренных реакций:
- Тщательно вымыть кожу водой с мылом как можно скорее после воздействия.
- Стирать одежду и все предметы, соприкасавшиеся с растительными смолами.
 (ядовитый плющ / дуб), чтобы предотвратить повторное воздействие.
(ядовитый плющ / дуб), чтобы предотвратить повторное воздействие. - Используйте влажные холодные компрессы, чтобы успокоить и снять воспаление, если волдыри сломаны.
- При тяжелых реакциях всегда обращайтесь к врачу или звоните 911
Атопический дерматит
дерматит?
Атопический дерматит, также называемый экземой, представляет собой кожное заболевание, которое обычно проявляется у младенцев или очень маленьких детей и может длиться до тех пор, пока ребенок не достигнет подросткового или взрослого возраста.При экземе кожа чешется, краснеет и шелушится.
Родители с экземой чаще заводят детей с экземой. Различные триггеры могут усугубить экзему, в том числе экологический стресс, аллергия и потливость. У 65 процентов детей с экземой симптомы проявляются в течение первого года жизни, а у 90 процентов – в течение первых 5 лет.
Каковы симптомы экземы?
Места возникновения экземы могут меняться с возрастом.У младенцев и маленьких детей экзема обычно обнаруживается на лице, за пределами локтей и на коленях. У детей старшего возраста и взрослых экзема, как правило, появляется на руках и ногах, а также на тыльной стороне колен.
Каждый ребенок может испытывать симптомы по-разному, но основные симптомы включают в себя следующие:
- Сухая, чешуйчатая кожа
- Небольшие шишки, которые открываются и слезятся при расчесывании
- Покраснение и припухлость кожи
- Утолщение кожи (при хронической экземе)
Чрезмерное трение и расчесывание может привести к разрыву кожи, что, в свою очередь, может вызвать инфекцию.У некоторых детей бывает всего несколько эпизодов или обострений, в то время как у других детей экзема будет проявляться в зрелом возрасте.
Симптомы экземы могут напоминать другие кожные заболевания, поэтому врач всегда должен диагностировать экзему.
Как диагностируется экзема?
Экзема очень распространена. Национальный институт артрита и костно-мышечной и кожных заболеваний считает, что по крайней мере 10 процентов младенцев и детей имеют атопический дерматит. Диагноз обычно основывается на физикальном осмотре и истории болезни, но может также включать следующее:
Диагноз обычно основывается на физикальном осмотре и истории болезни, но может также включать следующее:
- Семейный анамнез (дети, рожденные от матери, страдающей аллергическими заболеваниями, более склонны к экземе)
- Личный анамнез аллергии или астмы
- Анализы крови
Как лечить экзему?
Конкретное лечение экземы определяет врач ребенка на основании следующих данных:
- Возраст ребенка, общее состояние здоровья и история болезни
- Степень нарушения
- Переносимость ребенком определенных лекарств, процедур или методов лечения
- Ожидания относительно протекания реакции
- Мнение или предпочтение ребенка или родителей
Примечание. Лекарства от экземы не существует.Цели лечения – уменьшить зуд и воспаление, увлажнить кожу и предотвратить инфекции.
Разработка методов лечения
Новый класс лекарств, называемых иммуномодуляторами для местного применения (ТИМ), предлагает вариант лечения атопического дерматита без стероидов. Эти лекарства можно использовать на любом участке тела, чтобы уменьшить зуд, покраснение и боль, вызванные экземой.
Такролимус – первый TIM, одобренный Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) (ссылка на www.fda.gov) Еще один многообещающий новый ТИМ – пимекролимус.
FDA не рекомендует использовать TIM для детей в возрасте до двух лет. Обязательно проконсультируйтесь с детским врачом для получения дополнительной информации.
Как справиться с экземой?
Следующий список включает в себя различные советы по борьбе с экземой:
- Избегайте контакта с раздражителями, как определит детский врач
- Регулярно купайте ребенка, используйте увлажняющие кремы и применяйте хорошие методы ухода за кожей
- Следите за тем, чтобы ребенок оставался в комнате прохладно ночью, чтобы предотвратить потоотделение, которое может раздражать кожу.

- Избегайте грубого мыла.Попросите детского врача порекомендовать торговую марку.
- Убедитесь, что у ребенка короткие ногти, так как расчесывание может способствовать развитию инфекции.
- Используйте лосьоны для смазки не реже одного раза в день. Попросите детского врача порекомендовать торговую марку
Какое лечение тяжелой экземы?
В тяжелых случаях лечащий врач может также назначить лекарства. Для лечения экземы чаще всего используются следующие препараты:
- Антигистаминные препараты. Эти лекарства помогают уменьшить зуд. Примеры включают дифенгидрамин (Benadryl®) или гидроксизин (Atarax®). Эти лекарства могут вызывать сонливость, но доступно несколько новых антигистаминных препаратов, которые не вызывают сонливость. Проконсультируйтесь с детским врачом для получения дополнительной информации.
- Кремы стероидные. Эти лекарства для местного применения помогают уменьшить воспаление кожи, уменьшая тем самым зуд и отек. Доступно множество стероидов разной силы для местного применения.При чрезмерном применении стероиды могут повредить кожу, поэтому следуйте советам детского врача.
- Пероральные антибиотики
Пеленочный дерматит
Что такое пеленочный дерматит?
Пеленочный дерматит, широко известный как пеленочная сыпь, – это термин, используемый для описания различных кожных высыпаний в области пеленок. Сыпь обычно красная и шелушащаяся, но редко бывает изъязвленной. Это чаще всего наблюдается у младенцев в возрасте от 9 до 12 месяцев, также может начаться в первые 2 месяца жизни.
Что вызывает пеленочный дерматит?
Возможные причины опрелостей включают следующее:
- Раздражение – моча и фекалии, застрявшие в подгузнике
- Кандидозный дерматит подгузника – дерматит, вызванный дрожжевой инфекцией в области подгузника, часто предшествующий пеленочному дерматиту
- Себорейный пеленочный дерматит – распространенное хроническое заболевание кожи, которое может поражать как область подгузника, так и другие участки тела
Другие менее распространенные причины дерматита в области подгузника включают следующее:
- Импетиго – дерматит, вызванный бактериальной инфекцией
- Перианальный стрептококк – дерматит, вызванный стрептококком
- Аллергический дерматит – тип дерматита, который редко встречается в первые 2 года жизни, но может быть вызван мылом и моющие средства, или подгузник
Каковы симптомы пеленочного дерматита?
Симптомы пеленочного дерматита различаются в зависимости от причины сыпи и могут отличаться от ребенка к ребенку.Ниже приведены общие характеристики опрелостей:
- Кандидозный дерматит от подгузников – эта сыпь обычно начинается в складках или складках бедер и в области подгузников, а затем распространяется. Обычно это глубокая красная блестящая сыпь с красными сателлитными поражениями, и это может быть связано с молочницей, грибковой инфекцией во рту ребенка.
- Себорейный пеленочный дерматит – эта сыпь также поражает кожные складки в области паха и обычно имеет розовый цвет.У младенцев также может быть эта сыпь на лице, волосистой части головы или шее одновременно.
- Контактный пеленочный дерматит – эта сыпь в основном наблюдается на ягодицах и может распространяться на бедра, живот и область талии, но обычно не затрагивает складки в этой области. Сыпь обычно красная и блестящая.
Симптомы пеленочного дерматита могут напоминать другие кожные заболевания. Всегда консультируйтесь с врачом для постановки правильного диагноза.
Как диагностируется пеленочный дерматит?
Пеленочный дерматит обычно диагностируется на основании локализации и внешнего вида сыпи при физикальном осмотре ребенка.Кроме того, врач может соскоблить кожу, чтобы помочь в диагностике.
Как лечить опрелости?
Лечение пеленочного дерматита зависит от причины сыпи. Специфическое лечение пеленочного дерматита также определяется врачом на основании:
- Возраст ребенка, общее состояние здоровья и история болезни
- Степень заболевания
- Переносимость ребенком определенных лекарств, процедур или методов лечения
- Ожидания по течению заболевания
- Мнение или предпочтение ребенка или родителей
Лечение может включать:
- Удаление подгузника на несколько дней
- Лечебный крем для подгузников (по назначению врача ребенка)
- Противовоспалительное средство кремы
- Влагостойкие кремы для подгузников
Правильный уход за кожей также очень важен для предотвращения пеленочного дерматита.Сюда входят:
- Поддержание чистоты и сухости области подгузников
- Частая смена подгузников
- Время от времени сушить на воздухе область подгузников
- Ограничение использования мыла и других агрессивных чистящих средств в области подгузников
Себорейный дерматит (колыбель)
Что такое себорейный дерматит (колыбель)?
Себорейный дерматит, также известный как колыбель, характеризуется наличием мелких белых чешуек на голове и коже черепа. Однако себорейный дерматит также может возникать в области подгузников или на лице, шее и туловище.Себорейный дерматит чаще всего встречается у младенцев, но обычно проходит в течение первого года жизни.
Что вызывает колпачок крышки?
Точная причина этого состояния кожи неизвестна.
Как выглядит колпачок люльки?
Каждый ребенок может испытывать симптомы по-разному, но основные симптомы включают сухие или жирные чешуйки на коже головы.
Как диагностируется крышка люльки?
Колпачок люльки обычно диагностируется на основании физического осмотра ребенка. Сыпь, связанная с колпачком колыбели, уникальна и обычно может быть диагностирована с помощью медицинского осмотра.
Как лечить колпачок люльки?
Конкретное лечение колпачка колыбели будет определяться на основании:
- Возраст ребенка, общее состояние здоровья и история болезни
- Степень состояния
- Переносимость ребенком определенных лекарств, процедур или методов лечения
- Ожидания в отношении течение состояния
- Мнение или предпочтение родителей
Состояние поддается лечению, но может повториться.Лечение обычно эффективно облегчает симптомы и может включать:
- Растирание кожи головы детским маслом или вазелином (для размягчения корок перед мытьем)
- Специальный шампунь по назначению врача
- Крем или лосьон с кортикостероидами
Угри
Что такое прыщи?
Прыщи – это термин, обозначающий закупоренные поры, прыщи и более глубокие уплотнения на лице, шее, груди, спине, плечах и даже на плечах.
Угри – очень распространенное заболевание: этим заболеванием страдают почти 17 миллионов человек в США.Акне чаще всего начинается в период полового созревания. В период полового созревания уровень мужских половых гормонов увеличивается как у мальчиков, так и у девочек, в результате чего сальные железы становятся более активными. Это, в свою очередь, заставляет сальные железы производить больше кожного сала или масла.
Как развиваются прыщи?
Угри вызываются закупоркой сальных желез в порах кожи. Сальные железы производят масло (кожный жир), которое обычно перемещается через волосяные фолликулы к поверхности кожи. Если клетки кожи закупоривают фолликулы, блокируя кожный жир, кожные бактерии (так называемые Propionibacterium acnes или P.acnes) растут внутри фолликулов, вызывая воспаление. Акне прогрессирует следующим образом:
- Неполная закупорка волосяного фолликула приводит к появлению черных точек (полутвердой черной пробки).
- Полная закупорка волосяного фолликула приводит к появлению белых угрей (полутвердой белой пробки).
- Инфекция и раздражение вызывают образование белых угрей.
- Забитый фолликул разрывается, разливая масло, клетки кожи и бактерии на поверхность кожи. В свою очередь, кожа раздражается и появляются прыщи или поражения.
Угри могут быть поверхностными (прыщи без абсцессов) или глубокими (когда воспаленные прыщи вдавливаются в кожу, вызывая разрывы заполненных гноем кист, которые разрываются и приводят к более крупным абсцессам).
Что вызывает прыщи?
Повышение уровня гормонов в период полового созревания может вызвать появление прыщей. Кроме того, угри часто передаются по наследству. Другие причины акне могут включать следующее:
- Изменения уровня гормонов во время менструального цикла у девочек и женщин
- Определенные лекарственные препараты (например, кортикостероиды, литий или барбитураты)
- Масло и жир с кожи головы, минеральное или кулинарное масло , и некоторые косметические средства могут усугубить акне
- Бактерии внутри прыщей
- Выдавливание прыщей или слишком сильная очистка кожи могут усугубить акне
Каковы симптомы прыщей?
Угри могут появиться на любом участке тела.Однако обычно он появляется в областях с высокой концентрацией сальных желез, в том числе:
- Лицо
- Грудь
- Верхняя часть спины
- Плечи
- Шея
Ниже приведены наиболее распространенные признаки / симптомы прыщей. . Однако каждый ребенок может испытывать симптомы по-разному. Симптомы могут включать:
- Черные точки
- Белые точки
- Гнойные поражения, которые могут быть болезненными
- Узелки (твердые, выпуклые)
Как лечить прыщи?
Средство от прыщей предназначено для минимизации рубцов и улучшения внешнего вида кожи.Конкретное лечение будет определяться на основе следующих факторов:
- Степень тяжести акне
- Возраст подростка, общее состояние здоровья и история болезни
- Толерантность подростка к определенным лекарствам, процедурам или методам лечения
- Ожидания относительно течение состояния
- Мнение или предпочтение пациента или его родителей
Лечение акне может включать местную или системную лекарственную терапию. В зависимости от степени тяжести акне врач может назначить лекарства, которые наносятся на кожу (местно), или лекарства, принимаемые перорально (системные).В некоторых случаях может использоваться комбинация обоих типов лекарств.
Лекарства для местного применения выпускаются в виде кремов, гелей, лосьонов или растворов. К специальным лекарствам местного применения, которые используются для лечения угрей, относятся следующие:
- Пероксид бензоила (убивает бактерии)
- Антибиотики (помогают остановить или замедлить рост P. acnes и уменьшить воспаление)
- Третиноин (останавливает развитие новые очаги угревой сыпи и стимулируют обмен клеток, устраняя прыщи)
- Адапален (уменьшает образование прыщей)
Системные препараты, которые можно использовать для лечения умеренных и тяжелых угрей, включают следующее:
- Доксициклин
- Эритромицин
- Тетрациклин
Если акне тяжелые, кистозные или воспалительные, врачи могут назначить изотретиноин (Аккутан®), пероральный препарат, который может уменьшить размер сальных желез, вырабатывающих кожный жир, увеличить отхождение клеток кожи и повлиять на волосы. фолликулы, чтобы уменьшить развитие высыпаний акне.
Изотретиноин может избавиться от угрей у 90 процентов пациентов, но препарат имеет серьезные нежелательные побочные эффекты, включая психиатрические симптомы. Очень важно обсудить это лекарство, отпускаемое по рецепту, с врачом перед использованием.
Лекарственная сыпь
Что такое лекарственная сыпь?
Лекарственная сыпь – это реакция организма на определенные лекарства. Тип появляющейся сыпи зависит от препарата, который ее вызывает. Сыпь может варьироваться от легкой до тяжелой.
Сыпь, вызванная лекарствами, можно разделить на следующие группы:
- Сыпь, вызванная аллергической реакцией на лекарство
- Сыпь, вызванная нежелательным побочным эффектом конкретного лекарства
- Сыпь из-за гиперчувствительности к солнечному свету, вызванной лекарства
Сыпь от лекарств может быть тяжелой и требует госпитализации.Немедленно позвоните детскому терапевту или 911, если у ребенка появятся какие-либо острые симптомы, помимо сыпи.
Какие типы высыпаний вызывают лекарственные препараты?
| Тип сыпи | Симптомы | Возможные причины | |
|---|---|---|---|
| Прыщи | прыщи и красные участки, которые чаще всего появляются на лице, плечах и груди | анаболические стероиды, анаболические стероиды, кортикостероиды | и фенитоин |
| Эксфолиативный дерматит | красная чешуйчатая кожа, которая может утолщаться и поражать все тело | антибиотики, содержащие сульфамид, барбитураты, изониазид, пенициллины и фенитоин | |
| Фиксированная красная сыпь | пурпурная сыпь, которая реагирует в одном и том же месте на коже | антибиотики и фенолфталеин (содержится в некоторых слабительных) | |
| Крапивница | поднялась красная шишка | аспирин, некоторые лекарственные красители, пенициллины и многие лекарства | |
| плоская красная сыпь, которая может включать прыщи, похожие на корь | Антибиотики и барбитураты являются более распространенными возбудителями, но любой препарат может вызвать эту сыпь | ||
| Пурпурные высыпания | фиолетовые участки на коже , часто на ногах | некоторые антикоагулянты и диуретики | |
| Синдром Стивенса-Джонсона | волдыри или крапивница на слизистой оболочке рта, влагалища или пениса | антибиотики, содержащие сульфамид, барбитураты, пенициллины, и другие антибиотики |
Как диагностируется лекарственная сыпь?
Диагностировать сыпь, вызванную реакцией на лекарства, сложно.Даже небольшое количество лекарства может вызвать серьезную реакцию на коже. Кроме того, реакция может возникнуть после того, как пациент длительное время принимал лекарство.
Врач обычно рекомендует прекратить прием любых лекарств, которые не нужны для поддержания жизни, чтобы увидеть, прекратилась ли реакция. Если возможно, можно заменить другие лекарства.
Как лечить лекарственную сыпь?
Конкретное лечение лекарственной сыпи будет определяться на основании:
- Возраст ребенка, общее состояние здоровья и история болезни
- Степень состояния
- Переносимость ребенком определенных лекарств, процедур или методов лечения
- Ожидания в отношении течение состояния
- Мнение или предпочтение
Состояние обычно проходит, если пациент перестает принимать лекарство, вызывающее реакцию.Другое лечение может включать:
- Кортикостероиды
- Антигистаминные препараты
Аллергические реакции могут быть серьезными и даже смертельными. Немедленно позвоните детскому терапевту или 911, если у ребенка появятся какие-либо острые симптомы, помимо сыпи, в том числе:
- Свистящее дыхание
- Затрудненное дыхание
- Стеснение в горле или груди
- Обморок
- Тошнота
- Рвота
Ядовитый плющ / ядовитый дуб
Что такое ядовитый плющ / ядовитый дуб?
Есть три коренных американских растения, которые вместе можно назвать ядовитым плющом:
- Ядовитый плющ
- Ядовитый дуб
- Ядовитый сумах
Эти растения вызывают аллергическую реакцию почти у 85 процентов населения.Чтобы иметь аллергию на ядовитый плющ, ребенка необходимо сначала повысить чувствительность к маслам. Это означает, что при следующем контакте с растением может появиться сыпь.
Что вызывает аллергическую реакцию?
Смола ядовитого плюща содержит маслянистое вещество под названием урушиол. Урушиол легко переносится с растений на другие объекты, включая игрушки, одежду и животных. Более того, это химическое вещество может оставаться активным в течение года или дольше. Масло также присутствует в дыме при сжигании ядовитого плюща.
Каковы симптомы аллергической реакции на ядовитый плющ / ядовитый дуб?
Реакцией, вызванной контактом с ядовитым плющом, обычно является контактный дерматит, который может возникнуть через несколько часов, дней или даже недель после контакта.
Ядовитый плющ обычно вызывает сыпь, за которой следуют зудящие шишки и волдыри. Иногда в области контакта возникает припухлость. В конце концов волдыри лопаются, сочатся и покрываются коркой.
Как лечить ядовитый плющ / ядовитый дуб?
Лучшая профилактика – избегать ядовитых растений.Важно научить детей, как выглядят растения, и не трогать их.
Если контакт с растениями уже произошел, как можно скорее удалите масла с кожи. Очистка с помощью обычного мыла в течение шести часов после первого воздействия эффективна, но не забудьте повторить очистку с мылом три раза. Салфетки на спиртовой основе также можно использовать для удаления масел. Вымойте всю одежду и обувь, чтобы удалить следы масел.
Если волдыри и сыпь находятся на лице, около гениталий или по всему телу, следует уведомить врача.После сбора анамнеза и медицинского осмотра врач может назначить стероидный крем, пероральные стероиды или инъекции стероидов, чтобы уменьшить отек и зуд.
Заразен ли ядовитый плющ / ядовитый дуб?
Ядовитый плющ / ядовитый дуб нельзя передавать от человека к человеку при прикосновении к волдырям или через жидкость внутри волдырей. Однако он может распространяться, если масла остаются на коже, одежде или обуви. Вот почему очень важно как можно скорее вымыть ребенку руки, одежду и обувь.
Чтобы предотвратить заражение ядовитым плющом / ядовитым дубом, следуйте этим советам:
- Научите всех членов семьи узнавать растения
- Носите длинные брюки и длинные рукава, когда поблизости отравленный плющ или ядовитый дуб.
- Стирайте всю одежду и обувь. сразу после того, как кто-либо вышел на улицу
- Научите детей не трогать домашнее животное, которое могло контактировать с ядовитым растением
- Тщательно вымойте руки детей
Тема Эпидермальный некролиз
Что такое токсический эпидермальный некролиз?
Токсический эпидермальный некролиз – опасное для жизни заболевание кожи, характеризующееся образованием пузырей и шелушением кожи.Это состояние может быть вызвано реакцией на определенные лекарства, в том числе антибиотики или противосудорожные средства, но около одной трети всех случаев токсического эпидермального некролиза не имеют идентифицируемой причины.
Каковы симптомы токсического эпидермального некролиза?
Токсический эпидермальный некролиз приводит к отслаиванию кожи на листы, оставляя большие огрубевшие участки. Потеря кожи позволяет жидкости и солям сочиться из поврежденных участков, и открытые участки могут инфицироваться.
Ниже приведены наиболее частые симптомы токсического эпидермального некролиза.Однако каждый ребенок может испытывать симптомы по-разному.
- Отслаивающаяся кожа без волдырей
- Сырые участки кожи
- Дискомфорт
- Лихорадка
- Состояние, распространяющееся на глаза, рот и гениталии
Симптомы токсического эпидермального некролиза могут напоминать другие кожные заболевания. Всегда консультируйтесь с врачом для постановки правильного диагноза.
Что такое лечение токсического эпидермального некролиза?
Заболевание быстро прогрессирует, обычно в течение трех дней.Лечение обычно включает госпитализацию, часто в ожоговое отделение. Если лекарство вызывает кожную реакцию, его немедленно прекращают.
Специфическое лечение токсического эпидермального некролиза будет определяться на основании:
- Возраст ребенка, общее состояние здоровья и история болезни
- Степень заболевания
- Переносимость ребенком определенных лекарств, процедур или методов лечения
- Ожидания в отношении течение заболевания
- Мнение или предпочтение ребенка или родителей
Лечение может включать одно или несколько из следующих:
- Изоляция для предотвращения инфекции
- Защитные повязки
- Внутривенная жидкость и электролиты
- Антибиотики
- Внутривенный иммуноглобулин G (IVIG)
5 наиболее распространенных кожных заболеваний (и способы борьбы с ними)
Кожа – самый большой орган вашего тела.Это одна из первых вещей, которую люди замечают в вас, и иногда она может повышать или снижать вашу самооценку. Когда ваша кожа здорова, вы можете чувствовать себя прекрасно. Когда у вас постоянные проблемы с кожей, это может сильно расстраивать.
Решение хронической проблемы с кожей иногда может показаться сложной задачей, но есть и хорошие новости. Многие из самых распространенных проблем вашей кожи разрешимы. Давайте рассмотрим пять наиболее распространенных проблем с кожей и варианты их решения.
Угри
Проклятие вашего подросткового существования и первое из пяти основных кожных заболеваний, эта хроническая проблема не всегда решается старением после подросткового возраста.Для многих из нас проблемы с прыщами распространяются даже на людей среднего возраста, вызывая проблемы с самооценкой и разочарование. Это распространенный тип проблем с кожей лица.
Прыщи могут быть вызваны многими вещами. Гормональные прыщи могут обостряться во время цикла или из-за гормональных изменений по мере старения вашего тела. Акне также может возникнуть, когда ваша кожа не так быстро перерабатывает омертвевшие клетки, вызывая закупорку пор и воспаление. Акне также может возникнуть из-за чувствительной, раздраженной или сухой кожи, поскольку раздражение вызывает воспаление глубоко в порах, а трещины позволяют проникать большему количеству бактерий.
Угри чаще всего появляются на лице, но могут распространяться на спину, плечи, шею и даже грудь. Белые и черные точки являются наиболее известными формами прыщей, но кистозные и узловые прыщи могут вызвать сильное раздражение и даже рубцы, если их не лечить.
Угри – это тип кожной проблемы на лице, которая может подорвать вашу самооценку, поэтому лечение распространенных кожных заболеваний, таких как прыщи, имеет важное значение. Вот несколько распространенных способов облегчить или устранить проблемы с прыщами:
- Будьте осторожны – жесткие очищающие средства могут еще больше вызвать раздражение кожи, стимулируя выработку масла.Мягкие очищающие средства и тоники обычно более эффективны.
- Пейте воду – когда ваша кожа обезвожена, она не лечит себя так хорошо, как могла бы. Употребление достаточного количества воды также может помочь при проблемах со сном, что может способствовать общему здоровью кожи.
- Обратитесь за медицинской помощью – При сложных проблемах с акне медицинский работник может помочь выбрать лечение кожного заболевания, включая средства гигиены, и предложить лечебные решения в офисе.
Экзема
Экзема, второе из пяти основных состояний кожи, является общим термином для обозначения различных кожных раздражений.Экзема обычно характеризуется сухими чешуйчатыми высыпаниями на коже. Поскольку экзема часто вызывает зуд, на этих участках часто возникают сильные воспаления из-за чрезмерного расчесывания и раздражения.
Чаще всего появляется на лице и руках, но может поражать любую часть тела. Многих беспокоит этот вид кожных проблем на лице. Он не заразен, но может вызвать серьезные опасения, если постоянные царапины вызывают повреждение кожи, повышая вероятность инфицирования.
Не существует специального теста, который можно было бы пройти, чтобы определить, является ли это экземой, но врачи диагностируют ее на основе медицинских осмотров и истории болезни. Это неизлечимо, но многие люди видят драматические результаты в изменении образа жизни, включая хорошие увлажняющие кремы, мягкие очищающие средства, легкую терапию, изменение диеты и, в самых тяжелых случаях, местные рецепты.
Наиболее распространенными типами экземы являются:
- Атопический дерматит – заболевание в детстве, которое иногда встречается и у взрослых.
- Аллергический контактный дерматит – раздражения, вызванные факторами окружающей среды
- Нуммулярный дерматит – определяется отдельными участками раздражения в форме монеты.
Могут возникать и другие типы экземы, и вам всегда следует поговорить со своим врачом о лечении распространенных кожных заболеваний и, в некоторых случаях, обратиться за внешней помощью для лечения вашего кожного заболевания.
Рак кожи
Третье из 5 кожных заболеваний в нашем списке – пугающее для многих.Рак кожи – самый распространенный тип рака, и примерно каждый пятый американец будет иметь какой-либо диагноз рака кожи в течение своей жизни. Наиболее распространенными формами являются базальноклеточный и плоскоклеточный карциномы, и это может быть тип кожной проблемы на лице.
Меланома, третий по распространенности тип, может быть довольно смертельным, но в отношении первых двух многие люди проходят лечение по удалению и контролируют полное излечение. Важно следить за такими вещами, как пребывание на солнце, потому что ультрафиолетовый свет – частая причина рака кожи.
Врачи часто находят эти проблемы, потому что пациенты обращаются с жалобами на солнечные повреждения и гиперпигментацию. Осмотр кожи и лечение кожных заболеваний могут иметь большое значение для раннего обнаружения и лечения этих повреждений.
Базальноклеточная карцинома и меланома находятся под сильным влиянием генетики, но плоскоклеточный рак почти всегда вызывается воздействием солнца. Если у вас частые проблемы с кожей из-за солнечных лучей, вы можете стать хорошим кандидатом на обследование.
Обработка повреждений, вызванных длительным пребыванием на солнце, может помочь предотвратить образование новых проблем. Использование солнцезащитного крема и ограничение пребывания на солнце в часы пик. Вы также можете использовать различные профессиональные методы для лечения распространенных кожных заболеваний.
Розацеа
Розацеа, занимающая четвертое место в пятерке основных состояний кожи, представляет собой хронический отек и покраснение кожи лица. Это часто вызвано аутоиммунными факторами, проблемами с венами и даже триггерами окружающей среды. Лечение кожных заболеваний различается, но многие пациенты могут избавиться от этого неизлечимого состояния.
Для многих пациентов наиболее значимыми факторами являются окружающие условия. Слишком много алкоголя или острой пищи может вызвать обострение, а также солнце и тепло. Эти припадки могут быть болезненными и раздражающими, вызывая красные высыпания и прыщи.
Факторы образа жизни часто приносят облегчение больным, а процедуры, которые помогают успокоить кожу и увеличить клеточный обмен, могут помочь облегчить некоторые из долгосрочных эффектов. Эксперты считают, что у розацеа есть генетический компонент, но больные должны иметь возможность найти некоторое облегчение от своего чутья.
В дополнение к записи сеансов для лечения распространенных кожных заболеваний, помогая успокоить чувствительную, раздраженную кожу (помогая при многих типах кожных проблем на лице), больные розацеа также могут захотеть избежать:
- Спирт
- Кофеин
- Острые продукты
- Солнце
- Избыточное тепло (например, горячий душ, гидромассажные ванны и обогреватели)
Морщины
Наша последняя запись в топ-5 состояний кожи, морщины являются генетическим компонентом старения и распространенным типом кожных проблем на лице.Однако разные факторы могут определять, сколько морщин у вас образуется и как быстро они появляются в процессе старения.
Для многих людей образ жизни, лишающий кожу естественных питательных веществ и препятствующий естественному процессу старения кожи, может сделать кожу старше, чем она есть на самом деле. Обезвоживание, недостаток сна и диета с низким содержанием питательных веществ также могут привести к тому, что ваша кожа будет выглядеть старше, чем есть на самом деле.
Хотя ничто не может полностью избавиться от морщин, употребление большого количества воды и соблюдение диеты, богатой питательными веществами, могут иметь большое значение для восстановления здоровья кожи.Другие методы лечения включают в себя хорошие увлажняющие кремы и мягкие очищающие средства, которые могут ускорить обновление клеток, удаляя загрязнения.
Профессиональные процедуры, такие как уход за лицом и такие вещи, как микродермабразия, имеют большое значение в лечении распространенных кожных заболеваний. Благодаря сочетанию изменений в здоровом образе жизни, качественных продуктов по уходу за кожей и профессиональных услуг по лечению кожных заболеваний, призванных улучшить внешний вид вашей кожи, вы можете изящно состариться.
Лечение 5 основных состояний кожи
Процедуры варьируются от приема лекарств до изменения образа жизни и профессиональных услуг, но всегда есть что-то, что вы можете сделать, чтобы улучшить внешний вид своей кожи.Если вы будете в курсе того, как поживает ваша кожа, это также поможет вам найти облегчение, независимо от того, какая у вас есть проблема. Каким бы ни было состояние вашей кожи, вы можете что-то с этим поделать.
Четыре из самых опасных для жизни кожных заболеваний и что о них следует знать
Эта статья является частью нашей серии о скине: зачем он нужен, для чего он нужен и что может пойти не так. Прочтите другие статьи этой серии здесь.
Экстренные дерматологические состояния возникают нечасто, но могут привести к серьезным осложнениям и смерти, если их не выявить и не лечить на ранней стадии.Некоторые кожные заболевания требуют лечения в отделении интенсивной терапии. Вот некоторые из наиболее серьезных кожных заболеваний и то, что вам следует знать, чтобы распознать их.
1. Некротический фасциит
Некротический фасциит – это тяжелая инфекция кожи, ткани под кожей и фасции (фиброзная ткань, разделяющая мышцы и органы), приводящая к отмиранию тканей или некрозу. Инфекция быстро распространяется и приводит к летальному исходу, если ее не выявить и не лечить на ранней стадии. Если на ранней стадии не лечить антибиотиками и не провести хирургическое вмешательство, часто возникают токсический шок и органная недостаточность.
Некротический фасциит может развиться у любого человека. Часто поражаются ранее здоровые молодые люди.
Причиной может быть попадание одной или нескольких бактерий в организм через внешнюю травму или прокол внутреннего органа. Бактерии стрептококков группы А, которые являются микроорганизмами, вызывающими «ангины», являются одной из наиболее распространенных причин.
Подробнее:
Объяснитель: что вызывает некротизирующий фасциит, поедание плоти?
Ранний некротический фасциит легко пропустить, поскольку подобные симптомы обычно наблюдаются при менее тяжелой инфекции.Начальный участок болезненный, красный и опухший. Это прогрессирует до темных, волдырей, зловонных и почерневших участков, что является признаком отмирания тканей. Другие симптомы включают жар, сильную боль, низкое кровяное давление и шок.
Наиболее важные факторы риска некротического фасциита включают диабет, заболевания периферических сосудов, травмы, употребление алкоголя и внутривенных наркотиков, а также использование нестероидных противовоспалительных препаратов.
Лечение некротизирующего фасциита заключается в немедленной госпитализации, хирургическом удалении всех мертвых тканей и внутривенном введении антибиотиков.Пациентам часто требуется интенсивная терапия. Лечение шока и других осложнений снижает риск смерти. Также может потребоваться использование барокамеры (для увеличения доставки кислорода к тканям) и иммунотерапия.
Около четверти людей, у которых диагностирован некротизирующий фасциит, умрут, а сепсис возникает почти в 70% случаев.
Многие слышали о некротизирующем фасциите как о «клопе, поедающем плоть».
DermNet Новая Зеландия
2. Синдром обожженной кожи
Синдром ошпаренной кожи, вызванный стафилококком, представляет собой необычную серьезную кожную инфекцию.Обычно он поражает новорожденных, маленьких детей и взрослых с пониженной иммунной системой или почечной недостаточностью. Этот синдром вызывается токсинами, вырабатываемыми бактерией Staphylococcus aureus , которая часто встречается при инфекциях горла, ушей и глаз.
Около 15-40% взрослых носят Staphylococcus aureus на поверхности кожи и не имеют никаких проблем. Но эти взрослые могут случайно занести бактерии в детские или детские сады. Поскольку маленькие дети имеют слабый иммунитет к определенным токсинам, они подвергаются повышенному риску синдрома ожога кожи.
Синдром обожженной кожи характеризуется красной волдырями, напоминающими ожоги. Ранние симптомы включают жар, покраснение и болезненность кожи. Другие симптомы могут включать боль в горле или конъюнктивит.
В течение 24-48 часов волдыри, заполненные жидкостью, образуются на всем теле. Волдыри могут разорваться, оставив участки, напоминающие ожоги. Большие участки кожи отслаиваются и отпадают от легкого прикосновения.
Подробнее:
Распространенные высыпания на коже и что с ними делать
Синдром обожженной кожи требует госпитализации для внутривенного введения антибиотиков и лечения ран.Разорванные волдыри требуют перевязки ран, а поверхность кожи требует тщательного ухода, чтобы избежать дальнейшего повреждения.
Другое лечение включает внутривенное введение жидкости и поддержание электролитов для предотвращения шока и других осложнений, парацетамол от боли и лихорадки и предотвращение тяжелого сепсиса. Сепсис – это когда химические вещества, попадающие в кровоток для борьбы с инфекцией, вызывают воспалительные реакции во всем организме, которые могут быть опасными для жизни.
Осложнения синдрома ошпаренной кожи включают тяжелую инфекцию, пневмонию, целлюлит (бактериальную инфекцию кожи) и обезвоживание.Большинство детей, которых лечили соответствующим образом, хорошо выздоравливают, и выздоровление завершается в течение недели.
Синдром ошпаренной кожи, вызванный стафилококком, чаще встречается у людей с более слабой иммунной системой, таких как дети.
DermNet Новая Зеландия
3. ДРЕСС-синдром
Синдром DRESS, означающий «лекарственную реакцию с эозинофилией и системными симптомами», является тяжелой реакцией, поражающей кожу и внутренние органы. У пациента может быть обширная сыпь, лихорадка, увеличенные лимфатические узлы и повреждение печени, почек, легких, сердца, компонентов крови или поджелудочной железы.Симптомы обычно появляются через две-восемь недель после приема ответственного препарата.
Уровень смертности оценивается от 10 до 20%, чаще всего из-за печеночной недостаточности.
Наиболее распространенными лекарствами, вызывающими заболевание, являются противосудорожные средства, антидепрессанты, нестероидные противовоспалительные препараты, антибиотики и сульфамидные препараты (разновидность синтетических антибиотиков). Считается, что тяжелая реакция возникает из-за ранее существовавшего генетического изменения в иммунной системе, вызывающего заболевания (чаще всего вирусной инфекции) и неправильного расщепления препарата организмом.
Ранняя диагностика важна. Прием ответственного препарата должен быть немедленно прекращен, и пациентам может потребоваться интенсивная терапия или лечение ожогового отделения. При поражении органов требуется более интенсивное лечение.
Синдром DRESS появляется через несколько недель после приема препарата, на который у пациента аллергия.
DermNet Новая Зеландия
4. Опасные для жизни лекарственные реакции
Синдром Стивенса-Джонсона (SJS) и токсический эпидермальный некролиз (TEN) – это варианты опасной для жизни реакции, поражающей кожу и слизистые оболочки (рот, глаза, половые органы, дыхательные пути или желудочно-кишечный тракт).
Это непредсказуемые реакции, в результате которых пациенты остаются в критическом состоянии с повсеместным отмиранием внешнего слоя кожи (эпидермиса), который отслаивается. Сыпь обычно начинается на туловище и распространяется на конечности и лицо, при этом возникает сильная кожная боль. Перед появлением сыпи симптомы включают жар, боль в горле, насморк, конъюнктивит и общие боли.
Это почти всегда вызвано лекарствами. Наиболее распространенными лекарствами, вызывающими эту реакцию, являются противосудорожные препараты, антибиотики, аллопуринол (лекарства от подагры), нестероидные противовоспалительные препараты и лекарства от ВИЧ.Реакция обычно возникает в первые восемь недель после приема препарата. Это более вероятно, если у пациента есть рак, ВИЧ или определенные гены, которые могут сыграть роль.
Эта реакция может быть фатальной, вызывая обезвоживание и истощение, тяжелую инфекцию, дыхательную недостаточность, желудочно-кишечные осложнения и полиорганную недостаточность.
Ответственный препарат необходимо прекратить, а лечение (в ожоговом отделении и отделении интенсивной терапии) включает уход за раной, введение жидкости, обезболивание и профилактику инфекции.Часто встречаются долгосрочные осложнения, включая рубцы, заболевания глаз, полости рта, половых органов, легких и психические расстройства. Примерно четверть людей с такой реакцией умрут.
Подробнее:
Кожа – очень важный (и наш самый большой) орган: для чего она нужна?
Такая реакция на лекарства совершенно непредсказуема.
DermNet NZ
Кожные высыпания у детей – Травмы и первая помощь
Сыпь в детстве – обычное дело и обычно не вызывает беспокойства.Большинство высыпаний безвредны и исчезают без лечения.
Однако обратитесь к терапевту, если у вашего ребенка сыпь и он кажется нездоровым, или если вы беспокоитесь. Они смогут выяснить причину и порекомендовать любое необходимое лечение.
Эта страница может дать вам лучшее представление о том, что могло вызвать сыпь, но не используйте ее для самодиагностики состояния вашего ребенка – всегда обращайтесь к терапевту для правильного диагноза.
Наиболее частыми причинами высыпаний у детей являются:
Кожная сыпь при менингите также освещена на странице.Хотя в последние годы менингит стал менее распространенным, важно знать о сыпи и других признаках и симптомах менингита.
Целлюлит
Целлюлит – это инфекция более глубоких слоев кожи и подлежащих тканей. Пораженный участок будет красным, болезненным, опухшим и горячим. Часто поражаются ноги, но может возникать на любом участке тела. У вашего ребенка, вероятно, тоже поднимется температура.
Немедленно обратитесь к терапевту, если участок кожи вашего ребенка внезапно стал красным, горячим и болезненным.Если вы не можете посетить терапевта в тот же день, обратитесь в центр приема пациентов или в отделение для лечения легких травм.
Целлюлит обычно можно диагностировать, оценив симптомы и исследуя кожу. Обычно хорошо поддается лечению антибиотиками.
Ветряная оспа
Ветряная оспа – это вирусное заболевание, которым в какой-то момент заражается большинство детей. Чаще всего поражает детей в возрасте до 10 лет.
Сыпь из зудящих пятен превращается в пузыри, заполненные жидкостью. Они покрываются коркой, образуя струпья, которые через некоторое время отпадают.У некоторых детей есть только несколько пятен, тогда как у других они расположены по всему телу. Пятна чаще всего появляются на лице, ушах и черепе, под мышками, на груди и животе, а также на руках и ногах.
Специального лечения ветряной оспы не существует, но вы можете принять меры для облегчения симптомов. Например, парацетамол может помочь снять лихорадку (не давайте аспирин детям до 16 лет), а лосьон с каламином и охлаждающие гели можно использовать для облегчения зуда.
Подробнее о лечении ветрянки.
Экзема
Экзема – это хроническое заболевание, при котором кожа становится зудящей, красной, сухой и потрескавшейся. Наиболее распространенный тип – атопическая экзема, которая в основном поражает детей, но может продолжаться и во взрослом возрасте.
Атопическая экзема обычно развивается за коленями или локтями, шеей, глазами и ушами. Это не серьезное заболевание, но если ваш ребенок позже заразится вирусом простого герпеса, это может вызвать вспышку экземы, которая перерастет в вспышку крошечных волдырей, называемых eczema herpeticum, и вызовет лихорадку.
Примерно каждый пятый ребенок в Великобритании страдает экземой, и в восьми из 10 случаев она развивается до пятилетнего возраста, часто до первого дня рождения ребенка.
Прочтите о лечении атопической экземы.
Многоформная эритема
Многоформная эритема – это кожная сыпь (обычно легкая), вызванная аллергической реакцией на вирус простого герпеса.
Пятна выглядят как мишени с темно-красным центром и более светлым кольцом снаружи. В первую очередь, как правило, поражаются руки или ступни, затем конечности, верхняя часть тела и лицо.
Ваш ребенок, вероятно, почувствует недомогание и у вас может подняться температура, которую вы должны лечить с помощью лекарств, отпускаемых без рецепта. Может пройти от двух до шести недель, прежде чем они почувствуют себя лучше. Обратитесь к терапевту, если у вашего ребенка сыпь и он кажется нездоровым.
В редких случаях мультиформная эритема может быть вызвана реакцией на определенные лекарства, такие как антибиотик или противосудорожное средство. Эта более тяжелая форма называется синдромом Стивенса-Джонсона и может быть опасной для жизни.
Болезнь рук, ящура
Заболевание рук, ног и рта – распространенная заразная инфекция, вызывающая язвы во рту, пятна и волдыри на ладонях рук и подошвах ног.
Чаще всего встречается у детей младшего возраста (особенно в возрасте до 10 лет), но также может поражать детей старшего возраста и взрослых.
Не существует лекарства от болезней рук, ящура и рта, и они легко передаются, поэтому не давайте ребенку ходить в школу или детский сад, пока он не поправится. Иммунная система вашего ребенка будет бороться с вирусом, и он исчезнет примерно через семь-десять дней.
Убедитесь, что ваш ребенок пьет много жидкости, а если есть и глотание вызывает дискомфорт, давайте ему мягкую пищу, например картофельное пюре, йогурт и суп.
Импетиго
Импетиго – распространенная и очень заразная кожная инфекция, вызывающая язвы и волдыри. Обычно это не серьезно и часто улучшается в течение недели лечения. Есть два типа импетиго – буллезный и небуллезный.
Буллезное импетиго обычно поражает туловище (область тела между талией и шеей) и вызывает пузыри, наполненные жидкостью, которые лопаются через несколько дней, оставляя желтую корку.
Небуллезное импетиго обычно поражает кожу вокруг носа и рта, вызывая язвы, которые быстро лопаются, оставляя желто-коричневую корку.
Обратитесь к терапевту, если вы считаете, что у вашего ребенка импетиго. Вам будут прописаны антибиотики в виде крема или таблеток. Это должно сократить продолжительность болезни примерно до семи-десяти дней.
Волосный кератоз («куриная кожа»)
Волосный кератоз – распространенное и безвредное заболевание кожи. Кожа на тыльной стороне плеч становится шершавой и бугристой, как будто покрывается стойкими гусиными прыщиками. Иногда также могут быть поражены ягодицы, бедра, предплечья и верхняя часть спины.
Волосный кератоз обычно начинается в детстве и усиливается в период полового созревания. Некоторые люди считают, что после этого оно улучшается и может даже исчезнуть в зрелом возрасте.
Нет лекарства от волосяного кератоза, и он часто проходит сам по себе без лечения. Тем не менее, вы можете предпринять некоторые меры, которые могут уменьшить сыпь у вашего ребенка, например, используйте очищающие средства без мыла, а не мыло, и смягчающее средство для увлажнения кожи. Ваш терапевт или фармацевт порекомендуют подходящий крем.
Корь
Корь – очень заразное заболевание, которое чаще всего поражает детей раннего возраста. Сейчас это редкость в Великобритании из-за эффективности вакцины против кори, эпидемического паротита и краснухи (MMR).
Коревая сыпь представляет собой красно-коричневые пятна. Обычно он начинается на голове или верхней части шеи, а затем распространяется на остальную часть тела. У вашего ребенка также могут быть жар и симптомы, похожие на простуду.
Немедленно позвоните своему терапевту, если вы считаете, что у вашего ребенка корь.Лучше всего позвонить перед посещением, потому что в хирургии могут потребоваться меры, чтобы снизить риск распространения инфекции среди других.
Корь обычно проходит через семь-десять дней, не вызывая дальнейших проблем. Парацетамол или ибупрофен можно использовать для снятия лихорадки, болей и болей (не давайте аспирин детям до 16 лет). Также убедитесь, что ваш ребенок пьет много воды, чтобы избежать обезвоживания.
Подробнее о лечении кори.
Контагиозный моллюск
Контагиозный моллюск – это вирусная кожная инфекция, при которой на коже появляются скопления небольших твердых приподнятых пятен.
Он обычно поражает маленьких детей в возрасте от одного до пяти лет, которые, как правило, заражаются им после тесного физического контакта с другим инфицированным ребенком.
Состояние обычно безболезненно, хотя некоторые дети могут испытывать зуд. Обычно он проходит в течение 18 месяцев без необходимости лечения.
Molluscum contagiosum очень заразен. Однако большинство взрослых устойчивы к вирусу, а это означает, что они вряд ли заразятся им, если вступят с ним в контакт.
Розовый лишай
Розовый лишай – это относительно частое заболевание кожи, при котором на теле появляются временные красные чешуйчатые пятна. Большинство случаев встречается у детей старшего возраста и молодых людей (в возрасте от 10 до 35 лет).
Сыпь может вызывать сильный зуд. В большинстве случаев он проходит без лечения через 2–12 недель, хотя в редких случаях может длиться до пяти месяцев.
Смягчающие средства, стероидные кремы и антигистаминные препараты могут помочь уменьшить зуд.Сыпь обычно не оставляет шрамов, хотя иногда кожа впоследствии может обесцветиться.
Колючий жар (тепловая сыпь)
Колючая жара (тепловая сыпь), также известная как потница, представляет собой зудящую сыпь из небольших выступающих красных пятен, вызывающих покалывание или покалывание на коже.
Возникает при закупорке потовых протоков в наружном слое кожи (эпидермисе). Вы можете получить тепловую сыпь на любом участке тела, но чаще всего поражаются лицо, шея, спина, грудь или бедра.
У младенцев иногда может появиться потница, если они потеют больше обычного – например, в жаркую и влажную погоду или если они слишком одеты. Это не серьезное заболевание, которое редко требует какого-либо специального лечения.
Псориаз
Псориаз – это длительное (хроническое) заболевание кожи, при котором появляются красные, шелушащиеся, твердые участки кожи, покрытые серебристыми чешуйками.
Тяжесть псориаза сильно варьируется от человека к человеку. Для некоторых людей это просто незначительное раздражение, но для других это может сильно повлиять на качество их жизни.
Лекарства от псориаза нет, но существует ряд методов лечения, которые могут помочь улучшить симптомы и улучшить внешний вид кожных пятен. Например, кортикостероиды для местного применения – это кремы и мази, которые можно наносить на кожу.
Стригущий лишай
Стригущий лишай – это очень заразная грибковая инфекция кожи, которая вызывает появление на коже кольцевидного красного или серебристого пятна, которое может быть чешуйчатым, воспаленным или зудящим.
Стригущий лишай часто поражает руки и ноги, но может появиться практически на любом участке тела.Другие подобные грибковые инфекции могут поражать кожу головы, ступни, пах и ногти.
Стригущий лишай обычно легко лечится противогрибковыми препаратами, которые можно купить в аптеке. Стригущий лишай кожи головы может вызвать шелушение и выпадение волос. Лечится противогрибковыми таблетками, часто в сочетании с противогрибковым шампунем.
Чесотка
Чесотка – это заразное заболевание кожи, при котором возникает сильный зуд. Это вызвано крошечными клещами, которые зарываются в кожу.
У детей чесотка обычно передается через продолжительные периоды контакта кожа к коже с инфицированным взрослым или ребенком – например, во время драки или объятий в играх.
Клещам нравятся теплые места, такие как складки кожи, между пальцами, под ногтями или вокруг складок на ягодицах. Они оставляют небольшие красные пятна, которые часто встречаются на ладонях рук или подошвах ног. У младенцев волдыри обычно обнаруживаются на подошвах ног.
Обратитесь к терапевту, если вы считаете, что у вашего ребенка чесотка. Обычно это не серьезное заболевание, но его нужно лечить. Ваш терапевт назначит лосьон или крем. Узнайте больше о лечении чесотки.
Скарлатина
Скарлатина – очень заразная бактериальная инфекция, которая обычно поражает детей в возрасте от двух до восьми лет. Это вызывает характерную розово-красную сыпь, которая ощущается как наждачная бумага при прикосновении и может вызывать зуд.
Это часто начинается с боли в горле, лихорадки и головной боли, при этом сыпь появляется через два-пять дней после заражения. Сыпь обычно возникает на груди и животе, а затем распространяется на другие части тела, такие как уши и шею.
Скарлатина обычно проходит примерно через неделю, но если вы считаете, что она может быть у вашего ребенка, обратитесь к терапевту. Для лечения используются антибиотики (для лечения детей часто используются жидкие антибиотики, такие как пенициллин или амоксициллин).
Синдром пощечины щеки
Синдром пощечины щеки – также известный как пятое заболевание или парвовирус B19 – это вирусная инфекция, которая часто встречается у детей в возрасте от шести до 10 лет.
Это вызывает появление характерной ярко-красной сыпи на обеих щеках.Это может показаться тревожным, но обычно проходит через одну-три недели.
Если ваш ребенок не плохо себя чувствует, ему не нужно оставаться в школе. Как только появляется сыпь, инфекция перестает быть заразной. Тем не менее, рекомендуется уведомить школу вашего ребенка об инфекции.
Крапивница (крапивница)
Крапивница – также известная как крапивница, волдыри, рубцы или крапивница – это выпуклая зудящая сыпь, которая может поражать одну часть тела или распространяться на большие площади.Это обычная кожная реакция, от которой часто страдают дети.
Крапивница возникает, когда триггер вызывает выброс в кожу высоких уровней гистамина и других химических веществ. Эти вещества заставляют кровеносные сосуды кожи открываться, что приводит к покраснению или розовению, а также отеку и зуду.
Есть много возможных триггеров крапивницы, включая аллергены, такие как продукты питания или латекс, раздражители, такие как крапива, лекарства и физические факторы, такие как тепло или упражнения.Иногда причину невозможно определить.
Сыпь обычно недолговечна и легка, и ее часто можно контролировать с помощью антигистаминных препаратов.
ВИЧ / СПИД и кожные заболевания | Johns Hopkins Medicine
Кожные заболевания часто встречаются у людей с ВИЧ / СПИДом. Многие из них, в том числе саркома Капоши, молочница и герпес, вызываются микробами, которые используют ослабленную иммунную систему. Вот почему их называют «оппортунистическими» инфекциями. Другие, такие как фотодерматит, могут быть связаны с воспалением, вызванным сверхактивной иммунной системой, которая восстанавливается во время антиретровирусной лекарственной терапии или из-за самих лекарств.
Вот некоторые из наиболее распространенных кожных заболеваний, связанных с ВИЧ / СПИДом.
Контагиозный моллюск
Это очень заразная вирусная кожная инфекция, которая может передаваться от человека к человеку при контакте кожа к коже, при совместном использовании постельного белья или при простом прикосновении к одним и тем же предметам. Контагиозный моллюск вызывает на коже бугорки розового или телесного цвета. У людей с ВИЧ / СПИДом может произойти более 100 ударов.
Хотя шишки в целом безвредны, они не исчезнут без лечения, если у вас СПИД.Ваш врач может заморозить неровности жидким азотом (криохирургия) или уничтожить их лазером или мазью для местного применения. Лечение обычно повторяют каждые 6 недель или около того, пока они не исчезнут.
Вирусы герпеса
Несколько типов вирусов герпеса распространены среди людей, больных СПИДом. Вирусные инфекции простого герпеса вызывают появление язв вокруг гениталий или рта. Вирусная инфекция опоясывающего герпеса вызывается тем же вирусом, который вызывает ветряную оспу. Это также может привести к появлению опоясывающего лишая – чрезвычайно болезненной волдыря на одной стороне тела.Вирусные инфекции герпеса часто лечат противовирусными препаратами.
Саркома Капоши
Это тип рака, который начинается в клетках, выстилающих лимфу или кровеносные сосуды. Саркома Капоши вызывает темные поражения на коже, которые могут выглядеть как коричневые, пурпурные или красные пятна или узелки. Саркома Капоши также может вызывать отек кожи. Поражения также могут поражать органы, включая легкие, печень и части пищеварительного тракта, где они могут вызывать потенциально опасные для жизни симптомы и проблемы с дыханием.
Состояние кожи обычно возникает только тогда, когда количество ваших лимфоцитов CD4 (также называемых клетками Т4) чрезвычайно низкое, что означает, что ваша иммунная система сильно ослаблена. Это состояние характерно для СПИДа, и когда у человека с ВИЧ развивается саркома Капоши, диагноз меняется на СПИД. Высокоактивные антиретровирусные препараты значительно снизили заболеваемость саркомой Капоши и могут помочь в ее лечении, если она разовьется. Этот рак также обычно поддается лечению, хирургическому вмешательству и химиотерапии.
Волосатая лейкоплакия полости рта
Это вирусная инфекция, поражающая ротовую полость. Это может вызвать появление толстых белых пятен на языке, которые выглядят покрытыми волосами. Это особенно часто встречается у людей со СПИДом с чрезвычайно ослабленной иммунной системой. Волосатая лейкоплакия полости рта не требует специального лечения, но эффективное лечение ВИЧ / СПИДа антиретровирусными препаратами может улучшить вашу иммунную систему и помочь избавиться от инфекции.
Дрозд
Кандидоз полости рта, также известный как молочница, представляет собой грибковую инфекцию, при которой на языке или внутренних щеках образуется толстый белый слой.С молочницей можно справиться с помощью противогрибковых препаратов, пастилок и полосканий для рта. Это довольно часто встречается у людей, больных СПИДом, и может быть трудно вылечить, потому что инфекция имеет тенденцию возвращаться. Прием эффективных лекарств от ВИЧ обычно улучшает это состояние.
Фотодерматит
Это состояние кожи, при котором кожа реагирует на воздействие солнечных лучей, становясь темнее. Это чаще всего встречается у цветных людей, но любой человек с ВИЧ подвержен фотодерматиту. Если вы принимаете лекарства для повышения иммунитета, эта реакция может быть побочным эффектом.Защита кожи от солнца обычно является стратегией, используемой для уменьшения фотодерматита.
Узловатая почесуха
Это кожное заболевание включает в себя появление на коже зудящих, покрытых коркой комков. Зуд может быть сильным и сильным. Узловатая пруриго чаще всего встречается при крайне ослабленной иммунной системе, а также среди цветных людей с ВИЧ / СПИДом. Для лечения этого состояния используются местное лечение стероидами (лосьоны или кремы, наносимые прямо на кожу) и лечение ВИЧ / СПИДа с помощью антиретровирусных препаратов.
Антиретровирусные препараты могут помочь предотвратить и лечить некоторые из этих типов кожных заболеваний. Другие кожные заболевания могут быть вызваны лечением и потребовать другого лечения. Поговорите со своим врачом о лучшей терапии для вашего конкретного состояния кожи.
Проблемы кожи и цвета лица для людей с ВИЧ / СПИДом
Примерно у 90 процентов людей, живущих с ВИЧ, на каком-то этапе болезни появляются кожные изменения и симптомы. Хорошая новость заключается в том, что при хорошем контроле над вирусами и сохранении иммунной системы проблемы с кожей стали гораздо реже.Они также менее серьезны и легче поддаются лечению.
Сыпь
Сыпь, связанная с ВИЧ, является наиболее распространенным кожным симптомом ВИЧ. Часто кожа просто очень чувствительна к химическим веществам и солнечному свету. Иногда сыпь вызвана ВИЧ. Типичная сыпь при ВИЧ часто представляет собой плоский красный участок на коже, покрытый небольшими бугорками. Большинство аллергий можно увидеть в течение одной-двух недель после начала приема нового лекарства. Сыпь также имеет другие причины, в том числе Molluscum
contagiosum , инфекции простого герпеса и опоясывающего герпеса, лекарственные высыпания и поражения саркомой Капоши.Кроме того, кожная сыпь при ВИЧ может быть результатом приема лекарств для лечения ВИЧ.
Опоясывающий лишай
Опоясывающий лишай вызывается вирусом опоясывающего герпеса. Это болезненная волдыря, кожная сыпь, похожая на водяные пузыри, расположенные полосой на одной стороне тела. Кожные изменения происходят из-за реактивации вируса ветряной оспы, который с детства остается в организме в спящем состоянии. Опоясывающий лишай обычно поражает только одну сторону тела, часто туловище или, реже, руку, ногу или область лица.Появление опоясывающего лишая может быть первым признаком того, что кто-то инфицирован ВИЧ и имеет ослабленную иммунную систему. Это болезненное состояние может длиться несколько недель и иногда распространяется на другие части тела. Полезны несколько пероральных противовирусных препаратов. Раннее лечение может уменьшить тяжесть и продолжительность боли, связанной с опоясывающим лишаем. Любое поражение лица или глаз требует неотложной медицинской помощи.
Поражения
Поражения кожи могут быть вызваны вирусными инфекциями.Инфекции, вызванные простым герпесом I и II, являются основными причинами поражения кожи. Поражения могут произойти на любом участке кожи. Они могут зажить от одной до двух недель.
Чтобы увидеть фотографии и получить более подробную информацию о кожных заболеваниях, связанных с ВИЧ и СПИДом, посетите:
http://www.webmd.com/skin-problems-and-treatments/aids-related-skin-conditions
4 наиболее распространенных проблемы кожи
Опубликовано
Угри, экзема, себорейный дерматит и псориаз – четыре наиболее распространенных типа кожных заболеваний, помимо различных видов рака кожи, поражающих людей.Благодаря современным технологиям большинству пациентов больше не приходится страдать от раздражающих, а иногда и уродующих форм этих состояний. Это самые распространенные проблемы с кожей, которые мы видим в Kessel Dermatology:
Угри
Акне, чаще всего появляющееся на лице, шее, плечах, груди и спине, вызывается закупоркой сальных желез в порах кожи. узелковые и кистозные прыщи являются наиболее серьезными, образуются глубоко в коже и часто вызывают рубцы. Иногда важным фактором является наследственность, а также образ жизни и диета
Экзема
Экзема – это не отдельное заболевание, а термин, охватывающий множество недугов, в том числе:
- Атопический дерматит, вызывающий зудящие высыпания в локтевых и коленных суставах
- Контактный дерматит, вызванный факторами окружающей среды, такими как косметические средства, ароматизаторы и металлы в ювелирных изделиях
- Нуммулярный дерматит в виде красных хлопьевидных пятен в форме монеты
Нуммулярный дерматит может быть наиболее проблематичным, поскольку пораженная кожа очень сухая и нуждается в частом увлажнении.
Себорейный дерматит
Это состояние отличается от других форм дерматита тем, что на коже головы образуются маслянистые восковидные пятна. Одной из распространенных форм себорейного дерматита является «колыбель колыбели», состояние сухой кожи головы, от которого страдает большинство младенцев в течение первых шести месяцев их жизни. Как только он исчезает, он обычно не появляется до подросткового возраста.
Псориаз
Это скопление лишней кожной ткани в самых тяжелых формах может уродовать.У пациентов красная толстая кожа, покрытая серебристыми чешуйками.
Это самые распространенные типы кожных проблем. В Kessel Dermatology мы видим все это, и вы не одиноки! Если у вас есть одно из этих условий, свяжитесь с нами сегодня, чтобы записаться на прием!
.

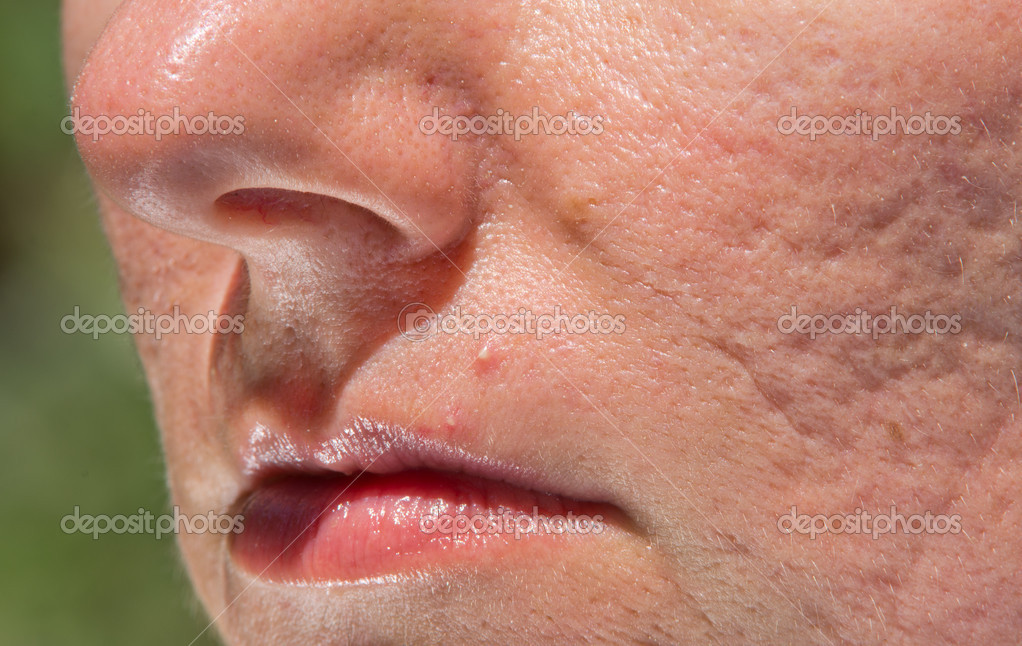 (ядовитый плющ / дуб), чтобы предотвратить повторное воздействие.
(ядовитый плющ / дуб), чтобы предотвратить повторное воздействие.