Как снизить гликированный гемоглобин – Healsens Digital Preventive Care
Диабет является серьезной проблемой здравоохранения во всем мире, и его распространенность значительно возрастает. В свою очередь анализ на гликированный гемоглобин (A1C) поможет узнать как ваш организм справляется с сахаром. Для многих — это возможность предотвратить заболевание или диагностировать его на ранних стадиях. Ведь болезнь не развивается молниеносно! Для нас это возможность поймать состояние, когда организм не функционирует нормально, но еще не заболел. Мы говорим о предиабете. Но для людей с диабетом этот тест также полезен. Главным образом, потому что это показывает риски осложнений. В этой статье мы поговорим о ситуации, когда тест уже пройден, а его результаты оказались за пределами здоровых значений. Кроме того разберем комплексный подход к проблемы, какие необходимые действия он в себя включает и почему никак не обойтись без изменения образа жизни. Но давайте по порядку. Ведь чтобы ответить на вопрос о том, как снизить гликированный гемоглобин, нужно рассмотреть проблему тщательно.
Говоря про нормальные уровни гемоглобина A1c, давайте вспомним эти диапазоны. Так, для людей без диабета здоровый диапазон составляет от 4% до 5,6%. Если ваш уровень гемоглобина A1c составляет от 5,7% до 6,4%, это означает, что у вас уже преддиабет. Уровни 6,5% говорят о диабете.
Цели и методы лечения
В США 79 миллионов взрослых имеют преддиабет, и его распространенность в 3 раза превышает распространенность диабета. И если преддиабет считается обратимым заболеванием, то диабет пока не излечим. Также важно понимать, что лечение диабета не предотвращает все его осложнения. Именно поэтому так важна профилактика.
Но будет ли проблема прогрессировать или нет зависит от многих факторов. Так, насколько человек готов к изменению своего образа жизни будет зависит успех его лечения. Немаловажными также является генетика и грамотно подобранные медикаменты.
В целом, нужно выделить 4 столпа эффективного лечения диабета. Они включают в себя
Они включают в себя
Как снизить гликированный гемоглобин без таблеток
В 2002 году Knowler и соавторы выдвинули гипотезу, что вмешательство в образ жизни может предотвратить или задержать развитие диабета. Исследователи случайным образом распределили пациентов с преддиабетом. Одним они предложили плацебо, других включили в специальную программу по изменению образа жизни. Цель этой программы была в увеличении физической активности не менее 150 минут в неделю и снижение веса не менее чем на 7%. Средний возраст участников составил 51 год, а ИМТ составил 34,0 кг / м2. Средний период наблюдения составил 2,8 года. В результате, вмешательство в образ жизни снизило заболеваемость на 58% по сравнению с плацебо.
Дальнейший анализ этого исследования показал, если если люди не меняли свой образ жизни, у большинства наступал диабет 2 типа в течение следующих 10 лет.
С тех пор многочисленные исследования подтвердили данные выводы. Так, в 2013 году исследователи сравнили эффективность вмешательств в образ жизни со стандартным лечением. В семи из 9 исследований сообщалось, что изменения в образ жизни снижали риск развития диабета до 10 лет после вмешательства в образ жизни.
В семи из 9 исследований сообщалось, что изменения в образ жизни снижали риск развития диабета до 10 лет после вмешательства в образ жизни.
Однако, всеже для части людей с преддиабетом изменение образа жизни оказывается недостаточным.
Медикаментозный подход для предотвращения диабета
Доказательство потенциальной пользы от фармакотерапии для предотвращения диабета у пациентов с предиабетом было опубликовано в 2002 году.
Исследователи показали, что такие препараты как метформин, снижают заболеваемость диабетом. С другой стороны, это снижение не такое сильное, как при изменении образа жизни. Тем не менее метформин также оказывает благотворное влияние на ИМТ и концентрации липидов.
Featured Posts
Сложное взаимодействие между кортизолом и дегидроэпиандростерон-сульфатом (ДГЭА-С) имеет решающее значение для баланса стрессовой системы. В частности значительно более высокое соотношение …
Read More
Острый холецистит относится к воспалению желчного пузыря. Это распространенная внутрибрюшная инфекция может привести к серьезным осложнениям из-за своего естественного течения …
Это распространенная внутрибрюшная инфекция может привести к серьезным осложнениям из-за своего естественного течения …
Read More
Все больше медицинских исследований подтверждают, что медитация киртан крийя (КК) – это не только инструмент по управлению стрессом и лечении …
Read More
Сегодняшние жизненные ритмы и требования часто сложны и требуют интенсивных физических и психологических усилий. Как правило острые реакции на стресс …
Read More
Знаете ли вы, что почти половина взрослых в США (108 миллионов, или 45%) страдают гипертонией, а 22,4% взрослых с гипертонией …
Read More
А 2010 году Лилли и Годвин после систематического обзора литературы и мета-анализа пришли к выводу, что метформин снижает риск развития диабета на 45%.
И наконец, метформин в настоящее время является единственным препаратом, рекомендованным ADA для лечения преддиабета. Согласно ADA, его обычно назначают пациентам с высоким риском развития диабета. Стоит отметить, что если люди терпят неудачу в терапии модификации образа жизни и у них повышается уровень глюкозы, метформин является разумным вторым выбором.
Однако, несмотря на широкое применение метформина, препарат подходит не всем. Так, чтобы снизить гликированный гемоглобин, ACE / AACE рекомендует двухсторонний подход. Во-первых, интенсивное вмешательство в образ жизни. А именно увеличение физической активности, пешие прогулки минимум 150 минут в неделю. А также потеря веса на 7%, если ИМТ превышает 25 кг / м2. Во-вторых, профилактика осложнений сердечно-сосудистых заболеваний. При этом могут назначаться препараты для лечения высокого кровяного давления и холестерина.
Больше по этой теме
Клетчатка для снижения уровня гликированного гемоглобина
Увеличение содержания клетчатки в рационе связано со снижением уровня гликированного гемоглобина (HbA1c), улучшением липидного профиля и потерей массы тела. Это связано с тем, что повышенное содержание клетчатки снижает гликемический индекс пищевых продуктов.
Кроме того, пищевые продукты, содержащие пищевые волокна, также являются богатым источником магния.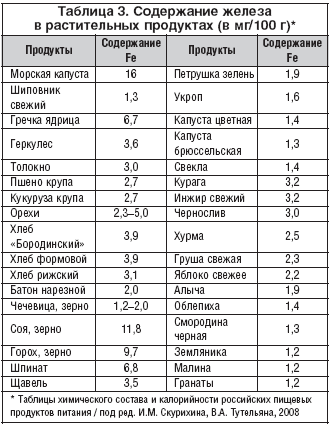 Подчеркнем, что магний является ко-фактором для ферментов, участвующих в метаболизме глюкозы. В свою очередь диетический магний уменьшает частоту развития диабета 2 типа. Также исследования говорят, что то, что пищевые волокна связаны со сниженным риском диабета, может быть частично объяснено маркерами воспаления. Мы говорим про такие маркеры как интерлейкин-6 и фактор некроза опухоли α.
Подчеркнем, что магний является ко-фактором для ферментов, участвующих в метаболизме глюкозы. В свою очередь диетический магний уменьшает частоту развития диабета 2 типа. Также исследования говорят, что то, что пищевые волокна связаны со сниженным риском диабета, может быть частично объяснено маркерами воспаления. Мы говорим про такие маркеры как интерлейкин-6 и фактор некроза опухоли α.
И напоследок, несколько исследований показали, что после того, когда все пищевые волокна были разделены на зерновые, фруктовые и растительные волокна, оказалось, что зерновые волокна более всех снижали частоту развития диабета 2 типа .
Эта статья последний раз была проверена доктором Балобан С.В. 11 июня 2020. Последние изменения были внесены 22 февраля 2020.
Интересно знать
Чем опасен холестерин и как его понизить — Российская газета
О том, что “зашкаливает” уровень холестерина, мы часто узнаем случайно: во время диспансеризации, например. Или, что гораздо хуже, когда уже начинаются проблемы с сосудами и сердцем, начинает скакать давление. Ведь холестерин “не болит”, но постепенно убивает, являясь одним из основных факторов развития атеросклероза. Что нужно знать о “высоком” и “низком” холестерине? Что такое холестерин “плохой” и “хороший”? С какого возраста контролировать его уровень? Достаточно ли соблюдать диету и обязательно ли принимать назначенные врачом лекарства? Об этом “РГ” рассказал доктор медицинских наук, ведущий научный сотрудник ФГБУ “Российский кардиологический НПК” Минздрава России, президент Национального общества по изучению атеросклероза Марат Ежов.
Ведь холестерин “не болит”, но постепенно убивает, являясь одним из основных факторов развития атеросклероза. Что нужно знать о “высоком” и “низком” холестерине? Что такое холестерин “плохой” и “хороший”? С какого возраста контролировать его уровень? Достаточно ли соблюдать диету и обязательно ли принимать назначенные врачом лекарства? Об этом “РГ” рассказал доктор медицинских наук, ведущий научный сотрудник ФГБУ “Российский кардиологический НПК” Минздрава России, президент Национального общества по изучению атеросклероза Марат Ежов.
Как известно, высокий уровень холестерина до поры до времени никак себя не проявляет: человек чувствует себя нормально. У него ничего не болит. Но что будет, если ничего не делать, холестерин не контролировать, не лечиться?
Марат Ежов: Гиперхолестеринемия – один из основных факторов, приводящих к атеросклерозу. Избыток холестерина накапливается, откладывается на стенках сосудов, поражая коронарные артерии, сосуды, питающие головной мозг, – сонные и позвоночные артерии, а также артерии нижних конечностей. Соответственно, у человека развиваются ишемическая болезнь сердца (ИБС), цереброваскулярная недостаточность, перемежающая хромота и, как крайние проявления, – инфаркт, инсульт, гангрена и ампутация нижних конечностей. Атеросклероз – немой враг, он развивается медленно и постепенно. Соответственно, и холестерин без преувеличения можно назвать тихим убийцей. У нас в России, по данным ВОЗ, 60% населения имеют повышенный уровень холестерина. Крайне высокие его значения, это уже данные нашего Национального общества по изучению атеросклероза, у каждого десятого. И один из 200-300 человек имеет генетические нарушения липидного обмена.
Соответственно, у человека развиваются ишемическая болезнь сердца (ИБС), цереброваскулярная недостаточность, перемежающая хромота и, как крайние проявления, – инфаркт, инсульт, гангрена и ампутация нижних конечностей. Атеросклероз – немой враг, он развивается медленно и постепенно. Соответственно, и холестерин без преувеличения можно назвать тихим убийцей. У нас в России, по данным ВОЗ, 60% населения имеют повышенный уровень холестерина. Крайне высокие его значения, это уже данные нашего Национального общества по изучению атеросклероза, у каждого десятого. И один из 200-300 человек имеет генетические нарушения липидного обмена.
В России 60 процентов населения имеют повышенный уровень холестерина
Понятно, что чем раньше выявлены отклонения в состоянии здоровья, тем легче вылечиться. Когда нужно начинать регулярно следить за холестерином?
Марат Ежов: В среднем уже 25-летний человек может иметь начальные проявления атеросклероза сосудов сердца. В целом, если взять всю популяцию в нашей стране, мы имеем дело со среднестатистическим уровнем холестерина около 6 ммоль/л при норме до 5. Если же человек уже болен ИБС, уровень общего холестерина у него не должен превышать 4, а липопротеиды низкой плотности (ЛНП) – 1,8 ммоль/л. Поэтому уже в молодом возрасте стоит регулярно, хотя бы раз в год сдавать анализ для определения общего холестерина. Если будут отклонения от нормы – проводить более развернутые исследования (так называемый липидный профиль – уровни липопротеидов низкой и высокой плотности – ЛНП и ЛВП, а также триглицериды). И, конечно, вместе с врачом-кардиологом принимать меры.
Если же человек уже болен ИБС, уровень общего холестерина у него не должен превышать 4, а липопротеиды низкой плотности (ЛНП) – 1,8 ммоль/л. Поэтому уже в молодом возрасте стоит регулярно, хотя бы раз в год сдавать анализ для определения общего холестерина. Если будут отклонения от нормы – проводить более развернутые исследования (так называемый липидный профиль – уровни липопротеидов низкой и высокой плотности – ЛНП и ЛВП, а также триглицериды). И, конечно, вместе с врачом-кардиологом принимать меры.
Почему же с возрастом уровень холестерина растет? Виновато неправильное питание? Что-то еще?
Марат Ежов: Природа этого процесса мультифакторна. Классические факторы риска хорошо известны. Они подразделяются на те, которые от нас не зависят, и те, на которые мы можем влиять. К первым относятся пол, возраст, семейный анамнез, или, иными словами, наследственность. Встречаются генетические “поломки”, когда крайне высокие значения холестерина – и 15, и 20 ммоль/л – выявляются уже в младенчестве. Никто не понимает, почему такой ребенок пытается бежать и не может, начинает плакать. А у него типичная “грудная жаба”, стенокардия напряжения…
Никто не понимает, почему такой ребенок пытается бежать и не может, начинает плакать. А у него типичная “грудная жаба”, стенокардия напряжения…
Поэтому, если в семье имелись ранние случаи инсультов, инфарктов, нужно быть вдвойне внимательными и к своему здоровью, и здоровью детей.
А что можно сказать о факторах, на которые мы можем повлиять? Что это – образ жизни?
Марат Ежов: Да, конечно. Помимо высокого уровня холестерина буквально ведущее место среди факторов риска занимает гипертония. Далее следуют – гипергликемия и сахарный диабет, курение, отсутствие достаточной физической нагрузки, неправильное питание, когда в рационе преобладают жиры и углеводы в ущерб овощам, фруктам, продуктам моря… Метаболический синдром, который возникает в результате неправильного образа жизни, и приводит и к диабету второго типа, и к гипертонической болезни.
Вы упомянули про “плохой” и “хороший” холестерин – это липопротеиды низкой плотности (ЛНП) и, соответственно, высокой плотности (ЛВП), две фракции холестерина, чьи уровни определяют вместе с уровнем общего холестерина. Какова их роль? Самому человеку стоит разобраться в этом, или это дело врача?
Какова их роль? Самому человеку стоит разобраться в этом, или это дело врача?
Марат Ежов: Не вижу ничего плохого, если пациент стремится детально разобраться, что происходит в его организме. Ведь в этом случае он будет более ответственно подходить к лечению.
По самым последним рекомендациям, которые опубликованы в 2016 году Европейским кардиологическим обществом, ведущим показателем и для диагностики, и для принятия решения о лечении признан “плохой” холестерин – ЛНП. То есть мы должны воздействовать именно на плохой холестерин, стремясь привести его содержание в крови к нормальному. Также важен показатель триглицеридов – их высокая концентрация тоже в принципе атерогенна, то есть приводит к атеросклерозу. Кроме того, чем выше концентрация триглицеридов, тем выше риск развития панкреатита.
Что касается “хорошего” холестерина (ЛВП) – чем выше его уровень, тем лучше. Считается, что именно “плохой” холестерин “оседает” на стенках сосудов, образует бляшки, приводя к стенозу. “Хороший” же, напротив, вовлечен в обратный транспорт холестерина и помогает выведению его из организма. Но все попытки найти препараты, которые бы искусственно повысили уровень ЛВП, потерпели неудачу. Исследователи думали – если добиться высокого ЛВП, можно “запустить” процессы, происходящие в организме, вспять: бляшки исчезнут, риск инсульта и инфаркта станет меньше. Но реализовать эту идею не удалось.
“Хороший” же, напротив, вовлечен в обратный транспорт холестерина и помогает выведению его из организма. Но все попытки найти препараты, которые бы искусственно повысили уровень ЛВП, потерпели неудачу. Исследователи думали – если добиться высокого ЛВП, можно “запустить” процессы, происходящие в организме, вспять: бляшки исчезнут, риск инсульта и инфаркта станет меньше. Но реализовать эту идею не удалось.
То есть рекомендации для пациентов: правильно питаться, вести активный образ жизни, регулярно следить за уровнем “плохого” холестерина и глицеридов и, если врач рекомендует, принимать препараты, нормализующие их показатели. Обычно назначают статины. Но многие их боятся – иногда даже врачи предупреждают, что они плохо влияют на печень…
Марат Ежов: Что касается диеты, даже серьезное ограничение в рационе животных жиров и “быстрых” углеводов не поможет привести уровень холестерина к норме, если он серьезно повышен. Считается, что, скорректировав питание, максимум, чего можно добиться, это снижение на 10-15%. Поэтому медикаментозная терапия обязательна. “Золотой” стандарт для коррекции гиперхолестеринемии, профилактики сердечно-сосудистых осложнений – это действительно статины. И бояться их не нужно, вероятность развития побочных эффектов при их приеме ничтожно мала по сравнению, например, с аспирином или парацетамолом, которые можно купить вообще без рецепта.
Поэтому медикаментозная терапия обязательна. “Золотой” стандарт для коррекции гиперхолестеринемии, профилактики сердечно-сосудистых осложнений – это действительно статины. И бояться их не нужно, вероятность развития побочных эффектов при их приеме ничтожно мала по сравнению, например, с аспирином или парацетамолом, которые можно купить вообще без рецепта.
Кроме того, в последнее время разработаны и зарегистрированы и другие классы препаратов с иным механизмом действия, которые применяются либо вместе со статинами, усиливая их эффект, либо самостоятельно. Так что врачу есть из чего выбрать, подбирая для пациента наиболее эффективную терапию.
Но, наверное, не менее важно, чтобы пациент эти назначения выполнял. Ведь речь идет, по сути, о пожизненном приеме лекарств.
Марат Ежов: Да, к сожалению, плохая приверженность к терапии довольно распространена. Пациент говорит: я хорошо себя чувствую, зачем пить таблетки, “травиться”? Или пропил полгода, не чувствует никаких изменений, а лекарство не очень-то и дешевое. Думает: ну, и что деньги тратить? Но повторю еще раз: холестерин не болит. Но это “нормальное” состояние – до поры до времени.
Думает: ну, и что деньги тратить? Но повторю еще раз: холестерин не болит. Но это “нормальное” состояние – до поры до времени.
И второй важный момент: нужна ранняя диагностика и постоянный контроль за этими больными. Нужны липидные центры – чтобы специалисты прицельно занимались такими больными. В идеале, было бы правильно, чтобы в каждом крупном учреждении был липидный кабинет. Сейчас наше общество разрабатывает концепцию такой программы.
Норма билирубина у новорожденных – ответ детского врача
Что такое билирубин?
Чуть больше половины новорожденных становятся заметно желтушными на первой неделе жизни. Эта детская желтушка обычно проходит через 2-4 недели. Что же вызывает желтуху у детей? Желтуха — это пожелтение кожи и белков глаз, вызванное гипербилирубинемией – то есть, повышением концентрации билирубина в сыворотке крове.
Билирубин представляет собой желто-оранжевый природный пигмент, который освобождается при естественном разрушении красных клеток крови – эритроцитов: в результате расщепления гемоглобина до неконъюгированного билирубина. Печень освобождает кровь от избытка билирубина, отфильтровывая его, и превращая из свободной формы (неконъюгированной) в связанную (конъюгированную с глюкуроновой кислотой), которая попадает в желчь и пищеварительный тракт, выходя вместе с калом, придавая ему характерный цвет.
Печень освобождает кровь от избытка билирубина, отфильтровывая его, и превращая из свободной формы (неконъюгированной) в связанную (конъюгированную с глюкуроновой кислотой), которая попадает в желчь и пищеварительный тракт, выходя вместе с калом, придавая ему характерный цвет.
Почему может повышаться уровень билирубина в крови?
Если уровень билирубина в крови выше нормы, это может быть следствием:
- Эритроциты разрушаются быстрее обычного.
- Печень не успевает справиться с утилизацией отходов эритроцитов.
- На пути, по которому переработанный билирубин выводится из печени в ЖКТ по желчным путям, существует препятствие.
Опасна ли желтуха новорожденных?
Желтушка новорожденных распространена среди здоровых новорожденных, и в большинстве случаев является физиологической. У взрослых и небольшой части новорожденных желтуха является патологической, то есть означает наличие расстройства, ее вызывающего. Некоторые из наиболее распространенных причин желтухи новорожденных включают:
Некоторые из наиболее распространенных причин желтухи новорожденных включают:
Физиологические:
- Физиологическая гипербилирубинемия.
- Желтуха грудного вскармливания.
- Желтуха грудного молока.
Патологические:
- Гипербилирубинемия вследствие гемолитической болезни.
- Дисфункция печени (например, вызванная парентеральным питанием, вызывающим холестаз, неонатальным сепсисом, неонатальным гепатитом).
Физиологическая гипербилирубинемия встречается практически у всех новорожденных. Более короткая продолжительность жизни эритроцитов у новорожденных увеличивает выработку билирубина, а низкий уровень бактериальной микрофлоры в кишечнике (которая превращает билирубин в нерастворимую форму),
в сочетании с повышенным гидролизом конъюгированного билирубина усиливают энтерогепатическое кровообращение, в результате чего печень не сможет справиться с избытком поступающего билирубина. В результате уровень билирубина может возрасти до 308 мкмоль / л к 3-4 дням жизни (к 7-му дню у младенцев-азиатов), а затем снизиться.
В результате уровень билирубина может возрасти до 308 мкмоль / л к 3-4 дням жизни (к 7-му дню у младенцев-азиатов), а затем снизиться.
Желтуха при грудном вскармливании развивается у одной шестой грудных детей в течение первой недели жизни. Грудное вскармливание увеличивает циркуляцию билирубина из кишечника в печень у некоторых детей, которые потребляют недостаточно молока и у которых обезвоживание и недостаточность калорийности питания.
Желтуха от грудного молока отличается от желтухи при кормлении грудью. Она развивается после первых 5-7 дней жизни и достигает пика примерно через 2 недели. Считается, что она вызывается повышенной концентрацией бета-глюкуронидазы в материнском грудном молоке, что вызывает увеличение превращения нерастворимого билирубина обратно в растворимую (неконъюгированную) форму и его обратное всасывание в толстом кишечнике.
Остались вопросы?
Получите онлайн-консультацию у ведущих педиатров Санкт-Петербурга!
На ваши вопросы ответит профессиональный и опытный детский врач.
Медицинская помощь для ребенка не выходя из дома в удобное время.
Консультация по Skype длится 45 минут.
Фототерапия — лечение желтушки на дому.
Для фототерапии новорожденных используются специальные лампы синего света (фотооблучатели). Лечение занимает несколько дней, продолжительность терапии определяет врач-педиатр. Фотоизомеризация билирубина происходит в коже, поэтому, чем большая площадь тела используется для фототерапии, тем эффективнее процесс лечения. Лампа представляет собой ванночку из безвредного пластика, в основание которой вмонтированы лампы синего света.
Мы подготовили статью о фототерапии, а также информацию где взять аппарат в аренду в СПб: Фототерапия на дому — лечение желтушки
Причинами патологической желтухи у новорожденных могут являться:
- иммунная и неиммунная гемолитическая анемия
- резорбция (рассасывание) гематомы
- сепсис
- гипотиреоз
Как отличить физиологическую желтуху от патологической?
Желтуха, которая развивается в первые 24-48 часов жизни или сохраняется дольше, чем 2 недели, с наибольшей вероятностью является патологической.
Желтуха, которая не проявляется до 2–3 дня жизни, вероятнее всего является физиологической.
Исключением является патологическая желтуха при синдроме Криглера-Наджара, гипотиреозе или воздействии лекарств, которая также проявляется через 2-3 дня. В этом случае концентрация билирубина достигает пика в первую неделю, нарастая со скоростью до 86 мкмоль / л в день, и может персистировать в течение длительного периода.
Диагностика желтухи у детей
Диагноз гипербилирубинемии подозревается по цвету кожных покровов и белков глаз младенца и подтверждается измерением сывороточного билирубина.
Уровень билирубина в сыворотке крови, необходимый для возникновения желтухи, варьируется в зависимости от тона кожи и области тела, но желтуха обычно становится видимой на белках глаз при превышении нормы и концентрации от 34 до 51 мкмоль / л, а на лице примерно от 68 до 86 мкмоль / л. С увеличением уровня билирубина желтуха прогрессирует в направлении от головы к ногам, появляясь в области пупка примерно при концентрации 258 мкмоль / л, а на ногах при уровне 340 мкмоль / л.
Концентрация билирубина > 170 мкмоль / л у недоношенных детей или > 308 мкмоль / л у доношенных детей требует дополнительных анализов гематокрит, мазок крови, оценку количества ретикулоцитов, прямой тест Кумбса, общий сывороточный билирубин и концентрацию прямого билирубина в сыворотке, сопоставление группы крови и резус-фактора младенца и матери.
Опасна ли физиологическая желтуха у младенцев?
Хотя повышение концентрации билирубина при физиологической желтухе не вызывается болезнью и проходит со временем, гипербилирубинемия обладает нейротоксичностью, то есть вызывает повреждение нервных клеток у ребенка. Например, высокая концентрация билирубина в крови может вызвать острую энцефалопатию, сопровождающуюся множеством неврологических нарушений, включая церебральный паралич и сенсомоторные нарушения. Еще более тяжелым последствием нейротоксичности повышенной концентрации билирубина может являться ядерная желтуха, вызванная отложением свободного (неконъюгированного) билирубина в базальных ганглиях и ядрах ствола головного мозга. Обычно билирубин, связанный с сывороточным альбумином, остается во внутрисосудистом пространстве, но иногда он может проникать через гематоэнцефалический барьер:
Обычно билирубин, связанный с сывороточным альбумином, остается во внутрисосудистом пространстве, но иногда он может проникать через гематоэнцефалический барьер:
- При высокой концентрации билирубина в сыворотке (острой или хронической).
- При снижении концентрация сывороточного альбумина (например, у недоношенных детей).
- Когда билирубин вытесняется из альбумина конкурентными связующими (лекарствами:
- сульфизоксазол, цефтриаксон, аспирин) или свободными жирными кислотами и ионами водорода (например, у недоедающих и голодающих детей).
Для новорожденных, родившихся при сроке беременности менее 35 недель, пороговые уровни билирубина для лечения ниже, поскольку недоношенные дети подвергаются большему риску нейротоксичности.
Как понизить билирубин у детей?
Лечение желтухи направлено как на причину повышения концентрации билирубина, так и на устранение самой гипербилирубинемии.
Физиологическая желтуха обычно проходит в течение 1-2 недель. Использование частого кормления молочными смесями может снизить частоту и тяжесть гипербилирубинемии за счет увеличения моторики ЖКТ и частоты стула, тем самым сводя к минимуму энтерогепатическую циркуляцию билирубина. Можно использовать любой тип молочной смеси.
Желтуха при грудном вскармливании может быть предотвращена или уменьшена путем увеличения частоты кормлений. Если уровень билирубина продолжает расти до уровня выше 308 мкмоль / л у доношенного ребенка на грудном вскармливании, может потребоваться временный отказ от грудного молока и переход на молочные смеси. Прекращение грудного вскармливания необходимо только на 1 или 2 дня. Мать при этом должна регулярно сцеживать молоко, чтобы без проблем возобновить кормление грудью, как только уровень билирубина у ребенка начинает снижаться.
Также в этих случаях показано использование фототерапии: с использованием флуоресцентного синего света с длиной волны от 425 до 475 нм. Свет позволяет превратить неконъюгированный билирубин в формы, которые растворимы в воде, и могут быстро выводиться из организма печенью и почками. Это обеспечивает окончательное лечение гипербилирубинемии новорожденных и профилактику тяжелой ядерной желтухи.
Поскольку видимая желтуха может исчезнуть во время фототерапии, даже если уровень билирубина в сыворотке остается повышенным, цвет кожи не может использоваться для оценки степени тяжести желтухи. Кровь, взятая для определения концентрации билирубина, должна быть защищена от яркого света, потому что билирубин в пробирках может быстро окисляться при воздействии дневного света.
При тяжелой гипербилирубинэмии для быстрого снижения концентрации билирубина проводится переливание крови.
\n
- \n
- Эритроциты разрушаются быстрее обычного.
- Печень не успевает справиться с утилизацией отходов эритроцитов”
}, {
“@context” : “http://schema.org”,
“@type” : “NewsArticle”,
“headline” : “Норма билирубина у новорожденных”,
“image” : “https://virilismed.ru/wp-content/uploads/2019/09/novorozd-768×512.jpg”,
“articleSection” : “Опасна ли желтуха новорожденных?”,
“datePublished”: “2019-11-20T08:00:00+08:00”,
“dateModified”: “2019-11-25T09:20:00+08:00”,
“author”: {
“@type”: “Person”,
“name”: “МЦ Вирилис”
},
“publisher”: {
“@type”: “Organization”,
“name”: “Вирилис”,
“logo”: {
“@type”: “ImageObject”,
“url”: “https://virilismed.ru/wp-content/themes/virilis/img/logo.png”
}
},
“articleBody” : “Желтушка новорожденных распространена среди здоровых новорожденных, и в большинстве случаев является физиологической.”
}, {
“@context” : “http://schema.org”,
“@type” : “NewsArticle”,
“headline” : “Норма билирубина у новорожденных”,
“name” : “Норма билирубина у новорожденных”,
“image” : “https://virilismed.ru/wp-content/uploads/2019/09/novorozd-768×512.jpg”,
“articleSection” : “Фототерапия — лечение желтушки на дому”,
“datePublished”: “2019-11-20T08:00:00+08:00”,
“dateModified”: “2019-11-25T09:20:00+08:00”,
“author”: {
“@type”: “Person”,
“name”: “МЦ Вирилис”
},
“publisher”: {
“@type”: “Organization”,
“name”: “Вирилис”,
“logo”: {
“@type”: “ImageObject”,
“url”: “https://virilismed.ru/wp-content/themes/virilis/img/logo.png”
}
},
“articleBody” : “Для фототерапии новорожденных используются специальные лампы синего света (фотооблучатели). Лечение занимает несколько дней, продолжительность терапии определяет врач-педиатр. Фотоизомеризация билирубина происходит в коже, поэтому, чем большая площадь тела используется для фототерапии, тем эффективнее процесс лечения. Лампа представляет собой ванночку из безвредного пластика, в основание которой вмонтированы лампы синего света”
},
{
“@context” : “http://schema.org”,
“@type” : “NewsArticle”,
“headline” : “Норма билирубина у новорожденных”,
“image” : “https://virilismed.ru/wp-content/uploads/2019/09/novorozd-768×512.jpg”,
“articleSection” : “Как понизить билирубин у детей?”,
“articleBody” : “Лечение желтухи направлено как на причину повышения концентрации билирубина, так и на устранение самой гипербилирубинемии”,
“datePublished”: “2019-11-20T08:00:00+08:00”,
“dateModified”: “2019-11-25T09:20:00+08:00”,
“author”: {
“@type”: “Person”,
“name”: “МЦ Вирилис”
},
“publisher”: {
“@type”: “Organization”,
“name”: “Вирилис”,
“logo”: {
“@type”: “ImageObject”,
“url”: “https://virilismed.ru/wp-content/themes/virilis/img/logo.png”
}
}
} ]
\n
Тревожный звонок: уровень тромбоцитов предскажет смерть от COVID-19 | Статьи
Определить тяжесть состояния больного коронавирусом поможет простой показатель крови. Исследователи изучили данные более чем 1,5 тыс. госпитализированных и выяснили, что уровень тромбоцитов существенно падал у тех пациентов, лечение которых закончилось летальным исходом. Ученые предложили использовать данный показатель как маркер потенциальной угрозы смерти и ухудшения течения болезни. Российские специалисты считают, что это перспективная методика мониторинга здоровья при COVID-19. Более того, сдать такой анализ можно в любой клинической лаборатории уже сейчас, поэтому врачам не потребуется новых технических решений и больших финансовых затрат.
Научное предсказание
Исследователи из Университета Вероны и университетской клиники Падуи совместно с коллегами из США проанализировали ряд научных статей, в которых сообщалось об уровне тромбоцитов (компонентов крови, которые принимают активное участие в строительстве сосудов. — «Известия») у пациентов с COVID-19.
Были изучены истории болезни 1779 заболевших, 399 (22,4%) из них находились в тяжелом состоянии. Сравнив показатели клинических анализов, ученые сделали вывод, что низкое количество тромбоцитов связано с повышенным риском тяжелого течения заболевания и смертности у пациентов с коронавирусом (препринт статьи доступен в научных библиотеках).
Активированный тромбоцит на стекле с иммобилизованным фибриногеном
Фото: commons.wikimedia.org
— Предлагается использовать этот показатель как маркер ухудшения состояния больного, — сообщил «Известиям» научный сотрудник лаборатории анализа показателей здоровья населения и цифровизации здравоохранения МФТИ Давид Наимзада. — Речь идет о возможности мониторинга состояния заразившихся и принятии врачебных решений.
По словам ученого, уровень тромбоцитов отражает некоторые стороны состояния системы гемостаза, функция которой заключается в сохранении жидкого состояния крови, остановке кровотечений при повреждениях стенок сосудов и растворении тромбов. Нарушение работы этой системы говорит о системных сбоях организма, что в какой-то степени может свидетельствовать о резком ухудшении его работы в целом.
Эффективный показатель
Выявленный критерий действительно может использоваться для диагностики тяжелых форм коронавируса, которые требуют особого внимания врачей, рассказал «Известиям» заведующий кардиохирургическим отделением Клинического центра Сеченовского университета Роман Комаров.
— При тяжелой форме заболевания коронавирусной инфекцией возникает синдром полиорганной недостаточности: нарушаются функции печени, почек, легких, — отметил кардиохирург. — Это провоцирует угнетение кроветворного ростка, следствием чего является снижение количества и качества тромбоцитов.
Этот показатель уже используется в клинической практике для мониторинга здоровья пациентов при различных патологических состояниях, сообщил «Известиям» профессор Санкт-Петербургского политехнического университета Петра Великого, доктор биологических наук, руководитель исследований в области молекулярной вирусологии и онкологии Андрей Козлов.
Сканирующая электронная микрофотография (SEM) клеток крови человека: эритроцит, активированный тромбоцит, лейкоцит (слева направо)
Фото: commons.wikimedia.org
— Многие заболевания, в том числе онкологические, сопровождаются понижением уровня тромбоцитов (тромбоцитопения — патология, которая характеризуется проблемами с остановкой кровотечений. — «Известия»). Это важные сведения для врачей-клиницистов. Конечно, снижение тромбоцитов — это сигнал об ухудшении состояния пациента, — подчеркнул эксперт.
Ученый рассказал, что в целом показатели крови могут многое сообщить о тяжести заболеваний. К примеру, при СПИДе нарушается соотношение клеток CD4 (вид лимфоцитов, так называемые Т-хелперы, которые помогают другим клеткам уничтожать инфицирующие организмы) и CD8 (Т-киллеры, распознающие и уничтожающие ненормальные или инфицированные клетки). Их пропорция считается важным клиническим показателем, который используется для характеристики состояния больного и качества процесса его лечения. Что касается коронавируса и уровня тромбоцитов, то исследования их связи необходимо продолжать, отметил Андрей Козлов.
Доступный анализ
Как пояснил в разговоре с «Известиями» Давид Наимзада, метод определения уровня тромбоцитов в крови хорош тем, что доступен в каждой клинической лаборатории. Поэтому его внедрение не потребует особых затрат и технических средств.
Однако для COVID-19 такой относительно простой способ мониторинга состояния больного предлагается применить впервые. На сегодняшний момент в научной литературе представлено мало информации о патогенезе нового штамма.
Пока информации недостаточно, чтобы делать однозначные выводы об эффективности предложенного анализа, считает сотрудник Института биологии ТюмГУ (вуз — участник проекта повышения конкурентоспособности «5-100») Николай Карпов.
Сотрудники морга входят в крематорий кладбища Ла Альмудена с гробом человека, умершего от коронавирусной болезни, Мадрид, Испания, 23 марта 2020 года
Фото: REUTERS/Juan Medina
— Причин установленной учеными связи может быть несколько. Возможно, вирус влияет на систему образования тромбоцитов (красный костный мозг). А может, связывается непосредственно с тромбоцитами и вызывает выработку в организме антител против собственных же клеток. Пока говорить о каких-то специфических маркерах рано, это требует дополнительных исследований, — считает эксперт.
«Известия» также выяснили, что сейчас при лечении коронавирусной инфекции исследуются и другие показатели крови. Например, в российских методических указаниях для врачей при принятии решения о переводе в отделение интенсивной терапии предлагается использовать ряд стандартных лабораторных анализов. Медики измеряют уровень билирубина, креатинина и другие клинические показатели.
ЧИТАЙТЕ ТАКЖЕ
5 простых способов снизить уровень A1c на этой неделе
Несмотря на то, что вместе с врачом важно разработать долгосрочный план лечения диабета, есть несколько шагов, которые вы можете предпринять прямо сейчас, чтобы снизить уровень A1C. Небольшие изменения складываются, поэтому подумайте о том, чтобы попробовать некоторые из этих стратегий, чтобы снизить свой A1C на этой неделе.
1. Попробуйте короткие сеансы упражнений высокой интенсивности
Согласно исследованию, представленному на научных сессиях Американской кардиологической ассоциации в 2015 г., пациенты с диабетом 2 типа, которые выполняли упражнения по 10 минут три раза в день, пять дней в неделю, на 85 процентов Целевая частота сердечных сокращений имела двукратное улучшение уровней A1C по сравнению с пациентами, которые тренировались в течение 30 минут в день при 65 процентах их целевой частоты сердечных сокращений.Обязательно проконсультируйтесь с врачом, прежде чем приступать к упражнениям высокой интенсивности, и наденьте датчик сердечного ритма, чтобы не переусердствовать.
2. Уменьшите размер обеденной тарелки
Вместо большой обеденной тарелки используйте меньшую тарелку для салата. Этот простой обмен может заставить ваши глаза и мозг думать, что вы едите больше, чем есть на самом деле, и вы будете удовлетворены меньшим количеством еды. Это особенно полезно с крахмалистой пищей: порция макарон из одной чашки не выглядит большой на тарелке, но она заполнит небольшую миску.
3. Ешьте цельную пищу
Выбирайте цельные продукты, такие как фрукты и овощи, вместо соков, чтобы предотвратить скачки сахара в крови. Например, когда вы едите яблоко или апельсин, вы потребляете клетчатку, которая помогает замедлить скорость усвоения сахара вашим телом. С другой стороны, фруктовый сок удаляет всю клетчатку, поэтому сахар попадает прямо в кровоток. Кроме того, клетчатка, содержащаяся в цельных продуктах, помогает вам дольше чувствовать сытость, поэтому вы, как правило, едите меньше.
4.Высыпайтесь – но не слишком много
Исследование 2013 года показало, что короткие или длительные периоды сна связаны с более высоким уровнем A1C независимо от физической активности, диеты, ожирения или депрессивных симптомов. Результаты показывают, что люди, которые спят больше или меньше 6,5-7,4 часов в сутки, могут подвергаться повышенному риску высокого уровня глюкозы в крови. (Но исследователи не изучали качество сна.)
5. Записывайте
Ведите дневник результатов домашнего анализа крови и записывайте несколько заметок о том, что вы ели, о типах упражнений или активности вы сделали, как вы себя чувствуете и так далее.Вся эта информация может помочь вам и вашему врачу определить, как ваша диета и образ жизни влияют на уровень сахара в крови, и может быть использована для улучшения вашего плана лечения.
Если вам недавно поставили диагноз диабет 2 типа, вы не одиноки. Миллионы американцев успешно справляются со своим заболеванием каждый день, ведя активный и здоровый образ жизни. Для начала зарегистрируйтесь в программе «Пошаговая инструкция по борьбе с диабетом» от Everyday Health, чтобы получить все необходимые инструменты для достижения успеха.
Завтрак с высоким содержанием белков и жиров может помочь снизить уровень A1C
Как и в случае с большинством людей, для людей с диабетом 2 типа завтрак, возможно, является самым важным приемом пищи в течение дня.Исследования показывают, что начинать день с обильной еды с относительно высоким содержанием жиров и белков и низким содержанием углеводов может помочь улучшить контроль уровня сахара в крови в течение дня и помочь в потере веса.
Дональд Иэн Смит / Getty Images
В одном рандомизированном исследовании участники ели либо небольшой завтрак с высоким содержанием углеводов, либо более крупный завтрак с высоким содержанием белка / жира в течение трех месяцев, что обеспечивало около 33% от общей суточной калорийности. У людей, которые ели завтрак с высоким содержанием белков / жиров, наблюдалось большее снижение гемоглобина A1C (показатель уровня глюкозы в крови за три месяца), а также систолического артериального давления, чем у тех, кто ел завтраки с высоким содержанием углеводов.
Более того, почти все люди с диабетом 2 типа с избыточным весом, которые принимали большой завтрак, смогли уменьшить свою зависимость от лекарств.Обе группы потеряли примерно одинаковое количество веса (<1 кг).
Что мы можем с этим сделать?
В то время как группа, которая ела более крупный завтрак с меньшим содержанием углеводов, высоким содержанием белка / жира, достигла более низкого кровяного давления и уменьшила свою зависимость от лекарств, это произошло не потому, что они потеряли больше веса.
Одна из возможных причин, по которой уровень сахара в крови улучшился, заключается в том, что уровень сахара в крови, как правило, повышается по утрам, и, если вы едите много углеводов, когда уровень сахара в крови уже повышен, уровень сахара в крови может оставаться высоким в течение дня.Печень производит сахар вечером, когда вы поститесь. Некоторые люди просыпаются с повышенным уровнем сахара в крови по утрам – это называется феноменом рассвета. Кроме того, люди, как правило, становятся более инсулинорезистентными по утрам; инсулин менее эффективен в доставке сахара в клетки для использования в энергии.
Еда с низким содержанием углеводов означает, что меньше сахара попадает в кровоток и требуется меньше инсулина. Конечный результат – более высокий уровень сахара в крови. Наконец, завтрак с высоким содержанием углеводов, например рогаликом или большой миской хлопьев, может на самом деле вызвать большую тягу к углеводам в течение дня, что приведет к повышению уровня сахара в крови.Эти типы продуктов вызывают быстрый скачок сахара в крови. В результате падает уровень сахара в крови, что может вызвать тягу.
Применение этих выводов
Когда дело доходит до диабета, трудно сделать обобщения, но еда с низким содержанием углеводов и высоким содержанием белка на завтрак, вероятно, будет полезной. Это может помочь при утренней инсулинорезистентности и уменьшить тягу к еде в течение дня. Однако низкоуглеводная еда не означает отсутствие углеводов. Вы же не хотите полностью отказываться от углеводов, лучше постарайтесь съесть около 30 граммов здоровых углеводов на завтрак.В отличие от завтрака с высоким содержанием жиров, старайтесь есть модифицированные жиры, особенно если вы пытаетесь похудеть. Жир является важным питательным веществом, но в нем содержится более чем в два раза больше калорий на грамм, чем в углеводах и белках.
Какие углеводы мне следует есть?
Сложные углеводы, богатые клетчаткой и минимально обработанные, – ваш лучший выбор, особенно на завтрак. Волокно помогает замедлить скорость поступления глюкозы в кровоток, что может помочь в достижении хорошего контроля уровня сахара в крови.Волокнистая пища сохраняет чувство сытости и помогает снизить уровень плохого холестерина. Углеводы, богатые клетчаткой, включают фрукты, овощи, бобовые (фасоль) и цельнозерновые. Американская кардиологическая ассоциация утверждает, что диета, богатая цельнозерновыми продуктами, может помочь снизить риск сердечных заболеваний.
Примеров завтрака с высоким содержанием белка, клетчатки и 30 граммов углеводов:
Ниже приведены некоторые примеры идеальных вариантов завтрака для людей с диабетом, но не забудьте проконсультироваться со своим диетологом или терапевтом, прежде чем начинать какой-либо новый план питания, поскольку индивидуальные потребности меняются:
- 3 взбитых яичных белка + 1 цельное яйцо, с ½ стакана вареного шпината, ¼ стакана тертого нежирного сыра и 2 ломтика цельнозернового хлеба (100% цельнозерновой, ржаной или овсяный хлеб)
- 1 обезжиренный греческий йогурт смешанный с ½ стакана нежирного творога, ¾ стакана черники и 2 столовых ложки измельченного миндаля
- 1 цельнозерновой английский кекс с 2 столовыми ложками арахисового масла и несколькими ломтиками клубники, 2 ломтика индейки с низким содержанием натрия
- ½ стакана приготовленной овсянки, с ½ стакана нарезанных персиков, с 1 столовой ложкой молотого льняного семени и 2 сваренных вкрутую яичных белков
Флеботомия | Институт заболеваний железа
Железо удаляется из организма в терапевтических целях двумя способами: путем донорства крови (флеботомия) или хелатирующей терапии (фармакологическое удаление).Используемый терапевтический подход, количество удаленного железа, последующее тестирование уровня железа, изменения в диете и поведении будут различаться в зависимости от уровня железа пациента, общего состояния здоровья, возраста и способности переносить выбранный подход.
Флеботомия / сдача крови
Определение флеботомии:
Флеботомия – это удаление крови; при использовании в качестве лечения это называется терапевтической флеботомией (ТФ). Процедура аналогична сдаче крови, за исключением того, что для ТП требуется рецепт врача.Врачи назначают терапевтическую флеботомию пациентам, у которых в организме слишком много железа, а уровень гемоглобина достаточен, чтобы переносить удаление крови. Каждая сдача крови или процедура флеботомии удаляет около 500 куб. См крови и снижает количество железа в организме примерно на 250 миллиграммов.
Фазы терапии флеботомии: индукция, переход и поддержание
Индукция – это начало терапии. Переход – это фаза, в которой происходит восстановление железа, чтобы вернуть уровень железа в нормальный здоровый диапазон.Когда уровень железа достигает удовлетворительного и здорового уровня, пациент переходит на поддерживающую фазу.
Индукция:
Ключ к успешному снижению содержания железа без появления симптомов или ускорения болезни зависит от нескольких важных факторов. Самый важный фактор – это то, как врач выписывает заказ на флеботомию. Помимо этого важного первого шага, другими важными факторами являются соблюдение пациентом запланированных флеботомий, изменение диеты и поведения, а также непрерывное обучение.За некоторыми исключениями Консультативный совет Института заболеваний железа рекомендует уровень гемоглобина перед лечением 12,5 г / дл. Исключения будут включать некоторых женщин или пациентов с заболеваниями печени или крови. Для большинства пациентов с гемохроматозом порядок может быть записан следующим образом: «Проведите флеботомию 500 мл один раз в неделю **, если Hgb = или> 12,5 г / дл» (гематокрит 38%)
** период времени должен соответствовать желаемой частоте.
Переход:
На этом этапе уровни железа могут быть нестабильными или предсказуемо падать.Частота флеботомии может меняться от двух раз в неделю до еженедельных или ежемесячных. Обычно, когда уровень ферритина в сыворотке пациента ниже 500 нг / мл, частоту флеботомии можно снизить до одного раза в месяц. Каждый человек индивидуален и по-своему реагирует на лечение. Многое зависит от возраста, степени насыщения железом, уровня ферритина в сыворотке, реакции гемоглобина, физического состояния, включая симптомы, и скорости, с которой человек выгружает железо. Кроме того, соблюдение графика терапии и соблюдение диеты сильно повлияют на эту фазу.
Цель переходного периода – безопасно перевести пациента из терапевтической фазы в поддерживающую. В течение этого периода, если уровень железа снижается неуклонно, с течением времени и не слишком быстро, организм может достичь здорового уровня железа и, возможно, без конкуренции со стороны генов, запрограммированных на загрузку железа.
Поддержание: Пациенты поддерживающего режима – это те, кто достиг нормального уровня содержания железа в крови и которые могут оставаться в этих пределах, периодически сдавая кровь.Нормальный диапазон ферритина составляет 25-150 нг / мл. Но пациенты, получающие терапию по снижению содержания железа, должны достичь уровня ферритина в сыворотке ниже 50 нг / мл по крайней мере один раз. После этого уровень ферритина можно поддерживать в диапазоне 25-75 нг / мл.
Пациент может сдавать кровь в обычном порядке, как определено лечащим врачом для оптимального качества здоровья, или может проходить периодическую терапевтическую флеботомию по назначению врача. Частота донорства или терапевтической флеботомии будет зависеть от личного профиля здоровья пациента, наблюдаемого пациентом и лечащим врачом: возраст, вес, реакция на лечение, симптомы, скорость разгрузки железа и общее физическое состояние.В любое время во время лечения вы испытываете симптомы нарушения работы сердца, сильную боль в животе или симптомы анемии, немедленно сообщите об этом своему врачу.
Пациенты часто принимают симптомы анемии за симптомы перегрузки железом. Симптомы анемии или перегрузки железом могут включать: утомляемость, сердечную аритмию, головную боль, чувствительность к холоду, одышку, головокружение и синдром беспокойных ног. Лабораторные тесты необходимы, чтобы различать их.
Если у избытка железа было достаточно времени, чтобы повредить важные органы, никто никогда не сможет восстановить эти поврежденные органы для полноценного функционирования.Для устранения этих симптомов или развившегося заболевания могут потребоваться лекарства.
Во время поддерживающей фазы, пока у пациента нет симптомов, врач будет повторно проверять уровень железа примерно каждые 3 месяца. Первоначальный трехмесячный экзамен по достижении здорового уровня железа предоставит базовый уровень или первый набор чисел после серии флеботомий, с помощью которых можно будет установить характер разгрузки человека. Эти числа очень важны для управления балансом железа.
Время, необходимое для достижения поддерживающей фазы лечения, будет варьироваться. После этого, как часто этому человеку необходимо делать кровопускание, чтобы поддерживать уровень железа в нормальном диапазоне, будет зависеть от соблюдения режима лечения. Многие пациенты с гемохроматозом прекращают терапию по достижении нормального уровня железа. Это настраивает их на необратимое повреждение органов и необходимость повторной серии терапевтических флеботомий.
Для пациента с гемохроматозом поддержание баланса железа – это усилие на всю жизнь, а своевременная сдача крови – их «лекарство».
Ферритин сыворотки и частота флеботомии:
В большинстве случаев ферритин сыворотки будет падать примерно на 30 нг / мл с каждой полной единицей взятой крови. Это помогает врачу оценить, когда уровень ферритина в сыворотке будет ниже 1000 нг / мл.
Для пациентов, у которых исходный уровень ферритина в сыворотке (SF) превышает 1000 нг / мл, флеботомии могут проводиться не реже двух раз в неделю. SF следует оценивать каждые 4-6 недель, пока он не опустится ниже 750 нг / мл. SF выше 750, но ниже 1000 все еще очень высок и может потребовать продолжения еженедельных флеботомий.Однако следует принимать во внимание такие проблемы, как воспаление и употребление алкоголя, при еженедельном проведении или корректировке частоты удаления крови. Пациенту может потребоваться продолжить агрессивное удаление (не реже одного раза в неделю), если уровень железа снижается довольно стабильно. Когда уровень ферритина в сыворотке крови резко падает, очень подозревают воспаление или другие факторы, влияющие на уровень ферритина в сыворотке.
Уровень ферритина снижается примерно на 30-50 нг / мл при удалении каждой полной единицы крови.Уровни ферритина могут быть искажены. Люди с поражением печени, например циррозом, будут выгружать железо быстрее, чем те, у кого нет повреждений печени. Другие факторы, которые могут искажать ферритин, включают наличие воспаления или инфекции, а также употребление алкоголя или никотина (резинки, пластыри, жевания). Периодическая проверка ферритина может защитить от чрезмерной железодефицитной анемии, вызванной чрезмерным кровотечением.
Пациенты, подвергающиеся удалению железа, подвержены риску чрезмерного кровотечения, которое может иметь место на последнем этапе удаления железа.Кровотечение у пациента до тех пор, пока гемоглобин не станет ниже нормы и у пациента не появится легкая железодефицитная анемия, больше не является лучшей практикой. Нет никаких известных преимуществ от принудительной устойчивой анемии, практики, которая была установлена почти три десятилетия назад. Консультативный совет Института заболеваний железа не рекомендует проводить флеботомию (за некоторыми исключениями) пациентам с гемоглобином ниже 12,5 г / дл.
Перед лечением у пациента будет уровень ферритина в сыворотке более 200 нг / мл (женщины) или 300 нг / мл (мужчины) с сопутствующим процентом насыщения трансферрина железом более 45%.Когда уровень ферритина превышает 1000 нг / мл, процедуры флеботомии будут агрессивными, как правило, с частотой до двух раз в неделю, пока терпимы, и до тех пор, пока ферритин не упадет ниже 1000 нг / мл. Когда уровень ферритина в сыворотке ниже 500 нг / мл, частота лечения может снизиться с двух раз в неделю до одного раза в неделю или даже раз в две недели в зависимости от состояния пациента, поведения (привычек в еде) и способности выводить железо.
Во время удаления железа: кровь содержит воду и другие питательные вещества. Адекватное потребление жидкости защищает от обезвоживания.Пациентам рекомендуется принимать поливитамины без железа один раз в день, чтобы поддержать потерю питательных веществ. Ищите витамины с минералами (кроме железа) и комплексом B. В противном случае уровень ферритина в сыворотке можно проверять периодически, например, каждые 3-6 месяцев, чтобы определить характер разгрузки пациента.
Большинство центров сдачи крови разрешают одну сдачу крови каждые восемь недель. Если вы являетесь кандидатом на поддерживающую терапию, тогда будет достаточно периодической сдачи крови. Если будет обнаружено, что вам нужно лечение, и вам требуется более одного удаления в течение восьми недель, лечащий врач предоставит вам необходимый заказ на дополнительные флеботомии.Ваш гастроэнтеролог или гематолог может направить вас к семейному врачу на поддерживающую фазу терапии. После этого вы сможете вернуться к нормальной, счастливой и здоровой жизни, лишь немного изменив свой график: спасая жизнь, сдавая кровь каждые 8-10 недель.
My Iron Levels
Уровни железа в организме определяют путем измерения ферритина сыворотки, железа в сыворотке натощак и общей железосвязывающей способности (TIBC). Процент насыщения трансферрина пациента (TS%), важный показатель способности организма связывать, транспортировать и поддерживать безопасный уровень железа.TS% рассчитывается путем деления сывороточного железа на TIBC, умноженного на 100%. TS% обычно составляет около 35-40%.
Ферритин сыворотки – это показатель сохраненного или содержащегося железа. SF зависит от возраста и пола. ВСТАВИТЬ таблицу ферритина
За исключением младенцев и новорожденных, перегрузка железом подозревается, если и ферритин сыворотки, и TS% повышены. Есть и другие состояния с высоким содержанием железа в организме, при которых повышен только сывороточный ферритин. Эти люди могут получить пользу от периодической сдачи крови, поскольку повышенный уровень ферритина в сыворотке крови является возможным ранним предупреждением о формировании болезни.
Гемоглобин указывает количество функционального железа, то есть железа, которое переносит кислород к тканям, чтобы органы могли функционировать.
Какова роль гемоглобина при кровопускании?
Значение гемоглобина определяет, может ли человек перенести флеботомию для снижения уровня железа. Если значение гемоглобина слишком низкое, но присутствует перегрузка железом, используется хелатирующая терапия с целью снижения чрезмерно высокого уровня железа.
У большинства пациентов с гемохроматозом уровень гемоглобина восстанавливается и остается в нормальном здоровом диапазоне после флеботомии или сдачи крови.Пациенты со значительной перегрузкой железом могут переносить частое лечение, потому что их гемоглобин восстанавливается очень быстро. Поскольку тело производит новую кровь, чтобы заменить удаленную, новая жидкость действует как губка; он извлекает железо из тканей тела (хранящееся в ферритине) для синтеза гемоглобина в новой крови. Когда железо становится частью гемоглобина, его можно безопасно удалить с помощью следующего лечения.
Уровень гемоглобина до сдачи крови должен быть 12,5 г / дл, за некоторыми исключениями.
Зачем нужна флеботомия?
Флеботомия снижает чрезмерный и опасный для жизни уровень железа в организме. У некоторых пациентов с диагнозом гемохроматоз в организме уже накопилось 5 или 10 граммов (или более) избыточного железа. Этим пациентам потребуется агрессивное лечение, и иногда им делают флеботомию (или сдают кровь) один или два раза в неделю. Людям, у которых уровень железа незначительно повышен, кровь можно просто сдавать каждые восемь недель без рецепта.
Если на момент постановки диагноза уровень ферритина в сыворотке составляет менее 1000 нг / мл, вероятность рака печени составляет менее 1%. Но если диагноз ставится после того, как уровень ферритина в сыворотке превышает 1000, риск рака печени возрастает в 20-200 раз в зависимости от человека.
Предварительная обработка Лабораторные работы:
Перед проведением флеботомии необходимо проверить гемоглобин или гематокрит. Обычно в центрах есть лаборатории, где результаты передаются медсестре или флеботомику.За некоторыми исключениями, если гемоглобин слишком низкий (ниже 12,5 г / дл), кровопускание следует отложить, чтобы избежать риска чрезмерного кровотечения и ненужного дефицита железа. В противном случае человек может стать жадным до железа и настроиться на усиление симптомов и изо всех сил пытаться достичь баланса железа.
Ведите записи:
Вы можете запросить копию лабораторных работ у руководителя офиса, который ведет записи в кабинете врача. Настоятельно рекомендуется получить результаты лабораторных исследований, чтобы можно было составить журнал.Журналы станут ценным инструментом, если вам придется переехать в другой город или обратиться за помощью к другому врачу. Информация о своем заболевании и понимание процесса диагностики помогает ускорить выздоровление и избежать проблем со здоровьем в будущем. Институт заболеваний железа предоставляет бесплатную копию своего личного профиля здоровья в ресурсном центре веб-сайта. Эти формы предназначены для помощи пациентам в отслеживании важной информации, которую можно передать поставщику медицинских услуг.
Где проводятся процедуры флеботомии?
Флеботомию можно проводить в центре донорства крови, амбулаторно в больнице или даже в кабинете врача.Ваш врач, вероятно, посоветует места, где проводят лечение. Учитывайте удобство расположения, стоимость проведения флеботомии и то, насколько центр реагирует на вашу ситуацию.
В 1999 году FDA объявило гемохроматозную кровь безопасной для переливания (для передачи другим), если больной гемохроматозом имеет право сдавать кровь в качестве добровольного донора. В результате многие частные центры крови и один центр Американского Красного Креста предлагают программы донорства гемохроматоза.
Описанная процедура терапевтической флеботомии (ТР): Процесс незначительно варьируется в зависимости от места лечения; Ниже приводится общий шаг за шагом того, что происходит.
После завершения предварительных тестов на гемоглобин и гематокрит флеботомист подготовит вас к процедуре. Иногда флеботомистом может быть медсестра или врач, но, тем не менее, этот человек обучен уколам иглой.
Если ваш гемоглобин-гематокрит достаточен и в соответствии с назначением врача, вас подготовят к забору крови. Обычно вы растягиваетесь на удобном кресле с откидной спинкой. Дежурный измеряет ваше кровяное давление, температуру и частоту сердечных сокращений (пульс).Эти числа будут записаны в вашей медицинской карте для дальнейшего использования.
Вокруг верхней части руки обвязана резинка. Это помогает вене встать. Возможно, вам придется несколько раз сжать мягкий резиновый мяч или сжать кулак, чтобы вена оставалась доступной. Затем медсестра наносит антисептик на основе йода на вену и все вокруг области рядом с веной. Это необходимо для дезинфекции области, куда должна быть введена игла, и для предотвращения попадания бактерий в вашу систему во время лечения.
Затем в вену вводится специальная игла. Вы можете почувствовать легкое ущемление, но оно длится всего секунду. Кусок ленты накидывается на иглу, чтобы она оставалась стабильной; просто сядь и расслабься. Используемая игла достаточно велика, чтобы кровь текла быстро без свертывания. Некоторые пациенты боятся игл или трудностей с доступом к венам. Есть способы решить эти проблемы, но они не являются рутинными и требуют помощи врача, а в некоторых случаях – хирурга.См. «Проблемы и проблемы с флеботомией»
Пока кровь течет, некоторые любят брать с собой гарнитуру с наушниками или хорошую книгу для чтения во время лечения. Во время расслабления кровь течет из иглы в трубку, а затем в мешок с кровью. Пакет с кровью помещается на весы, которые измеряют вес крови. После удаления 500 мл (около половины пинты) крови сдача крови или флеботомия завершены. Некоторые центры крови могут предложить пациентам с гемохроматозом лечение двойным аферезом красных клеток (DRCA).DRCA удаляет больше эритроцитов, но их количество меньше, чем в два раза.
Около 250 мг железа удаляется с каждой удаленной единицей крови. Процедура займет от десяти до тридцати минут; Опять же, это зависит от того, насколько вы гидратированы, от доступа к венам и толщины крови.
После лечения:
После кровопускания медсестра извлечет иглу из вашей руки. Возможно, вам потребуется перевязать эту область или приложить легкое давление, если кровотечение не исчезнет.После терапии вам следует отдохнуть около 20 минут. Это мера предосторожности, чтобы вы не почувствовали слабость или головокружение. Вам могут дать перекус, пока вы отдыхаете, и порекомендовать вам что-нибудь съесть после терапии.
Ваша кровь будет выброшена, если вы не зарегистрированы в одном из центров крови с отклонением FDA на использование гемохроматозной крови для переливания. Вы можете найти список этих центров на нашем веб-сайте в Ресурсном центре.
Между флеботомиями:
Чтобы подготовиться, убедитесь, что вы получаете достаточное количество жидкости.Рекомендуется ежедневный прием поливитаминов без железа, потому что при лечении удаляется железо, но также и другие питательные вещества. Ничто не заменит разнообразную диету, но ежедневная многократная диета может принести пользу во время фазы флеботомии. Будьте осторожны с потреблением воды. Глотать большое количество воды перед терапией нецелесообразно; на самом деле вы можете вызвать отравление водой – серьезное заболевание, которое может привести к смерти. Увлажняйте себя медленно в течение нескольких дней; не ждите до последнего момента.
Советы по диете:
Ешьте больше клетчатки, воздержитесь от медленного приготовления на железной сковороде и ограничьте количество витамина С до 200 миллиграммов на дозу.Клетчатка препятствует усвоению железа, а витамин С усиливает усвоение железа. Полезно пить чай во время еды, так как танин, содержащийся в чае, также препятствует усвоению железа. Не известно, что кофеин влияет на абсорбцию железа. Никотин повысит уровень железа; следует избегать никотиновых жевательных резинок и табачных изделий. Следует прекратить курение; Табак богат железом, и вдыхание этого дыма напрямую или из вторых рук вредно для ваших легких. Гидратация может быть достигнута за счет увеличения потребления свежих фруктов и овощей.Нет необходимости беспокоиться о содержании витаминов C или A в свежих фруктах или овощах, хотя менее сладкие варианты являются лучшими. Свежие цельные фрукты и овощи обеспечивают антиоксидантную защиту от вредной активности свободных радикалов, вызываемой железом. Считается, что именно это действие наносит наибольший вред жизненно важным органам. Вы можете узнать больше об активности свободных радикалов и антиоксидантах в Ресурсном центре.
Физические упражнения:
Регулярные интенсивные упражнения или ежедневный прием аспирина вызывают некоторую кровопотерю и, следовательно, потерю железа.Однако вам следует проконсультироваться с врачом, прежде чем включать какие-либо из этих методов в свой распорядок дня. Интенсивные упражнения (или походы) могут привести к состоянию, называемому «мартовской гемоглобинурией», которое вызывает преждевременное разрушение и разрушение эритроцитов, что приводит к анемии. Чрезмерные аэробные упражнения могут создать среду для повышенного окислительного стресса (активности свободных радикалов). Упражнения с низкой нагрузкой, такие как ходьба, по-видимому, приносят наибольшую пользу при минимальном количестве травм или побочных эффектов.По возможности старайтесь проходить 10 000 шагов в день. Шагомеры могут записывать количество сделанных вами шагов. Вы можете быть удивлены, узнав, что большинство американцев делают в среднем всего 2500 шагов в день!
ПРЕДУПРЕЖДЕНИЕ: Аспирин может быть опасен для молодых людей с лихорадкой и может взаимодействовать с некоторыми лекарствами. Ваш фармацевт может дать вам совет по взаимодействию с лекарствами; в противном случае обратитесь к врачу.
Проблемы и проблемы:
Боязнь игл является мощным сдерживающим фактором для восстановления железа.Это обычная жалоба, выражаемая как мужчинами, так и женщинами. Для такого пациента не так много альтернатив, но есть несколько шагов, которые могут помочь. Прием легкого успокаивающего средства (прописанного врачом) может достаточно расслабить человека, чтобы ввести иглу. Может оказаться полезным присутствие помощника, который отвлечет нервного пациента. Прослушивание музыки через гарнитуру также может отвлекать. Двойной аферез красных клеток (DRCA) – хороший выбор для многих из этих пациентов. Одна палка позволяет почти в два раза быстрее извлекать железо, избавляя человека от мучений или беспокойства, связанных с проколами дважды в неделю.
В некоторых случаях могут помочь обезболивающие, такие как крем Emla. Эти кремы временно обезболивают кожу, позволяя ввести иглу. Посоветуйтесь со своим врачом по поводу рецепта, но сначала узнайте, есть ли у центра крови какие-либо возражения против использования такого продукта.
Доступ к венам – еще одна проблема. Когда пациентам требуется многократное и многократное забор крови, иногда следует рассмотреть возможность использования грудного порта. В противном случае для удаления крови можно использовать вены на ногах.
Поскольку рубцовая ткань со временем может значительно увеличиваться, человек, чьи руки покрыты рубцами, может подумать о том, чтобы надеть медицинский браслет-удостоверение.Это может отличить их от людей, которые могут быть хроническими наркоманами.
Хелатирующая терапия
Определение : Хелатирование железа – это удаление излишка железа из организма с помощью специальных препаратов. Хелат происходит от греческого слова «коготь».
Пациенты с анемией (низким гемоглобином) и перегрузкой железом одновременно не переносят флеботомию (сдачу крови). Эти пациенты нуждаются в хелатирующей терапии железа для удаления железа.
Анемия с перегрузкой железом проявляется при нескольких состояниях, таких как серповидноклеточная анемия, большая талассемия, миелодисплазические синдромы (МДС), ферментные нарушения, нарушения транспорта или накопления железа и некоторые формы рака.Пациентам с этими состояниями для выживания требуются повторные переливания крови.
Каждая единица крови, используемая при переливании, содержит около 250 миллиграммов железа. Организм не может выделять железо, кроме как в крошечных количествах – около одного миллиграмма в день, которое выделяется с кожей или потом. Таким образом, избыток железа задерживается в тканях жизненно важных органов, таких как передняя доля гипофиза, сердце, печень, поджелудочная железа и суставы. Когда железо достигает токсичного уровня, повреждение может привести к таким заболеваниям, как диабет, цирроз, остеоартрит, сердечный приступ и гормональный дисбаланс.Гипотиреоз, гипогонадизм, бесплодие, импотенция и бесплодие могут быть результатом этих гормональных дисбалансов. Пациент может испытывать симптомы хронической усталости, перепадов настроения, потери полового влечения, спутанности сознания и потери памяти. Если не принять меры, избыток железа может привести к полной органной недостаточности и смерти.
Важно удалить ненужное железо, прежде чем это может произойти. Восстановление железа осуществляется с помощью хелатирующей терапии, которая представляет собой удаление железа фармакологически с помощью хелатирующего железо агента, такого как десфериоксамин, торговая марка Desferal или деферазирокс, торговая марка Exjade.Оба этих продукта производятся Norvartis Pharmaceuticals и в настоящее время являются единственными препаратами-хелаторами железа, одобренными для использования в США. Эти препараты специально разработаны для связывания с железом, чтобы железо могло выводиться с мочой.
Другие типы хелатирования
Тип хелатной терапии, используемый для удаления железа у пациентов, не следует путать с ЭДТА (этилендиаминтетрауксусная кислота), методом, используемым некоторыми практикующими альтернативными медицинами. ЭДТА представляет собой хелатор широкого спектра действия, что означает, что он связывает и удаляет большое количество минералов, включая железо, но не является специфическим для железа.
Деферриоксамин , торговая марка Десферал не всасывается в кишечном тракте; поэтому этот препарат необходимо вводить внутривенно в инфузионном центре. Или препарат можно вводить подкожно с помощью портативного инфузионного насоса с батарейным питанием. Обычно насос надевают на ночь, когда вводят медленную инфузию хелатирующего железо агента в течение примерно восьми часов в течение четырех-шести ночных инфузий в неделю. Пациентам показывают пошаговые инструкции по стерилизации кожи, введению иглы и работе с помпой.
Перед тем, как Десферал вводить любым из методов, вводится тестовая доза, чтобы убедиться в отсутствии немедленных реакций на препарат. Десферал вводят сначала медленно, начиная с 1,0 грамма, три-четыре раза в неделю с мониторингом экскреции железа в совокупном 24-часовом образце мочи. Если она эффективна, дозу можно увеличивать, по одному грамму за раз, до четырех раз в неделю, пока пациент не достигнет приемлемого уровня. Доза не должна превышать 50 миллиграммов / кг веса, или около 3 граммов в день.Необходимо периодическое обследование пациента до подтверждения положительного ответа на лечение. Пациентам можно вводить дополнительно два грамма десферала внутривенно на каждую единицу перелитой крови. Десферал вводят отдельно от переливаний крови.
Desferal был одобрен для использования в США с конца 1970-х годов. Деферипрон также называется L1, торговая марка Ferriprox отличается от Desferal тем, что Ferriprox можно принимать перорально. В августе 1999 года компания Apotex Inc., канадский фармацевтический производитель Ferriprox, получила в Европе разрешение Европейского агентства по оценке лекарственных средств на использование перорального хелатора для лечения перегрузки железом у пациентов с талассемией, когда терапия десфериоксамином противопоказана или у тех, у кого развивается серьезная токсичность при терапии десфериоксамином.Ferriprox не одобрен для использования в США.
Основная роль хелатирующей терапии железа заключается в предотвращении преждевременной смерти от сердечного приступа из-за перегрузки миокарда железом. По статистике 50% пациентов с большой талассемией умирают от сердечного приступа в возрасте до 35 лет, в основном из-за сердечной недостаточности, связанной с железом.
Побочные эффекты хелатирования железа внутривенно :
Моча может стать оранжевой, что является безвредным побочным эффектом. Непосредственные симптомы побочной реакции на внутривенную терапию хелатирующими препаратами железа могут включать: нарушения зрения, нечеткое зрение, сыпь или крапивницу, зуд, рвоту, диарею, судороги в животе или ногах, лихорадку, учащенное сердцебиение, гипотензию (низкое кровяное давление), головокружение, анафилактический эффект. шок и боль или отек в месте внутривенного введения.Долгосрочные проблемы могут включать повреждение почек или печени, потерю слуха или катаракту.
Пациенты должны немедленно сообщать о таких симптомах своему врачу, который может скорректировать дозировку. Кроме того, врачи могут исследовать зрительный статус пациента с помощью фундоскопии с щелевой лампой (осмотр глаза) и статус слуха с помощью аудиометрии или проверки слуха. Лечащий врач также может измерить ферменты печени (АЛТ, АСТ, ГГТ и ЩФ), тест функции почек, такой как АМК, ферритин сыворотки и процент насыщения железом трансферрина.
Ограничения Desferal
Кормящим матерям нужно будет поговорить со своими врачами о препаратах для хелатирования железа. Неизвестно, какое количество препарата попадает в грудное молоко; таким образом, мать, получающая лечение десфералом, может рассмотреть возможность использования заменителей соевой смеси с низким содержанием железа.
Когда начинать хелатную терапию железом
Начало хелатной терапии зависит от нескольких факторов: общего состояния здоровья пациента, гематологических показателей, особенно гемоглобина, гематокрита и уровня железа в тканях.Железо в тканях определяют путем измерения ферритина в сыворотке, железа в сыворотке натощак и TIBC (общая железосвязывающая способность). Процент насыщения трансферрина железом (TS%) можно рассчитать с помощью этих двух последних тестов (содержание железа в сыворотке, разделенное на TIBC, умножается на 100%). Результаты этих тестов можно использовать для мониторинга накопления железа и как можно скорее устранить избыток железа. Некоторые врачи начинают терапию хелатирующими препаратами железа, когда уровень ферритина в сыворотке составляет 1000–1500 нг / мл. Уровень ферритина в сыворотке выше 2500 нг / мл до начала терапии хелатированием железа может привести к повреждению органов.
Гематокрит – Общий анализ крови
Гематокрит – Общий анализ крови
гематокрит
Гематокрит ,
также известный как « Hct », « Crit »
или PCV (объем упакованной ячейки) определяет процент красного
клетки крови в плазме. Термин гематокрит означает «отделить кровь».
Когда образец крови пациента вращается в центрифуге, лейкоциты
и тромбоциты поднимаются наверх в так называемой «лейкоцитной пленке».”
Более тяжелые эритроциты опускаются на дно, где их можно вычислить.
в процентах от общей пробы крови.
Нормальные значения гематокрита
являются:
- Новорожденный: до
60% - Взрослые: (мужчины):
40–54% - (женщины): 36
– 46% - Беременность: уменьшилась
гематокрит , особенно в последнем триместре как
объем плазмы увеличивается - Дети: различается
с возрастом
Если РБК
и гемоглобин оба в норме, можно оценить
гематокрит примерно в три раза превышает гемоглобин.Например,
человек с гематокритом 30% будет иметь гемоглобин примерно 10
gm.
Мгновенно
Обратная связь:
Беременная
у женщин обычно наблюдается снижение гематокрита в последнем триместре беременности.
Потому что гематокрит
процент красных кровяных телец по сравнению с общим объемом крови,
любое увеличение или уменьшение объема плазмы влияет на гематокрит .Больной с сильным ожогом теряет огромное количество плазмы из поврежденных капилляров.
В результате сосудистое пространство теряет жидкость по отношению к клеточным элементам.
и гематокрит пациента будет значительно увеличен.
Снижение гематокрита происходит из-за гипергидратации, что снижает
процент эритроцитов по отношению к части жидкой плазмы
кровь.
A гематокрит
часто делается для оценки степени значительной кровопотери.Гематокрит
то, что делается сразу после кровотечения, обычно не показывает степень
потери эритроцитов, потому что во время кровотечения плазма и эритроциты
теряются в равных пропорциях. Однако в течение нескольких часов после кровотечения
объем плазмы увеличивается из-за перемещения интерстициальной жидкости в сосуды
Космос. Однако красные кровяные тельца не могут быть заменены быстро, так как костный мозг
для производства зрелых красных кровяных телец требуется приблизительно десять дней.Как результат,
гематокрит , полученный через несколько часов после эпизода кровотечения,
покажите более точную картину – гематокрит будет снижен
потому что объем плазмы компенсировал потерю жидкости, в то время как красная кровь
утерянные ячейки нельзя заменить в течение нескольких дней. Это важно для
медсестра, чтобы помнить, что значение гематокрита всегда должно интерпретироваться
в зависимости от статуса гидратации пациента и времени, в течение которого образец
нарисовано.Когда для коррекции анемии вводятся эритроциты, гематокрит
должно возрасти примерно на 3% на каждую перелитую единицу.
Как пациент реагирует на
низкий гематокрит зависит от того, острая ли кровопотеря
или хронический. Если человек с нормальным объемом кровяных телец внезапно теряет кровь
из-за массивного кровотечения у человека могут развиться признаки и симптомы кровообращения.
шок; артериальное давление упадет, и у пациента появятся признаки ткани
гипоксия и шок.Однако человек с хронически низким гемоглобином, например
Пациент, находящийся на диализе почек, может переносить аномально низкий гемоглобин. Главный
причиной анемии у пациентов с почечной недостаточностью является недостаток эритропоэтина в
стимулировать выработку костного мозга.
Мгновенно
Обратная связь:
Ожидать
гематокрит пациента должен упасть сразу после обширного кровотечения.
Гематокрит: критический
низкие и высокие значения:
- A гематокрит
менее 15% может привести к сердечной недостаточности - A гематокрит
более 60% может привести к спонтанному свертыванию крови
© RnCeus.