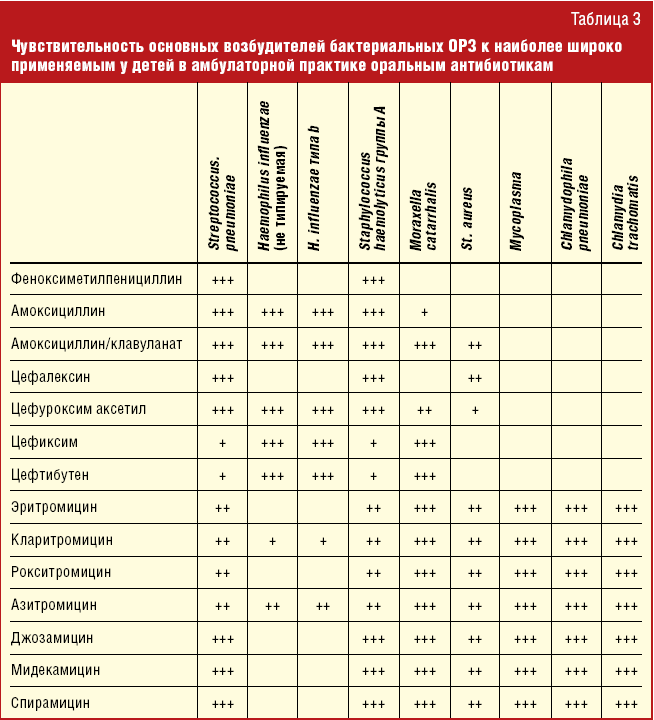
Сайт ГБУЗ Районная больница с. Аргаяш
Антибиотики. Вред и польза
Антибиотики: вред и польза.
Антибиотики изобрели более 70 лет назад, чтобы спасать человеческие жизни и бороться со смертельно опасными заболеваниями, однако сегодня они стали объектом множества споров и дискуссий. Мнения разделились: кто-то считает, что антибактериальные препараты – современные средства, помогающие успешно противостоять инфекционным заболеваниям, другие уверены, что антибиотики сами по себе вызывают серьезные нарушения в человеческом организме, поэтому их прием представляет значительную опасность. Давайте разберемся, антибиотики несут вред или же пользу.
Антибиотик (antibiotic). В переводе с латыни «Против жизни».
На самом деле антибиотики были созданы, чтобы подавлять размножение и рост простейших микроорганизмов, которые как раз и являются болезнетворными бактериями. Высокая концентрация воздействующих на клетки веществ не может не повлиять на организм, но когда речь идет о лечении опасного заболевания, лучше трезво оценивать соотношение риска и пользы антибиотиков.
Высокая концентрация воздействующих на клетки веществ не может не повлиять на организм, но когда речь идет о лечении опасного заболевания, лучше трезво оценивать соотношение риска и пользы антибиотиков.
Строго соблюдая правила приема антибиотиков, можно в короткие сроки справиться с недугом, при этом ущерб для здоровья в целом окажется минимальным. И напротив, бесконтрольный прием препаратов опасен, поэтому иметь представление о пользе и вреде антибактериальных веществ особенно важно.
- 1. Антибиотики: вред для организма.
Вероятно, мало кто из нас задумывается, что человек живёт в мире бактерий. Они обитают и снаружи и внутри нас. Антибиотики действительно наносят сильный удар по болезнетворным бактериям, но вместе с тем наносят и непоправимый вред для всего организма.
Бактерии являются неотъемлимой частью всего живого.
Первые антибиотики были природного происхождения, их получали из плесневых грибов – пенициллин, биомицин. И они обладали узким спектром действия, не затрагивали полезную микрофлору. Они не наносили ущерба организму, так как его микрофлора уже адаптирована к веществам, которые они содержат – к примеру, это заплесневелые продукты питания.
И они обладали узким спектром действия, не затрагивали полезную микрофлору. Они не наносили ущерба организму, так как его микрофлора уже адаптирована к веществам, которые они содержат – к примеру, это заплесневелые продукты питания.
Антибиотики же нового поколения разрабатываются синтетическими, они обладают широчайшим спектром действия, но убивают почти все бактерии – происходит не селективное (избирательное), а тотальное устранение практически всех бактерий в организме (включая полезную микрофлору). Но при этом патогенная микрофлора очень быстро адаптируется к таким антибиотикам, буквально через 2-3 месяца появляются новые штаммы, которые устойчивы к этим антибиотикам.
Полезная же микрофлора восстанавливается гораздо медленнее, и получается, что мы только наносим ущерб своему организму, убивая микрофлору кишечника, которая является составной частью нашего иммунитета. Макроорганизм живёт в симбиозе с этой микрофлорой и практически не может существовать без неё.
Таким образом, приём антибиотиков нарушает естественную микрофлору, в результате чего резко падает иммунитет. И тогда, появляется лёгкая возможность для проникновения многих патогенов в организм – так человек заболевает тяжелейшими заболеваниями. Поэтому после лечения синтетическими антибиотиками организм становится практически незащищённым от различных опасных патогенов.
И тогда, появляется лёгкая возможность для проникновения многих патогенов в организм – так человек заболевает тяжелейшими заболеваниями. Поэтому после лечения синтетическими антибиотиками организм становится практически незащищённым от различных опасных патогенов.
Ослабленному организму очень сложно справится с патогенной флорой.
- 2. Побочные эффекты от антибиотиков.
Обязательно имеются побочные эффекты, особенно, если принимать искусственные препараты длительное время, что приводит к осложнениям, и даже летательным исходам.
Антибиотики предназначены для агрессивного вмешательства в жизнедеятельность микроорганизмов. Прицельная точность воздействия препаратов на болезнетворные бактерии – цель многочисленных исследований и разработок, которая пока еще не была достигнута. Поэтому прием противомикробных средств имеет ряд побочных эффектов и может отрицательно сказаться на состоянии здоровья и самочувствия. Особенно серьезными считаются такие последствия:
Особенно серьезными считаются такие последствия:
- Пороки развития плода при беременности, поэтому прием антибиотиков в 1 и 2 триместрах беременности строго под запретом и возможен лишь в крайних случаях.
- Ослабление иммунитета и проблемы со здоровьем у грудных детей, поэтому антибиотики в период естественного вскармливания не назначают.
- Раздражение слизистых оболочек желудка, обострение язвенных и предъязвенных состояний, нарушение баланса микрофлоры в кишечнике.
- Нарушения в работе печени, почек и желчного пузыря при индивидуальной непереносимости антибактериальных компонентов.
- Сильные аллергические реакции, сопровождающиеся сильным зудом, высыпаниями, в редких случаях – отеком.
- Нарушения в работе вестибулярного аппарата, расстройства нервной системы, сопровождающиеся слуховыми и зрительными галлюцинациями.

Приём антибиотиков во время беременности может пагубно отразиться на здоровье ребёнка.
В отдельных случаях могут наблюдаться индивидуальные реакции со стороны нервной и кровеносной систем, печени, почек и желудочно-кишечного тракта.
Особенно опасны синтетические гормональные препараты. Они настолько сильно разрушают эндокринную систему, что после их приёма её придётся длительное время восстанавливать натуральными средствами. Они могут дать осложнения на важнейшие органы и системы организма, нанося серьезный вред вашему здоровью.
Под действием антибиотиков организм теряет способность самостоятельно противостоять различным инфекциям. И кроме того их широкое применение привело к тому, что стало являться причиной появления штаммов бактерий, устойчивых к этим препаратам. Ведь сейчас врачи назначают такие препараты в пик вирусных заболеваний.
Даже некоторые подгузники обрабатываются антибиотическими препаратами.
- 3. Польза антибиотиков.
Несмотря на резкую критику антибиотиков, они, тем не менее, считаются одним из значимых открытий в истории человечества. Если до их изобретения люди умирали от обычной простуды, то сегодня антибактериальные препараты способны справиться с тяжелыми заболеваниями, ранее считавшимися неизлечимыми.
Пневмония, туберкулез, желудочно-кишечные инфекции, венерические заболевания, заражения крови и послеоперационные осложнения – правильно и своевременно назначенные противомикробные средства помогут справиться с серьезными состояниями, по возможности сведя к минимуму риск развития осложнений.
Кроме того, современные антибиотики, относящиеся к группе синтетических, создаются на основе новейших разработок: их прием относительно безопасен, а концентрация активных антибактериальных компонентов в одной дозе препарата рассчитывается с максимально возможной точностью. При лечении некоторыми противомикробными препаратами допускается даже употребление алкоголя, однако рисковать все же не рекомендуется. Иначе польза антибиотиков может превратиться во вред.
При лечении некоторыми противомикробными препаратами допускается даже употребление алкоголя, однако рисковать все же не рекомендуется. Иначе польза антибиотиков может превратиться во вред.
Хотя противомикробные средства могут спасти от смертельных заболеваний, но всё же не следует злоупотреблять ими.
- 4. Показания к применению антибиотиков.
Прием антибактериальных препаратов целесообразен при следующих заболеваниях:
- Инфекционные заболевания носоглотки: гайморит, синусит, дифтерия и др.
- Заболевания кожных покровов и слизистых: фурункулез, тяжелые разновидности акне, фолликулит.
- Заболевания дыхательной системы: пневмония, бронхотрахеит.
- Половые инфекции, вызванные различными возбудителями.
- Заболевание почек и мочевыводящих путей.

- Энтериты и тяжелые отравления.
Вопреки распространенному заблуждению, антибиотики неэффективны при гриппе и ОРВИ, поскольку борются с бактериями, а не вирусами. Их назначают для лечения присоеди-нившейся к вирусному заболеванию бактериальной инфекции, но делать это должен только врач.
- 5. Правила приема антибиотиков.
Если лечащий врач посчитал назначение антибиотиков оправданным и целесообраз-ным, самое важное – позаботиться о том, чтобы их прием принес максимум пользы и минимум вреда. Для этого, независимо от вида назначенных антибактериальных препаратов, желательно соблюдать следующие рекомендации:
- Один и тот же антибиотик может выпускаться в низких и высоких дозах, поэтому при покупке лекарства следует быть внимательным и приобретать препарат в строго назначенных врачом дозах.

- Перед применением обязательно изучить инструкцию: при наличии заболеваний, указанных в списке противопоказаний, следует обратиться к врачу за консультацией.
- Не принимать средство на голодный желудок, чтобы не усиливать раздражение слизистой.
- Обязательно запивать антибиотики водой.
- Исключить употребление алкоголя, прием абсорбирующих и разжижающих кровь препаратов.
- Даже если состояние улучшилось сразу, завершить курс приема необходимо: не подавленные до конца бактерии формируют устойчивость к антибиотику, и в дальнейшем лечение окажется неэффективным.
- Для поддержания нормальной микрофлоры кишечника рекомендуется употреблять пробиотики, препараты с лактобактериями, иммуномодуляторы и витаминные комплексы.
При условиях правильного приема и соблюдения всех предписаний лечение антибиотиками, скорее всего, окажется эффективным. Самостоятельно назначать себе антибактериальные препараты ни в коем случае нельзя, чтобы не навредить себе еще больше.
Самостоятельно назначать себе антибактериальные препараты ни в коем случае нельзя, чтобы не навредить себе еще больше.
- 6. Поддельные антибиотики.
На сегодняшний день очень распространён бизнес поддельных лекарств, особенно дорогостоящих и широко рекламируемых препаратов. Поэтому тщательно проверяйте наличие надлежащих сертификатов, дабы не купить подделку и не нанести серьезный вред вашему здоровью.
- 7. К чему приводит бесконтрольный приём антибиотиков.
Антибиотики становятся неэффективными – из-за их массовоого использования вирусы развиваются всё быстрее.
Многие специалисты в медицине всё чаще говорят об опасности массового применения антибиотиков. Так как из-за стремительного темпа развития вирусов существует угроза возникновения резистентной флоры, неподдающейся противостоянию новых антибиотических средств.
Чаще всего антибиотики выписываются врачами необоснованно. Антибиотики необходимо применять строго по назначению и только при таких заболеваниях, где они действительно являются необходимыми.
- 8. Антибиотики в продуктах питания.
Синтетичесткие антибиотики стало очень сложно избежать и даже если вы не используете их во время вспышек вирусных заболеваний – вряд ли вам удастся это сделать в гастрономии. В нынешнее время их используют для термообработки, стерилизации, фильтрации во многих продуктах питания. Это – и молоко и мясо, яйца, курица, сыр, креветки, и даже мёд.
В мясной промышленности также сегодня широко используются антибиотики – чтобы животные не заболевали. Так называемые «гормоны роста» – чтобы увеличить скорость выращивания скота или птицы. Поэтому также будет не лишним интересоваться – какую мясную продукцию вы потребляете. Желательно приобретать мясо в фермерских хозяйствах, не использующих синтетических гормональных препаратов при выращивании животных.
Антибиотики повсеместно используют в продуктах питания.
- 9. Виды антибиотиков.
На сегодня медики выделяют следующие группы антибактериальных препаратов:
Материалом для производства препаратов служат колонии плесневых грибков с аналогичным названием. Способны разрушать клеточные стенки бактерий и подавлять их жизнедеятельность. Антибиотики этой группы проникают глубоко в клетки организма и могут эффективно атаковать скрытых возбудителей. Существенными недостатками препарата являются быстрое выведение из организма и способность микробов формировать устойчивость к пенициллинам.
- Цефалоспорины.
Препараты широкого спектра действия, по структуре схожи с пенициллинами. Вы-деляют три поколения цефалоспоринов: 1 поколение используют для лечения заболеваний мочеполовой системы и верхних дыхательных путей; 2 поколение – для подавления желу-дочно-кишечных инфекций; 3 поколение – для подавления особо тяжелых инфекций. К недостаткам препарата можно отнести способность вызывать сильную аллергическую реакцию.
К недостаткам препарата можно отнести способность вызывать сильную аллергическую реакцию.
Отличаются сложной циклической структурой. Способны разрушать структуры бактерий, ответственные за синтез белков, в результате чего развитие и размножение микро-организмов прекращается. Относительно безопасны и допускаются для продолжительного лечения, хотя со временем микробы могут сформировать резистентность (устойчивость) к антибиотику.
- Тетрациклины.
По своему действию сходны с макролидами, но из-за низкой избирательности могут негативно воздействовать на клетки человеческого организма. Действенны при лечении ряда тяжелых инфекций, но обладают множеством побочных эффектов, поэтому чаще всего их применяют наружно в виде кремов и мазей.
- Аминогликозиды.
Обладают широким спектром действия, но чаще всего применяются для подавления серьезных инфекционных процессов, связанных с заражением крови, инфицировании ран и ожогов. Сегодня применяются все реже из-за высокой токсичности.
Сегодня применяются все реже из-за высокой токсичности.
- Противогрибковые антибиотики.
Отличаются активным воздействием на грибки, разрушая клеточную мембрану и приводя к их гибели. Быстро вызывают устойчивость микроорганизмов, поэтому понемногу вытесняются высокоэффективными синтетическими препаратами.
Один и тот же антибиотик может продаваться под разными коммерческими названия-ми, поэтому прежде чем покупать все прописанные врачом препараты, следует точно выяснить, необходимо ли их принимать в рамках одного курса или они даны как варианты для замены.
- 10. Природные антибиотики.
Есть натуральные, естественные антибиотики в природе. Есть множество растений, которые содержат антибиотические вещества:
Множество натуральных средств, обладают антимикробным действием без побочных эффектов.
- Зверобой, укроп и семена укропа, (чапарал) – естественные антибиотики. Например, широко известный всем зверобой содержит вещество гиперицин, который обладает очень сильным антимикробным действием, причём без побочных действий на организм, на микрофлору. Он может во много раз превосходить синтетические препараты противомикробного действия.
- Керосин прекрасно подавляет вирусы, бактерии, паразиты.
- Грецкий зелёный орех, настоянный на водке, гвоздика и полынь – в сочетании являются сильнодействующим антибиотиком, применяется в народной медицине как природный антибиотик.
- Также серебро, является природным дезинфектором. Оно уничтожает патогенные организмы, включая вирусы, бактерии, паразиты. На сегодня существуют серебряные генераторы. Серебрение – обеззараживание воды с помощью серебра (обработка воды ионами серебра, олигодинамия) становится всё популярнее среди населения.

Прибор для серебрения воды.
Широко распространённый аспирин, обладающий разжижающим эффектом, помимо положительных свойств, вызывает много побочных эффектов, вызывает ряд осложнений, а также скрытые кровотечения. Его можно заменять лимонным соком и другими природными средствами.
Антибиотики не только полезны, но и опасны – Наука – Коммерсантъ
Примерно 70% россиян предпочитают лечиться антибиотиками при простудных заболеваниях. Специалистов и экспертов сферы здравоохранения настораживает такая статистика, потому что бесконтрольное самолечение может привести к тяжелым последствиям — от аллергических реакций до анафилактического шока.
Наиболее распространенные недуги, которые россияне стремятся вылечить антибиотиками,— это простуды и ЛОР-заболевания. Нередко следствием этого становятся привыкание к препарату и снижение его эффективности для организма.
По словам отоларинголога, доктора медицинских наук, профессора, руководителя центра отоларингологии «Он клиник» Ирины Кириченко, наиболее часто встречающийся у пациентов недуг — не имеющий полипов хронический синусит, воспаления в пазухах носа. Это связано с ухудшением экологической обстановки, занятиями экстремальными видами спорта (скалолазание, дайвинг) и тем, что пациенты самостоятельно лечатся антибиотиками, объясняет она.
Это связано с ухудшением экологической обстановки, занятиями экстремальными видами спорта (скалолазание, дайвинг) и тем, что пациенты самостоятельно лечатся антибиотиками, объясняет она.
«Очень много пациентов сами назначают себе лечение в виде различных антибактериальных препаратов, а также закапывания в нос сока алоэ, чего делать не нужно. Особо актуально среди граждан и промывание полости носа под давлением, добавление в промывную воду соли, соды и йода, что выжигает слизистую оболочку, а также способствует отеку и хронизации процесса»,— сетует она и замечает, что одним из вариантов профилактики развития или обострения синусита является своевременная диагностика и корректирование нарушения строения полости носа. Если при хроническом риносинусите антибиотики и назначаются специалистом, то сразу на длительный срок — вплоть до трех месяцев, указывает Кириченко.
По ее мнению, при обострении хронического риносинусита назначение антибиотиков вообще не всегда оправданно. Однако для пациентов, имеющих осложнения в виде хронического иммунодефицита, сахарного диабета, ВИЧ-инфекции, гепатитов B или C, а также при иммуносупрессивной терапии назначение антибактериальной терапии на фоне обострения хронического синусита будет обоснованно. Назначение антибиотиков может иметь место и при одонтогенном синусите, который нередко протекает с осложнениями и требует лечения не только у ЛОР-врача, но и у стоматолога.
Назначение антибиотиков может иметь место и при одонтогенном синусите, который нередко протекает с осложнениями и требует лечения не только у ЛОР-врача, но и у стоматолога.
«В зависимости от клинической картины доктор сам решает, назначать или не назначать антибактериальную терапию, но неправильно назначенная антибактериальная терапия может привести к увеличению резистентности. Поэтому огульные назначения антибиотиков при лечении хронического риносинусита не рекомендуются»,— предупреждает Кириченко.
Родоначальник всех антибиотиков — пенициллин — в 1928 году был открыт британским бактериологом Александром Флемингом. Находка, изменившая ход истории, была случайной. Доктор Флеминг не отличался большой аккуратностью: в его лаборатории часто был беспорядок, а чашки Петри, которые используются в лабораториях для культивирования бактерий и вирусов и наблюдения за ними, часто оставались немытыми после опытов. Флеминг исследовал колонии стафилококков. Однажды после очередного исследования он уехал на месяц в отпуск, оставив по традиции немытыми чашки, а когда приехал, то обнаружил в них плесень. Как настоящий исследователь, он решил не мыть чашку, а рассмотреть плесень под микроскопом. Увиденное удивило его: вокруг скопления плесени не было бактерий. Флеминг сделал вывод, что данный вид плесени подавляет болезнетворные микроорганизмы. Плесневые грибы в чашке относились к роду пенициллум — и вещество, которое обладало антибактериальным эффектом, было названо пенициллином. Это лекарство спасло миллионы жизней.
Как настоящий исследователь, он решил не мыть чашку, а рассмотреть плесень под микроскопом. Увиденное удивило его: вокруг скопления плесени не было бактерий. Флеминг сделал вывод, что данный вид плесени подавляет болезнетворные микроорганизмы. Плесневые грибы в чашке относились к роду пенициллум — и вещество, которое обладало антибактериальным эффектом, было названо пенициллином. Это лекарство спасло миллионы жизней.
И сегодня роль антибиотиков в современном мире не стоит недооценивать. Некоторые заболевания просто невозможно вылечить без них. «С помощью препаратов антимикробного ряда успешно вылечиваются сложные, практически смертельные патологии, в том числе пневмония, менингококковые инфекции»,— говорит врач-терапевт, иммунолог Людмила Василенко. Вред антибиотиков для организма также очевиден. Воздействие их проявляется не только во вмешательстве в жизнедеятельность болезнетворных микробов, но и в тотальном устранении полезной микрофлоры, в первую очередь кишечника, основополагающей для поддержания иммунной системы.
«Особенно сложными последствиями специалисты считают раздражение слизистой оболочки желудка и кишечника, сложное нарушение баланса микрофлоры желудочно-кишечного тракта, нарушение работы почек, печени и желчного пузыря, выраженные аллергической реакцией, расстройство нервной системы, проявляющееся в вестибулярных нарушениях. В последнее время учащаются случаи бесконтрольного приема антибактериальных препаратов пациентами самопроизвольно. Статистика показывает, что в основном это люди, занятые карьерой и не имеющие возможности посещать врача и корректировать схему лечения»,— жалуется Людмила Василенко.
«При терапии вирусных инфекций антибиотики назначают только в случае, если заболевание осложнилось бактериальной инфекцией и вред антибиотиков сопоставимо ниже пользы для всего организма»,— подчеркивает Людмила Василенко. Врачи также утверждают, что существует правило безопасного приема антибиотиков. Для того чтобы лечение антибиотиками оказалось максимально эффективным и не спровоцировало осложнений, нужно, во-первых, соблюдать дозировку, которую назначил врач. Во-вторых, перед приемом следует дополнительно изучить инструкцию: в списке противопоказаний могут быть патологии, которые лечащий доктор не учел. В-третьих, не стоит практиковать прием антибактериальных препаратов на голодный желудок, так как вред антибиотиков для слизистой оболочки желудка и кишечника — давно доказанный факт. К тому же лекарство стоит запивать достаточным количеством воды: это позволит минимизировать воздействие на слизистую. Исключается алкоголь, прием абсорбентов, препаратов, разжижающих кровь, на весь период антибиотикотерапии. «На фоне улучшения состояния и снятия симптомов патологии не следует самовольно прекращать прием лекарства, так как не до конца убитые бактерии выработают устойчивость к препарату и дальнейшее лечение окажется неэффективным. Минимизируется вред антибиотиков с помощью приема пробиотиков. Доктора прописывают пациентам схему, по которой эти препараты следует принимать весь период лечения и некоторое время после окончания терапии. Так как антибактериальное средство способно угнетать иммунную систему, не стоит забывать о приеме иммуномодуляторов и витаминных комплексов»,— рекомендует Любовь Василенко.
Во-вторых, перед приемом следует дополнительно изучить инструкцию: в списке противопоказаний могут быть патологии, которые лечащий доктор не учел. В-третьих, не стоит практиковать прием антибактериальных препаратов на голодный желудок, так как вред антибиотиков для слизистой оболочки желудка и кишечника — давно доказанный факт. К тому же лекарство стоит запивать достаточным количеством воды: это позволит минимизировать воздействие на слизистую. Исключается алкоголь, прием абсорбентов, препаратов, разжижающих кровь, на весь период антибиотикотерапии. «На фоне улучшения состояния и снятия симптомов патологии не следует самовольно прекращать прием лекарства, так как не до конца убитые бактерии выработают устойчивость к препарату и дальнейшее лечение окажется неэффективным. Минимизируется вред антибиотиков с помощью приема пробиотиков. Доктора прописывают пациентам схему, по которой эти препараты следует принимать весь период лечения и некоторое время после окончания терапии. Так как антибактериальное средство способно угнетать иммунную систему, не стоит забывать о приеме иммуномодуляторов и витаминных комплексов»,— рекомендует Любовь Василенко.
Антибиотики эффективно нейтрализуют многие виды бактерий, но не все. Некоторые штаммы выжили при лечении и размножаются, из-за этого в дальнейшем эффективность антибактериальных препаратов снижается. Именно поэтому ученым приходится разрабатывать все новые и новые антибиотики.
Европейская сеть по контролю за потреблением антимикробных средств назвала распространение устойчивых к антибиотикам бактерий угрозой здоровью населения и призвала сообщество ученых к постоянной разработке новых лекарств. «Антибиотики нового поколения имеют более широкий спектр действия. Эффективность современных антибактериальных средств растет, уменьшается их побочное действие. Но стоит помнить, что ввиду быстрого роста резистентности к современным антибиотикам производство эффективного лекарства нового поколения может занимать десятилетия»,— посетовал терапевт Владислав Жемчугов.
Оксана Менейлюк
Антибиотик – враг или друг? Польза и вред антибиотиков.
Антибиотик – враг или друг? Польза и вред антибиотиков.
О пользе и вреде антибиотиков ведется немало разговоров, и многие уже давно знают, что у них очень много побочных действий. Они подавляют иммунитет, на фоне их приема может возникнуть аллергическая реакция и развиться дисбактериоз, они вредны для слизистой внутренних органов – и это далеко не полный список. Да, многие знают, что применять их можно и нужно только в случаях тяжелых инфекций. Но применяются они, зачастую, без необходимости и без ведома врача. И этому виной их широкое распространение и легкая доступность, они есть практически в каждом доме.
Сейчас ими принято лечить любую болезнь, начиная от банального насморка и заканчивая золотухой. Не врачами, конечно же, а «обычными смертными», хотя и врачи этим грешат, назначая их, когда нужно и не нужно. Однако же стоит знать самые грубые ошибки в применении антибиотиков, а так же случаи, когда они могут применяться, но не являются обязательными.
Итак, самая серьезная ошибка – применение антибиотиков в случаях острой респираторной вирусной инфекции. Современные антибиотики совершенно никак не действуют на вирус, поэтому их назначение теряет всякий здравый смысл. А если учесть прямое действие антибиотика (снижение естественного иммунитета), то его применение может нанести еще больший вред организму и запустить более тяжелую форму имеющейся болезни. Антибиотики назначаются только при серьезных микробных инфекциях, и только после выявления природы инфекции. А для этого, как минимум, нужно сдать анализы в больничной лаборатории.
Современные антибиотики совершенно никак не действуют на вирус, поэтому их назначение теряет всякий здравый смысл. А если учесть прямое действие антибиотика (снижение естественного иммунитета), то его применение может нанести еще больший вред организму и запустить более тяжелую форму имеющейся болезни. Антибиотики назначаются только при серьезных микробных инфекциях, и только после выявления природы инфекции. А для этого, как минимум, нужно сдать анализы в больничной лаборатории.
Следующая распространенная ошибка – самостоятельное удлинение курса приема антибиотиков. Некоторые люди считают, что если пить антибиотики дольше, то организм станет еще здоровее. Но это далеко не так, антибиотик необходим для борьбы с инфекцией, а не для замещения нормальных (природных) функций организма. Если применение антибиотика в течении 3-4 дней является успешным и состояние человека стабилизируется, то курс следует сократить, а не увеличить.
Многие думают, что антибиотики можно пить для профилактики инфекционных болезней. И это еще одна грубая ошибка обычного человека. Антибиотик предназначен для борьбы с микробной средой в организме. Если он ее не обнаруживает, то начинает разрушаться и от действия продуктов распада страдают внутренние органы человека.
И это еще одна грубая ошибка обычного человека. Антибиотик предназначен для борьбы с микробной средой в организме. Если он ее не обнаруживает, то начинает разрушаться и от действия продуктов распада страдают внутренние органы человека.
Вопреки распространенному заблуждению, антибиотик не понижает температуру тела и не имеет обезболивающего действия. Для этого есть другие препараты, которые не так вредны для организма. Так же, антибиотик не применяется при расстройствах желудочных функций, если речь не идет об инфекции. Но даже, если это и инфекция, то применение антибиотика находится под вопросом, ответ на который может дать только соответствующий специалист и только после проведения обследования. Кроме того, расстройство может носить вирусный характер, быть проявлением аллергии или отравления, дисбактериозом и многое другое. И в таких случаях, антибиотик просто противопоказан.
Нельзя часто употреблять один и тот же антибиотик. Организм привыкает к его действию и вырабатывается устойчивость, в следующий раз придется выбирать более сильнодействующий препарат.
Организм привыкает к его действию и вырабатывается устойчивость, в следующий раз придется выбирать более сильнодействующий препарат.
Ошибочно употреблять какой-то конкретный антибиотик только потому, что он помог в лечении другому человеку. Каждый случай индивидуален и назначение антибиотика должно происходить после проведения обследования.
Об этих ошибках должен знать каждый человек. Только зная, он может защитить свою семью и себя самого от нанесения вреда организму. Да, антибиотики важны и нужны, но только как крайний случай, а не норма при любой болезни.
Антибиотики: польза и вред
Несмотря на своё относительно недавнее появление, антибиотики быстро захватили популярность и стали в народе практически «лекарством от всего». Связано это с тем, что открытие антибиотиков стало мощнейшим прорывом в области медицины. Впрочем, другая часть населения полагает, что антибиотики — это настоящий яд, принимать который их не заставит даже тяжёлая бактериальная инфекция, угрожающая жизни.
Мы дадим ответы на несколько популярных вопросов об антибактериальных препаратах. Возможно, это поможет смотреть на проблему объективнее, не становясь беспечными и не превращаясь в паникёров.
(источник: Pinterest)
Что было до антибиотиков?
Надо понимать, что до открытия антибиотиков всё было плохо. Даже очень. Идеи, известные сегодня каждому трёхлетнему ребёнку благодаря рекламе антибактериального мыла, тогда совсем не были распространены. Всё дело в том, что про существование бактерий никто не знал. Впервые их удалось разглядеть в оптический микроскоп лишь в 1676 году. Но даже после этого доказать, что именно они являются возбудителями болезней долгое время никто не мог до 1850 года. Тогда с этой задачей справился Луи Пастер, который придумал пастеризацию (а не «пастерЛИизацию», как многие думают).
Пастер понял, что нагревание жидкостей, например, молока, позволит избавиться от многих бактерий и продлить срок хранения продуктов.
На волне интереса к влиянию бактерий на возникновение болезней удалось резко сократить смертность от открытых ранений и при родах. Врачи начали дезинфицировать руки и инструменты (раньше это не считалось обязательным), Кох получил Нобелевскую премию за исследование туберкулёза, а Флемминг в 1928 году синтезировал пенициллин и доказал его эффективность.
Врачи начали дезинфицировать руки и инструменты (раньше это не считалось обязательным), Кох получил Нобелевскую премию за исследование туберкулёза, а Флемминг в 1928 году синтезировал пенициллин и доказал его эффективность.
Интересно, что прежде работы по описанию антибактериальных свойств препаратов уже существовали. Например, сальварсан — «спасительный мышьяк», которым удавалось вылечить сифилис. Лекарство было, мягко говоря, не безопасным, но давало надежду на выздоровление неизлечимо больным, поэтому активно использовалось.
Эти примеры доказали эффективность применения микробов в войне друг с другом и спровоцировали появление огромного количества антибиотиков: на сегодняшний день количество известных нам соединений достигает 7000! Однако, за последние 40 лет никаких прорывов в поиске новых антибиотиков так и не наблюдалось. Важно понимать, что в этой войне у бактерий чудовищная фора: они невероятно более древние организмы и у них было чудовищно много времени, чтобы развить изощренные механизмы воздействия на других живых существ.
(источник: Pinterest)
Разве антибиотики, как и всякая «химия», не убивают организм?
Новость для любителей прикладывать подорожник, капать в глаз чай и лечить геморрой огурцом: антибиотики существуют примерно столько, сколько вообще существуют бактерии и грибы. То есть очень-очень-очень долго. Дело в том, что их не придумали, их открыли. То есть, буквально нашли. В процессе коэволюции бактерии и грибы разрабатывали новые виды вооружений для эффективного противодействия. Мы просто случайно обнаружили их, разобрались, что конкретно помогает, и смогли выделить и очистить нужное вещество.
В папирусе Эберса, древнеегипетском медицинском сочинении, говорилось о том, что рекомендуется к гноящимся ранам прикладывать дрожжевые компрессы, а возраст этого папируса — более трех с половиной тысяч лет. В Древнем Китае целители применяли компрессы из ферментированной соевой муки для борьбы с инфекцией. Индейцы майя и инки применяли в лечебных целях заплесневелые грибы, выращенные на кукурузе. Рекомендовал плесень при гнойной инфекции и известный арабский эскулап Абу Али Ибн Сина (Авиценна).
Рекомендовал плесень при гнойной инфекции и известный арабский эскулап Абу Али Ибн Сина (Авиценна).
(источник: emhotep.net)
Люди не изобретают антибиотики, учёные их не «ищут», чтобы потом производить. Просто вооружённые современными методами, мы знаем, что помогает не весь кусок заплесневелого хлеба, а определённое вещество, выделяемое плесенью.
Как работают антибиотики?
Существует две большие группы антибиотиков — бактерицидные и бактериостатические. Первые убивают бактерии, вторые не дают им размножаться. Бактерицидные средства атакуют клеточные стенки бактерий, разрушая их целиком.
Бактериостатические используют более тонкие подходы. Например, ограничивая питание клетки определёнными веществами, необходимыми для производства второй ДНК, тем самым не давая клеткам делиться, или же нарушают работу РНК, которые транслируют информацию с исходной ДНК на реплицируемую. Тогда информация будет передаваться неправильно и деления так же не произойдёт.
Если вам приходилось часто лечиться от инфекций или, по крайней мере, смотреть медицинские сериалы, вы знаете, что ещё бывают антибиотики «широкого» и «узкого» спектра. Из названия ясно, что первые подавляют много типов бактерий, а вторые направлены на борьбу с определённой группой.
Из названия ясно, что первые подавляют много типов бактерий, а вторые направлены на борьбу с определённой группой.
Проблема заключается в том, что возбудителей инфекций так много, что определить конкретный тип бактерий бывает очень трудно. Скажем, при бактериальном ОРЗ время для определения точного типа бактерий совпадает со временем, за которое иммунитет обычно сам справляется с болезнью.
Что они лечат?
Как подсказывает название, антибиотики борются с бактериальными инфекциями. Естественно, не все антибиотики помогают против всех болезней, зачастую достаточно сложно подобрать адекватное решение, но медицина не стояла на месте весь ХХ век, сегодняшние препараты значительно эффективнее и безопаснее своих предшественников. Когда стало ясно, что бактерии могут эволюционировать за считанные годы и перестать реагировать на лечение антибиотиками, врачи начали изучать действие лекарств подробнее, стараясь наносить более точечные удары.
Кроме бактериальных инфекций, есть ещё и вирусные. Тут антибиотики, увы, бесполезны. Дело в том, что вирусы — это совсем другое царство живых существ, действующих по принципиально другим механизмам.
Тут антибиотики, увы, бесполезны. Дело в том, что вирусы — это совсем другое царство живых существ, действующих по принципиально другим механизмам.
В упрощённом виде можно сказать, что вирусы внедряются в клетки и заставляют их «работать на себя», а затем разрушают их и ищут следующую жертву. Теоретически, действуя на клетку, можно остановить и заразивший её вирус. Но как научить лекарство атаковать только заражённые клетки? Задача, мягко говоря, не из простых. Антибиотики в этом случае нанесут больше вреда, чем пользы.
Однако, по некоторым данным, 46% наших соотечественников уверены, что лечить вирусные инфекции антибиотиками — нормально и эффективно. Вообще важно понимать, что организм человека вполне в состоянии справиться с большинством бактериальных инфекций. У нас сложная и чрезвычайно развитая система борьбы, частью которой является, например, жар — температуру вашего тела поднимает не болезнь, а сам иммунитет, он как бы пытается «выкурить» врага.
(источник: Pinterest)
Стоит ли их принимать?
Не стоит забывать, что антибиотики за сравнительной небольшой срок своего использования смогли спасти сотни миллионов жизней. Существуют болезни и случаи, когда лечение антибиотиками — единственный разумный выход. Но именно эффективность таких препаратов сыграла с человечеством злую шутку: их стали назначать всем подряд. Действительно, если существует столь эффективное лекарство, почему бы не давать его людям при первом же подозрении на инфекцию? А вдруг поможет?
Существуют болезни и случаи, когда лечение антибиотиками — единственный разумный выход. Но именно эффективность таких препаратов сыграла с человечеством злую шутку: их стали назначать всем подряд. Действительно, если существует столь эффективное лекарство, почему бы не давать его людям при первом же подозрении на инфекцию? А вдруг поможет?
Для того, чтобы разобраться, к чему это привело, нужно понимать, что возбудители болезни тоже не стоят на месте. Как и любой другой живой организм, они стремятся жить и размножаться. Начиная лечение антибиотиками, мы создаём стандартные условия для естественного отбора: наследуемость признаков, закрытую популяцию и опасность вымирания. Благодаря индивидуальной изменчивости, восприимчивость к антибиотикам у каждой бактерии может отличаться. В таком случае, естественно, первыми погибнут бактерии с низкой «резистентностью», а те, у кого восприимчивость посерьёзнее, смогут выжить и поделиться.
Следующее поколение будет эффективнее противостоять антибиотикам, потому что унаследует повышенную резистентность от «родителя».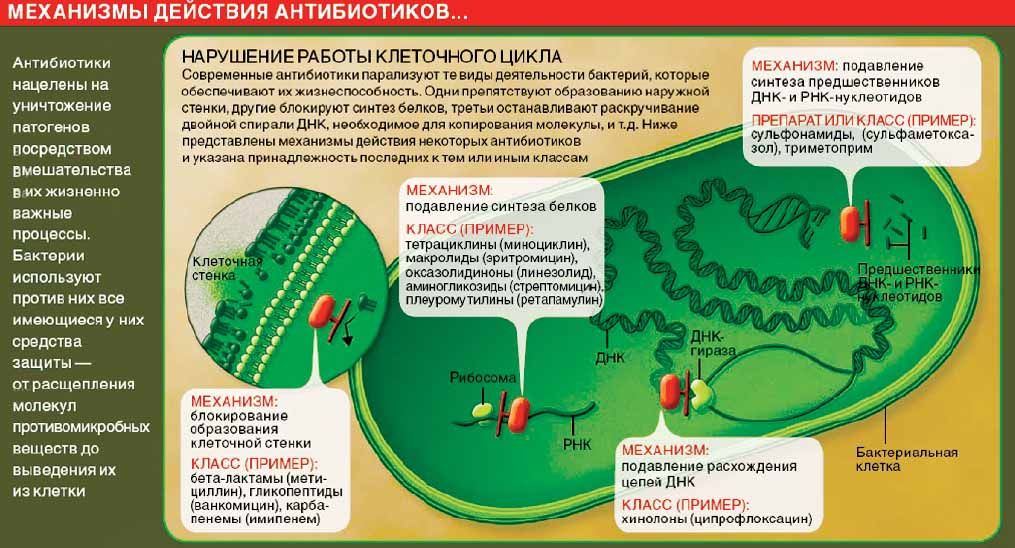
Теперь представьте, что человек в это время к тому же периодически забывает принимать таблетки. А значит, снижает концентрацию антибиотика в организме, позволяя выжить ещё большему числу бактерий. Потом и вовсе перестаёт пить лекарство, потому что ему «не помогло» или, наоборот, «стало лучше». На выходе мы получаем человека, заражённого бактериальной инфекцией, способной передаваться воздушно-капельным путём, которая ещё и сопротивляется антибиотикам. И это всего в одном пациенте за короткое время!
Врачи называют антибиотики «невосполнимым ресурсом человечества», потому что относительно скоро они перестанут работать. Производство пенициллина смогли наладить к 1943 году, а в 1947 уже обнаружили штамм золотистого стафилококка, невосприимчивый к пенициллину. То есть тысячелетия развития медицины позволили нам иметь надёжное лекарство в течение четырёх лет, за это время бактерии приспособились. Это гонка на опережение, в которой у нас нет шансов. Мы не сможем победить бактерии, мы можем их только сдерживать.
Биолог Михаил Гельфанд рассказывает, почему антибиотики нужно пропивать до конца.
Как правильно пить антибиотики?
Ответственно. На самом деле, печальный опыт показывает, что врачи иногда назначают антибиотики там, где они совсем не нужны. Некоторые делают это чтобы подстраховаться. Пациенты часто «требуют» назначение антибиотиков, потому что в ряде областей власти запрещают их безрецептурную продажу — именно из-за повального «самолечения». В общем, не стоит воспринимать врачей как врагов, их задача — вылечить вас. Отнеситесь ответственно к назначениям и уточните, почему вам показаны именно эти препараты, а не другие.
Если же антибиотики назначены после анализов, сбора анамнеза и уточнения побочных эффектов, принимать их нужно строго по инструкции: не нарушая дозировок и длительности курса. Прерывать приём таблеток или пить их в неправильной дозировке опасно, потому что вы либо навредите себе, либо внесёте свой вклад в появление бактериальных инфекций, которые уже не будут лечиться антибиотиками. Также на время приёма курса антибиотиков советуют ограничить физические тренировки: при любых болезнях главными лекарствами являются режим и питание, наш иммунитет настроен на борьбу с болезнями, помогите ему, а не мешайте.
Прерывать приём таблеток или пить их в неправильной дозировке опасно, потому что вы либо навредите себе, либо внесёте свой вклад в появление бактериальных инфекций, которые уже не будут лечиться антибиотиками. Также на время приёма курса антибиотиков советуют ограничить физические тренировки: при любых болезнях главными лекарствами являются режим и питание, наш иммунитет настроен на борьбу с болезнями, помогите ему, а не мешайте.
Продолжая тренироваться, вы вынуждаете своё тело тратить энергию на восстановление мышечных тканей, что в итоге замедлит процесс выздоровления.
Кстати, о питании: некоторые антибиотики могут плохо влиять на микрофлору кишечника, поэтому внимательно следите за тем, как их нужно принимать — до еды или после. Ещё следите за совместимостью препаратов. Врача нужно обязательно уведомить о том, какие лекарства вы принимаете или недавно принимали.
Например, действие многих антибиотиков снижает эффект от противозачаточных, что может привести к нежелательной беременности ещё и во время болезни, чего вам совсем не хочется. Ну и наконец, не следует употреблять алкоголь и забывать о индивидуальной непереносимости и аллергиях!
Ну и наконец, не следует употреблять алкоголь и забывать о индивидуальной непереносимости и аллергиях!
(источник: kinopoisk.ru)
Кому не надо принимать антибиотики?
В первую очередь тем, кому врач их не назначал. Часто слышу от знакомых, что они покупают в аптеке антибиотики и принимают их без назначения специалиста, потому что при похожих симптомах в прошлый раз им это средство помогало. Не надо так!
Во-вторых, осторожно к антибиотикам следует относиться беременным, кормящим и детям. На самом деле, в этом списке нет ничего удивительного: детям и беременным нужно аккуратно относиться ко всему. Причина банальна. Концентрация одного и того же препарата после приёма таблетки у взрослого весом 80 кг и у малыша весом 8 кг будет отличаться в 10 раз. Дети восприимчивее взрослых ко всем веществам. Поэтому самолечение с ребёнком строго противопоказано.
Итого, антибиотики – хорошо или плохо?
Несмотря на безответственное отношение людей к использованию антибиотиков, пока фармакологам удаётся находить и создавать препараты, которые эффективно борются с бактериальными инфекциями. Антибиотики — это серьёзное оружие против бактерий и применять их нужно с умом, тщательно соблюдая инструкции и проконсультировавшись с квалифицированным врачом.
Антибиотики — это серьёзное оружие против бактерий и применять их нужно с умом, тщательно соблюдая инструкции и проконсультировавшись с квалифицированным врачом.
Как и во многих других областях, вредят крайности — приём антибиотиков по любому поводу и полный отказ и отрицание таких лекарств. В общем, думайте головой и будьте здоровы!
Нашли опечатку? Выделите фрагмент и нажмите Ctrl+Enter.
Чем опасно неправильное употребление антибиотиков и как их необходимо принимать? На вопросы отвечает Борис Менделевич
Разработка и начало широкого применения антибиотиков вывело медицину на новый уровень – благодаря им люди перестали массово гибнуть от инфекционных заболеваний. Однако доступность такого рода препаратов и вера в то, что «антибиотики лечат все» привели к тому, что бактерии стали активнее меняться, появились их устойчивые формы. В результате ранее эффективные вещества перестали на них действовать, пояснил в разговоре с ER. RU доктор медицинских наук, член комитета Госдумы по охране здоровья Борис Менделевич «Единая Россия»
RU доктор медицинских наук, член комитета Госдумы по охране здоровья Борис Менделевич «Единая Россия»
«Если говорить кратко, то антибиотики атакуют бактерии, которые появились в организме. Эти препараты работают по принципу «ключ к замку», то есть против конкретного спектра возбудителей заболевания действуют определенные антибиотики. Однако бактерии совершенствуются, меняют свою структуру, в связи с чем возникает резистентность – их устойчивость к антибиотикам», – рассказал парламентарий.
На практике это означает, что применение одного и того же антибиотика в первые разы приводит к определенным результатам. В последующем, по мере привыкания бактерий к препарату и вводимым дозам, лечебный эффект будет снижаться, возможно, вплоть до того, что бактерии перестанут реагировать на действующее вещество. Из этого следует основное правило — антибиотики должны применяться исключительно в ситуациях, когда без них невозможно обойтись.
«Поэтому непосредственно сам антибиотик, частоту, длительность и его дозу потребления должен определять только врач. К тому же очень важно соблюдать особый режим в период приема таких лекарств», – подчеркнул Борис Менделевич.
К тому же очень важно соблюдать особый режим в период приема таких лекарств», – подчеркнул Борис Менделевич.
Для достижения лечебного эффекта употреблять их необходимо, строго выдерживая равные промежутки времени между приемами. Это требуется для поддержания постоянной концентрации препарата в крови. То есть прием препарата три раза в день подразумевает его употребление каждые восемь часов, а не на завтрак, обед и ужин, как многие ошибочно полагают. Кроме того, важно соблюдать определенную диету.
«Если нет никаких противопоказаний, то во время болезни рекомендуется пить больше жидкости. Отдавать предпочтение следует простой воде. Прием антибиотиков угнетает работу печени, следовательно, пища не должна слишком нагружать организм. Помочь ему можно, отказавшись от тяжелой, жирной и острой еды. Полезно включить в рацион больше овощей и сладких фруктов. После завершения курса лечения для восстановления микрофлоры кишечника назначаются пробиотики. Важно: делает это только врач и сугубо индивидуально», – отметил парламентарий, напомнив, что на фоне приема антибиотиков, помимо прочего, важно соблюдать режим дня.
Фермеры не воспринимают всерьез вред антибиотиков,
Медики и ученые по всему миру призывают отказаться от необоснованного употребления антибиотиков. В феврале 2017 года ВОЗ опубликовала список из 12 бактерий, обладающих высокой резистентностью к антибиотикам. В 2017 году ученые из Санкт-Петербурга обнаружили 3 опасных бактерии из списка ВОЗ в 15 российских городах, включая Москву и Санкт-Петербург.
В апреле 2017 года Россия выделила 3,3 миллиона долларов США на поддержку работы ФАО по борьбе с противомикробной резистентностью. Сельхозпроизводители продолжают бесконтрольно применять антибиотики в животноводстве и растениеводсте, не подозревая, что первые мишени резистентности многих инфекций – они сами и их семьи. Альтернативы антибиотикам есть, но пока не распространены в сельском хозяйстве.
По данным Роспотребнадзора, около 50% антибиотиков, производимых в мире, используются в сельском хозяйстве. При этом большая часть используется в качестве превентивных мер защиты от болезней, в профилактических целях. Попадая в организм человека через продукты и окружающую среду в небольших количествах, антибиотики запускают механизм привыкания к ним и когда они действительно необходимы для лечения болезней, антибиотики перестают действовать.
Попадая в организм человека через продукты и окружающую среду в небольших количествах, антибиотики запускают механизм привыкания к ним и когда они действительно необходимы для лечения болезней, антибиотики перестают действовать.
Люди каждый день употребляют антибиотики вместе с едой, совершенно об этом не подозревая. Это называется «пассивное употребление». «Проблема резистентности во многом связана с применением антибиотиков в ветиринарии. Накапливается большое количество штаммов, которых на разных этапах жизненно цикла производства продуктов получали животные, затем они попадают к нам в пищу», — говорит руководитель направления руководитель направления Биотехнологии в сельском хозяйстве и промышленности Фонда Сколково Роман Куликов.
Руководитель направления Биотехнологии в сельском хозяйстве и промышленности Фонда Сколково Роман Куликов. Фото: Sk.ru
Сергей Яковлев, профессор кафедры госпитальной терапии академии имени Сеченова: «В растениеводстве и животноводстве применяются те же самые антибиотики, что и для лечения людей. Микробы становятся устойчивыми. Проблема антибиотикорезистентности принимает глобальный характер. В наших больницах появились микробы, которые устойчивы абсолютно ко всем антибиотикам».
Микробы становятся устойчивыми. Проблема антибиотикорезистентности принимает глобальный характер. В наших больницах появились микробы, которые устойчивы абсолютно ко всем антибиотикам».
Глава Роспотребнадзора Анна Попова отмечает, что проблема применения антибиотиков стоит очень остро. «Мы видим значительное количество заболеваний людей пневмониями, отитами, ларингитами, которые не сразу удается вылечить с помощью привычных нам антибиотиков».
Наиболее часто употребляемым в сельском хозяйстве антибиотиком тетрациклином, например, лечат такие заболевания как пневмония, менингит, ангина, острый бронхит, дизентерию, сифилис, сальмонеллез, брюшной тиф, серьезные воспалительные заболевания сердца — эндокардит, миокардит и др. жизнеугрожающие заболевания. По данным НТЦ «Агробиотехнология», фермеры на российских полях также применяют Стрептомицин, Трихопол и Метронидазол (аналог Трихопола) в основном на томатах против бактериозов, и на огурцах. Людей вышеназванными антибиотиками лечат от туберкулеза, хронической сердечной и почечной недостаточности, инфекций костей, суставов и мягких тканей,менингита, абсцесса мозга, бактериального эндокардита, пневмонии, абсцесса легких, сепсиса. Питаясь постоянно такими овощами, человек рискует потом, в случае заболевания, не вылечиться. И эти аргументы, к сожалению, не действуют на фермеров.
Питаясь постоянно такими овощами, человек рискует потом, в случае заболевания, не вылечиться. И эти аргументы, к сожалению, не действуют на фермеров.
В 2011 году ВОЗ провозгласила темой всемирного дня здоровья устойчивость к лекарствам, отмечая, что «лекарства становятся бесполезными значительно быстрее, чем создаются лекарства-заменители». Человечеству грозит пост-антибиотическая эпоха, в которой многие распространенные инфекционные заболевания лечить будет нечем, и они вновь станут уносить множество человеческих жизней. «Помимо возрождения смертоносных инфекций под угрозу будут поставлены многие другие меры спасения и продления человеческих жизней, например лечение рака, сложные хирургические операции и трансплантация органов. Сегодня, когда больницы стали рассадниками высокорезистентных патогенных микроорганизмов, такие методы лечения становятся опасными», — говорится в сообщении ВОЗ.
По прогнозу Всемирной организации здравоохранения (ВОЗ) к 2050 году ежегодная смертность из-за антибиотикорезистентности составит в Азиатском регионе — 4 730 тыс. человек, Африке — 4 150 тыс. человек, Европе — 390 тыс. человек, Южной Америке — 392 тыс. человек, Северной Америке — 312 тыс. человек, а суммарные потери ВВП — 8 %, или около $100 трлн. Кстати, сам термин «антибиотик» означает “противоположное жизни” (анти – против, био – жизнь).
человек, Африке — 4 150 тыс. человек, Европе — 390 тыс. человек, Южной Америке — 392 тыс. человек, Северной Америке — 312 тыс. человек, а суммарные потери ВВП — 8 %, или около $100 трлн. Кстати, сам термин «антибиотик» означает “противоположное жизни” (анти – против, био – жизнь).
Несмотря на всемирную озабоченность по поводу чрезмерного использования антибиотиков, их применение в сельском хозяйстве к 2030 году увеличится на две трети: с 63200 тонн в 2010 году до 105600 тонн в 2030 году. Виной тому прибыли фармацевтических компаний и их мощное лобби.
Антибиотики используются в животноводстве для лечения, в качестве стимуляторов роста, в кормовых добавках. В растениеводстве и садоводстве для подавления возбудителей заболеваний, профилактики, для увеличения срока хранения готовой продукции, для стимуляции роста. Кроме того, антибиотики употребляются для консервирования продуктов.
На сегодняшний день не существует эффективных мер контроля пищевых продуктов за содержанием всех используемых антибиотиков. Всего известно несколько тысяч разнообразных натуральных и синтетических веществ, применяемых в качестве антибиотиков, при этом в России мониторят только несколько видов антибиотиков. По данным Роспотребнадзора, удельный вес положительных проб антибиотиков в продуктах составляет 0,5%. Наибольшие показатели антибиотиков отмечаются в молоке и молочных продуктах, т.е. в тех продуктах, которые обязательны в рационе детей, причем в больших количествах.
Всего известно несколько тысяч разнообразных натуральных и синтетических веществ, применяемых в качестве антибиотиков, при этом в России мониторят только несколько видов антибиотиков. По данным Роспотребнадзора, удельный вес положительных проб антибиотиков в продуктах составляет 0,5%. Наибольшие показатели антибиотиков отмечаются в молоке и молочных продуктах, т.е. в тех продуктах, которые обязательны в рационе детей, причем в больших количествах.
Ответственность за сокращение или полное прекращение использования антибиотиков в сельском хозяйстве полностью лежит на сельхозпроизводителях. Парадокс заключается в том, что именно они и их семьи являются первыми мишенями. «Когда мы пытаемся объяснить сельхозпроизводителям, что нельзя обрабатывать овощи лекарствами, которыми вы лечитесь, они, к сожалению, не воспринимают это всерьез. Говорят, что уже много лет обрабатывают и до сих пор живы. Но ведь речь не идет о немедленном эффекте. Антибиотики – это дополнительный риск для жизни и здоровья, который можно избежать, заменив антибиотики на биопрепараты на основе живых клеток бактерий и грибов, подавляющих широкий спектр возбудителей заболеваний растений»,- говорит Денис Морозов, директор НИЦ «Агробиотехнология».
История постепенного отказа от антибиотиков началась еще в прошлом веке. В 1983 году в Восточной Германии окситетрациклин был заменён в качестве пищевой добавки на стрептотрицин, антибиотик стрептотрициновой группы. Этот антибиотик использовался на территории всей страны только в животноводстве. В 1983 году устойчивость к нему была незначительной. Двумя годами позже устойчивые бактерии появились в кишечнике свиней и в мясных продуктах. В 1990 годах устойчивые бактерии к стрептотрицину были выявлены в кишечнике фермеров-свиноводов, членов их семей, граждан из муниципальных областей и пациентов с инфекциями мочеполовой системы. В 1987 году была зарегистрирована устойчивость у других патогенных микроорганизмов, включая Shigella, микроорганизм, который распространён только у человека.
Несмотря на столь значительную угрозу, инерция принятия решений о снижении употребления антибиотиков в сельском хозяйстве очень велика. Еще в 1969 году Сван (Swan) комитет Великобритании сделал вывод о том, что не следует использовать антибиотики в качестве ростовых веществ в животноводстве, если они применяются при этом и в химиотерапии человека. Критерии для законодательства в странах Европейского Сообщества, соответствующие этой рекомендации, были опубликованы 10 лет спустя. Однако эти критерии были применены только к новым веществам, которые только вводили в практику к моменту принятия рекомендаций, но не к «старым», которые находились к тому времени в длительном использовании. В 1971 году Британия запретила использовать в сельском хозяйстве некоторые антибиотики для ускорения роста животных. Дания постепенно отказалась от стимуляторов роста. Швеция ввела запрет на использование антибиотиков в качестве кормовых добавок с 1986 года. К 2006 году весь Евросоюз отказался от использования антибиотиков для ускорения роста.
Критерии для законодательства в странах Европейского Сообщества, соответствующие этой рекомендации, были опубликованы 10 лет спустя. Однако эти критерии были применены только к новым веществам, которые только вводили в практику к моменту принятия рекомендаций, но не к «старым», которые находились к тому времени в длительном использовании. В 1971 году Британия запретила использовать в сельском хозяйстве некоторые антибиотики для ускорения роста животных. Дания постепенно отказалась от стимуляторов роста. Швеция ввела запрет на использование антибиотиков в качестве кормовых добавок с 1986 года. К 2006 году весь Евросоюз отказался от использования антибиотиков для ускорения роста.
Каждый год европейские страны снижают количество антибиотиков для использования в различных областях сельского хозяйства, но этих мер явно недостаточно, ведь они поддерживаются не всеми странами. Например, в США до сих пор нет государственной политики по отказу от антибиотиков. Стратегия снижения использования антибиотиков в медицине и сельском хозяйстве только начала разрабатываться в России.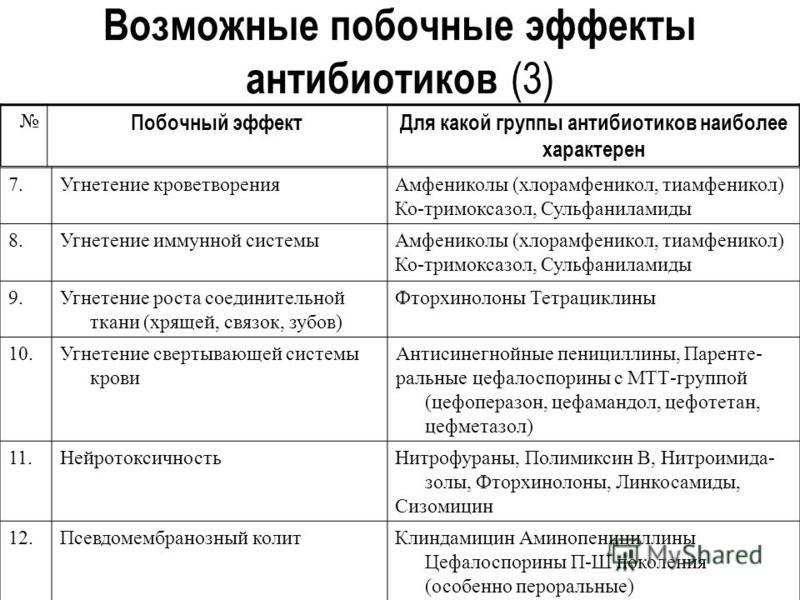 Тем временем, ежегодно из-за резистентности к антибиотикам в мире продолжает умирать 700 тысяч человек.
Тем временем, ежегодно из-за резистентности к антибиотикам в мире продолжает умирать 700 тысяч человек.
В решении проблем резистентности к антибиотикам еще слишком много пробелов, предлагаемые меры зачастую не охватывает весь комплекс задач. Инновационные разработки альтернативных средств и препаратов хоть и происходят, но требуют слишком больших инвестиций, многолетних клинических испытаний, что не гарантирует доведения их до конца. В положительном варианте цикл от открытия до регистрации и внедрения может затягиваться на десятилетия.
К сожалению, сельхозпроизводители не несут ответственности за бесконтрольное использование антибиотиков. Нет системы оценки необходимости применения антибиотиков ни в животноводстве, ни в растениеводстве, нет контроля за принятием решений ветеринаров и агрономов. На сегодняшний день плохо изучены механизмы разложения антибиотиков в природной среде. Опытным путем установлено, что на многие антибиотики не действуют такие меры как кипячение, обмывание водой продуктов.
В последнее время в мире активно разрабатываются альтернативные методы антибактериальной терапии с использованием бактериофагов — вирусов, уничтожающих бактерии или препаратов, не убивающих микробы, а блокирующих их патогенные свойства, препятствуя тем самым развитию инфекции.
В Союзе органического земледелия отмечают, что использование антибиотиков запрещено в органическом сельском хозяйстве в соответствии с Национальным стандартом ГОСТ Р 56508–2015 «Продукция органического производства. Правила производства, хранения, транспортирования». Проблемы заболеваемости решают профилактическими мерами, особыми способами ведения хозяйства и условиями содержания животных.
Возможно отказаться или снизить количество антибиотиков и в интенсивном сельском хозяйстве. Широкое распространение получают биологические средства защиты растений и стимуляции роста, основанные на природных антибиотиках. Такие средства в некоторых случаях дают больший эффект, чем синтезированные антибиотики. Очевидно, что биологизация земледелия в части снижения использования антибиотиков сегодня совершенно необходима. Введение в сельскохозяйственную практику биопрепаратов позволит уменьшить пассивный прием антибиотиков, не применять их без надобности. Но пока это лишь частные инициативы, лишенные государственной поддержки, должного информационного обеспечения, системного подхода к масштабному внедрению в сельхозпрактику. Большинству сельхозпроизводителей они не знакомы. Также сельхозпроизводители плохо информированы о вреде, приносимом антибиотиками и об угрозах собственному здоровью.
Очевидно, что биологизация земледелия в части снижения использования антибиотиков сегодня совершенно необходима. Введение в сельскохозяйственную практику биопрепаратов позволит уменьшить пассивный прием антибиотиков, не применять их без надобности. Но пока это лишь частные инициативы, лишенные государственной поддержки, должного информационного обеспечения, системного подхода к масштабному внедрению в сельхозпрактику. Большинству сельхозпроизводителей они не знакомы. Также сельхозпроизводители плохо информированы о вреде, приносимом антибиотиками и об угрозах собственному здоровью.
Экономическая целесообразность частичного или полного замещения применения антибиотиков биопрепаратами в растениеводстве не вызывает сомнения, дело за массовым внедрением. Это далеко не «народная медицина» с неясным эффектом. Возможность отказа от антибиотиков без потерь количества продукции уже доказана на практике в животноводстве. По данным датского исследования, хотя сельскохозяйственный сектор в период с 1992 по 2008 год наполовину уменьшил применение антибиотиков в свиноводстве, ему удалось повысить производительность, и при этом производственные расходы не увеличились.
«В растениеводстве необходимо предлагать фермерам интегрированную систему защиты растений с применением биологических средств и энтомофагов, показывая экономические эффекты и стабильность результатов, что мы будем делать на научном полевом стационаре в Белгородской области с лета 2017 года», — говорит Денис Морозов, руководитель НИЦ «Агробиотехнология».
Сегодня достоверно научно доказана эффективность зарегистрированных биологических средств защиты растений, проведены многолетние лабораторные и полевые испытания. Необходим на государственном уровне трансфер научно-обоснованных технологий и методов для сельхозпроизводителей. Здравый смысл должен рано или поздно победить силу инерции.
Источник: sozrf.ru
Побочное действие антибиотиков
Побочное действие антибиотиков
Нерациональное применение антимикробных средств зачастую с использованием максимальных доз, неоправданное увеличение курса лечения и кратности применения препаратов, без учета видовой и возрастной чувствительности животных, а также особенностей фармакокинетики лекарственных веществ – все это приводит к развитию побочных реакций у животных, нередко носящих тяжелый характер.
Нежелательные реакции, возникающие при антимикробной терапии, можно подразделить на три труппы в зависимости от механизма действия препарата на макроорганизмы.
1.Реакции за счет повышенной индивидуальной или видо-возрастной чувствительности животных к противомикробным препаратам (аллергические реакции), вызванные идиосинкразией или сенсибилизацией организма к лекарственному соединению. Этот тип реакций обычно не связан с количеством введенного препарата, а тяжесть поражений широко варьирует от легких кожных реакций до анафилактического шока с летальным исходом.
2.Прямые токсические реакции, связанные с количеством введенного препарата н обусловленные органотропностью и специфичностью действия лекарственного вещества на макроорганизм. Наиболее часто при этом типе реакций поражаются почки, печень, нервная и кроветворная системы, а также желудочно-кишечный тракт.
3.Реакции за счет биологических изменений в микроорганизме или в микробном агенте. К этому типу реакций относят: образование лекарственно-устойчивых штаммов возбудителей, суперинфекцию, дисбактериоз, угнетение иммунных реакций, расстройства витаминного и электролитного обменов и т.п.
К этому типу реакций относят: образование лекарственно-устойчивых штаммов возбудителей, суперинфекцию, дисбактериоз, угнетение иммунных реакций, расстройства витаминного и электролитного обменов и т.п.
Многие побочные реакции, имеющие сходные клинические признаки, развиваются в результате воздействия различных причин. Так, диарея может возникнуть как от прямого воздействия препарата на слизистую оболочку или нервно-мышечный аппарат кишечника, так и при развитии супернифекции или дисбактериоза. Обратимые реакции, связанные с угнетением кроветворной системы (агранулоцитоз, гипопластическая анемия), обычно прямо пропорциональны количеству введенного препарата. В основе их генеза лежат реакции сенсибилизированных элементов крови и кроветворных органов с вновь возникающими антигенами, образующимися при связывании лекарственного вещества с белками плазмы крови. Таким образом, деление побочных реакций на группы достаточно условно.
АЛЛЕРГИЧЕСКИЕ РЕАКЦИИ
Различные компоненты плазмы крови, особенно альбумины, обладают сильно выраженной способностью фиксировать вещества, временно циркулирующие в крови после их введения в организм. В связи с этим многие лекарственные вещества, включая антибиотики, сульфаниламиды и нитрофураны, способны вызывать вначале сенсибилизацию, а затем и аллергические реакции у животных независимо от химической природы и способа их введения. При соединении с белками плазмы они образуют искусственные, но полноценные антигены, вызывающие образование специфических антител.
В связи с этим многие лекарственные вещества, включая антибиотики, сульфаниламиды и нитрофураны, способны вызывать вначале сенсибилизацию, а затем и аллергические реакции у животных независимо от химической природы и способа их введения. При соединении с белками плазмы они образуют искусственные, но полноценные антигены, вызывающие образование специфических антител.
В отличие от прямых токсических реакций аллергические явления не связаны с прямыми фармакологическими свойствами лекарственного вещества. Аллергия возникает в результате освобождения из тканей организма, особенно богатых тучными клетками, биологически активных веществ; гистамина, гепарина, серотонина н др. Освобождение этих веществ происходит под влиянием образовавшихся на тучных клетках комплексов антиген – антитело в условиях отсутствия в достаточной концентрации специфических антител в циркулирующей крови. Высвободившиеся биологически активные вещества соответствующе воздействуют на нервную систему, гладкую мускулатуру сосудов, бронхов и других органов, на свертываемость крови, проницаемость сосудов и т. д. Этим в значительной степени объясняется тот факт, что аллергические реакции сохраняют определенную стереотипность независимо от природы вызвавшего эту реакцию вещества. Наличие в тканях животных фиксированных антител, приобретенных в отношении какого-либо антигена, создает условия для образования комплекса антиген – антитело в случае нового поступления полного антигена или гаптена при отсутствии достаточного количества соответствующего антитела в циркулирующей крови. Появление в тканях комплекса антиген – антитело оказывает вредное влияние на клеточные элементы, в результате чего освобождается аргининсодержащий полипептид, который вызывает разрушение тучных клеток с освобождением значительного количества указанных биологически активных веществ.
д. Этим в значительной степени объясняется тот факт, что аллергические реакции сохраняют определенную стереотипность независимо от природы вызвавшего эту реакцию вещества. Наличие в тканях животных фиксированных антител, приобретенных в отношении какого-либо антигена, создает условия для образования комплекса антиген – антитело в случае нового поступления полного антигена или гаптена при отсутствии достаточного количества соответствующего антитела в циркулирующей крови. Появление в тканях комплекса антиген – антитело оказывает вредное влияние на клеточные элементы, в результате чего освобождается аргининсодержащий полипептид, который вызывает разрушение тучных клеток с освобождением значительного количества указанных биологически активных веществ.
По классификации X.X.Планельеса (1960), аллергические реакции, вызываемые антибактериальными препаратами (антибиотиками), по своему характеру делят на три вида:
1.Реакции с преобладающим поражением кожи и слизистых оболочек: высыпания различного рода, крапивница, ангионевротическнй отек.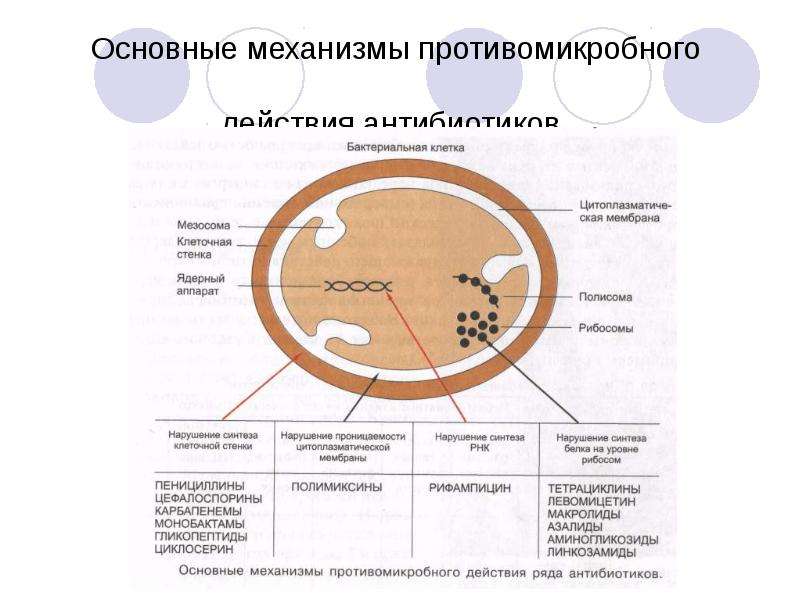
2.Реакции генерализованного характера типа сывороточной болезни или анафилактического шока.
3.Аллергические реакции со стороны крови и кроветворных органов: эозинофилия, лейкопения, геморрагический синдром.
Незначительное число зарегистрированных фактов возникновения аллергических реакций, оызппнных антибактериальными препаратами, у животных по сравнению с человеком не является доказательством того, что животные в меньшей степени предрасположены к аллергии. чем человек. Так, например, реакции с преобладающим поражением кожи могут протекать у животных, особенно с темным шерстным покровом незамеченными или маскироваться под дерматиты различной этиологии. Аллергические реакции типа сывороточной болезни и анафилактического шока, даже если они приводят к гибели или вынужденному убою животных, не всегда диагностируются правильно, так как вызвавший реакцию препарат мог быть применен не в чистом виде, а в составе комплексной лекарственной формы, вакцины, разбавителя для спермы и т. п. Аллергических реакций с поражением крови и кроветворных органов, не приводящих к летальному исходу, у сельскохозяйственных (пользовательных) животных также практически не выявляют.
п. Аллергических реакций с поражением крови и кроветворных органов, не приводящих к летальному исходу, у сельскохозяйственных (пользовательных) животных также практически не выявляют.
Тем не менее имеется ряд сообщений о возникновении аллергических реакций у сельскохозяйственных и домашних животных при применении антибиотиков, сульфаниламидов и нитрофуранов.
Из всех видов аллергических реакций для жизни животного наиболее опасен анафилактический шок, который развивается очень быстро: смертельные реакции этого типа протекают в течение нескольких секунд или минут после введения препарата, и в связи с этим часто невозможно принять экстренные меры для спасения животного. Следует учитывать, что анафилактический шок может возникнуть не только при парентеральном применении лекарственного средства, но и при любом способе его использования, включая пероральное и местное применение.
Наибольшее число реакций этого типа зарегистрировано при применении крупному рогатому скоту препаратов стрептомицина, причем различают сезонные (реакции чаще возникают в весенний период) и возрастные (чаще реагируют телята) колебания чувствительности животных этого вида к антибиотику. Через несколько минут после введения антибиотика у животных отмечают одышку, беспокойство, слабый учащенный (до нитевидного) пульс, цианоз слизистых оболочек, потерю чувствительности кожи, истечение из носа пенистой кровянистой жидкости, отеки век, морды, сосков вымени. Температура тела остается в пределах нормы. При отсутствии экстренных мер лечения животные могут погибнуть при явлениях асфиксии и нарастающей сердечной слабости.
Через несколько минут после введения антибиотика у животных отмечают одышку, беспокойство, слабый учащенный (до нитевидного) пульс, цианоз слизистых оболочек, потерю чувствительности кожи, истечение из носа пенистой кровянистой жидкости, отеки век, морды, сосков вымени. Температура тела остается в пределах нормы. При отсутствии экстренных мер лечения животные могут погибнуть при явлениях асфиксии и нарастающей сердечной слабости.
Аналогичные реакции отмечены у крупного рогатого скота и собак при введении препаратов группы пенициллина, причем у собак кроме вышеописанных явлений наблюдают мышечную дрожь, сильное слюнотечение и рвоту. Шиншиллы и морские свинки нередко гибнут при симптомах анафилактического шока при парентеральном введении любых антибиотиков.
Более легкая форма аллергии – реакции типа сывороточной болезни (сыпь, лихорадка. ангионевротический отек, увеличение лимфатических узлов и т. п.) – может возникать у всех видов животных при введении многих антибиотиков, сульфаниламидов и нитрофуранов.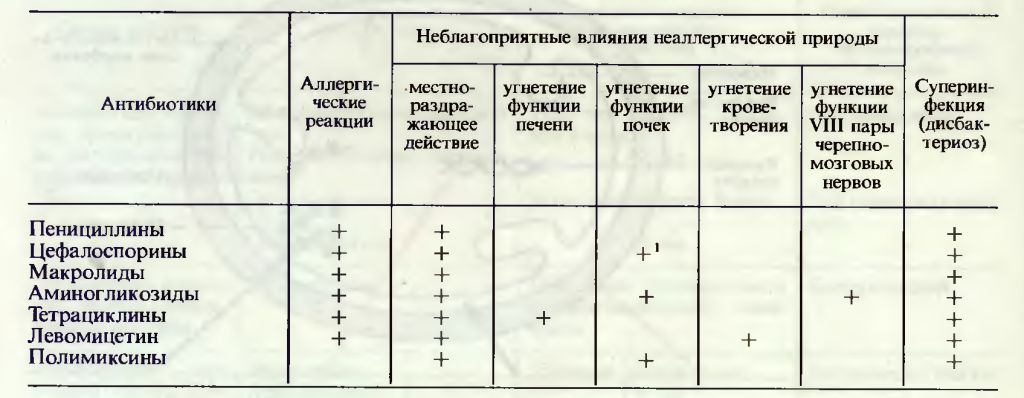 У собак и кошек характерным признаком аллергической реакции на антимикробные препараты служит фарингит при отсутствия воспаления миндалин, у лошадей – стоматит. У животных белой или светлой масти возможны кожные высыпания, волдыри, крапивница. Так, тилозин в ряде случаев у супоросных и подсосных свиноматок вызывает отек и гиперемию кожи живота, промежности и наружных половых органов.
У собак и кошек характерным признаком аллергической реакции на антимикробные препараты служит фарингит при отсутствия воспаления миндалин, у лошадей – стоматит. У животных белой или светлой масти возможны кожные высыпания, волдыри, крапивница. Так, тилозин в ряде случаев у супоросных и подсосных свиноматок вызывает отек и гиперемию кожи живота, промежности и наружных половых органов.
Обычно аллергические реакции возникают при повторном введении лекарственных веществ, однако известны случаи их проявления и при однократном введении препарата, в частности пенициллина. Такая врожденная чувствительность может быть обусловлена внутриутробной сенсибилизацией, так как пенициллин проникает через плаценту в кровь плода. Поскольку плацентарный барьер проницаем для многих антибактериальных веществ, такой вид сенсибилизации не исключен и для других противомикробных средств. Аллергическая реакция может быть вызвана также предшествующей сенсибилизацией другими аллергенами. Так, некоторые патогенные грибы образуют пенициллиноподобные вещества, которые могут вызвать повышенную чувствительность к пенициллину уже после первого введения антибиотика.
В случаях возникновения аллергических реакций показаны антигистаминные препараты (димедрол, супрастин, тавегил, пипольфен и др.), в тяжелых случаях – сосудистые средства (эфедрин, адреналин, норадреналин), 10%-ный раствор хлорида кальция внутривенно, кортикостероидные препараты (преднизолон, гидрокортизон).
Повышенную чувствительность к антибактериальным препаратам и возможность проявления аллергической реакции к ним можно установить инстилляцией одной-двух капель слабого раствора испытуемого препарата в конъюнктивальный мешок. В случае повышенной чувствительности животного к исследуемому лекарственному соединению конъюнктива становится гиперемированной, отечной. Препарат, вызвавший такую реакцию, не назначают этому животному ни в какой лекарственной форме. Накожные и внутрикожные реакции для определения повышенной чувствительности животных к антимикробным препаратам не получили широкого распространения в связи с трудоемкостью их выполнения и сложностью учета результатов.
ТОКСИЧЕСКИЕ РЕАКЦИИ
Прямые токсические реакции в ветеринарной практике наблюдают чаще аллергических, хотя при их диагностике также возникают определенные затруднения. Эти реакции обусловлены фармакологическим действием антимикробного агента на органы и ткани макроорганизма; они не связаны с противобактериальным эффектом препарата и имеют прямую зависимость от количества введенного вещества. Токсические реакции характерны для каждой отдельной группы антибактериальных средств (пенициллинов, аминогликозидов, полимиксинов, нитрофуранов н т. д.). Их выявляют, как правило, только при передозировке препаратов, то есть когда лекарственные средства применяют максимальных дозах в течение продолжительного периода времени, или при значительном завышении разовой дозы антимикробного вещества, а также при использовании препарата, к которому данный вид животных особенно чувствителен.
Обычно токсические реакции подразделяют на группы в связи с селективным тропизмом каждого препарата с определенными тканями организма (нейротоксические, гепатотоксические, нефротоксические реакции и т. п.). Однако это деление также в значительной мере условно, так как ни одно лекарственное вещество не действует строго специфично в отношении одной или двух определенных систем организма, а затрагивает в той или иной степени функции всех систем и органов. Для практического пользования более приемлемо описание токсических реакций для каждой группы антимикробных веществ. Такое подразделение характеризует действие препарата на организм в целом и позволяет заранее учитывать возможность возникновения целого комплекса определенных симптомов при применении конкретных препаратов.
п.). Однако это деление также в значительной мере условно, так как ни одно лекарственное вещество не действует строго специфично в отношении одной или двух определенных систем организма, а затрагивает в той или иной степени функции всех систем и органов. Для практического пользования более приемлемо описание токсических реакций для каждой группы антимикробных веществ. Такое подразделение характеризует действие препарата на организм в целом и позволяет заранее учитывать возможность возникновения целого комплекса определенных симптомов при применении конкретных препаратов.
Пенициллины и цефалоспорины относятся к малотоксичным веществам и при любом способе клинического применения животным не вызывают побочных реакций, за исключением бициллина, при внутримышечном введении которого могут иногда образовываться воспалительные инфильтраты и некрозы тканей в месте введения, особенно у мелких домашних животных. В условиях эксперимента при введении доз, значительно превышающих максимальные терапевтические, установлено нейро- и нефротоксическое действие препаратов этой группы (метициллина, цефалотина, цефалоридина), но эти явления носили обратимый характер и проходили после отмены препаратов.
Тетрациклины – относительно нетоксичные вещества: основное их побочное действие – это сильное местнораздражающее влияние на ткани при парентеральном (внутримышечном, подкожном) введении; однако большинство лекарственных форм тетрациклинов на органической (полимерной) основе лишены этого недостатка. При пероральном применении тетрациклины в редких случаях могут вызывать осложнения со стороны желудочно-кишечного тракта: потерю аппетита, рвоту, атонию преджелудков у жвачных, диарею; но такие реакции возникают при использовании максимальных доз антибиотиков и обычно исчезают вскоре после отмены препарата или окончания курса лечения.
Гепатотоксяческое действие тетрациклинов (в вида жировой дистрофия печени) установлено только в экспериментальных условиях при длительном введении лабораторным животным антибиотиков в дозах, значительно превышающих терапевтические, причем эти явления носят, как правило, обратимый характер. Тетрациклины не обладают прямым нефротоксическим действием, но у животных с почечной недостаточностью могут осложнять течение заболевания, вызывая азотемию, ацидоз, повышение уровня мочевины в крови.
При применении тетрациклинов беременным животным, особенно в период образования скелета плода, наблюдают замедление роста костей плода, пигментацию костей и зубов, повреждение зубной эмали (особенно у плотоядных животных). Тератогенное действие антибиотиков этой группы (синдактилия, отсутствие нижней челюсти) отмечено только у лабораторных животных (белых мышей и крыс) при длительном введении токсических доз тетрациклинов.
Макролиды в редких случаях вызывают незначительные осложнения со стороны желудочно-кишечного тракта – рвоту, понос, снижение аппетита. У птицы при одновременном назначении антибиотиков этой группы с кокцидиостатиками, в частности с монензином, могут возникать миопатии.
Аминогликозиды. Основной побочный эффект при применении этой группы антибиотиков – их нейротоксическое действие, которое наиболее выражено при внутривенном введении аминогликозидов и проявляется резким снижением кровяного давления и угнетением дыхания, нередко приводящим к летальному исходу..gif) Такое влияние аминогликозидов обусловлено их угнетающим влиянием на сосудодвигательный и дыхательный центры. Антибиотики этой группы в высоких концентрациях (при быстром внутривенном введении) обладают курареподобным и ганглиоблокирующим действием, что может привести к остановке дыхания за счет блокирования передачи импульса в нервных волокнах дыхательных мышц. При длительном использовании аминогликозиды оказывают токсическое действие на вестибулярный аппарат и VIII пару черепно-мозговых нервов, что проявляется расстройствами слуха и движения и чаще диагностируется у плотоядных животных (собак, кошек).
Такое влияние аминогликозидов обусловлено их угнетающим влиянием на сосудодвигательный и дыхательный центры. Антибиотики этой группы в высоких концентрациях (при быстром внутривенном введении) обладают курареподобным и ганглиоблокирующим действием, что может привести к остановке дыхания за счет блокирования передачи импульса в нервных волокнах дыхательных мышц. При длительном использовании аминогликозиды оказывают токсическое действие на вестибулярный аппарат и VIII пару черепно-мозговых нервов, что проявляется расстройствами слуха и движения и чаще диагностируется у плотоядных животных (собак, кошек).
Антибиотики группы аминогликозидов при парентеральном введении могут повреждать клетки проксимального отдела извитых канальцев почек, в результате чего снижается клубочковая фильтрация, развиваются альбуминурии и микрогематурии.
Побочное влияние аминогликозидов можно свести к минимуму, если избегать по возможности их внутривенного введения, а при необходимости инъекции в вену следует проводить медленно, назначать точные терапевтические дозы и не затягивать курс лечения, а также не применять антибиотики этой группы в комбинациях с другими лекарственными веществами, оказывающими нейро- и нефротоксическое действие.
Левомицетин (хлорамфеникол) действует токсически главным образом на систему крови и кроветворения, однако этот эффект наблюдают только при длительном применении препарата. Так, длительное введение левомицетина в дозах, превышающих терапевтические, может обусловливать угнетение функции костного мозга гипопластического характера (агранулоцитоз, лейкопения, понижение количества гемоглобина в эритроцитах и т. п.), но эти явления обратимы и отмечаются только в экспериментальных условиях. Наиболее серьезное осложнение при использовании данного препарата, регистрируемое в медицинской практике, – необратимая апластическая анемия, приводящая к летальному исходу, – в ветеринарии не зарегистрирована. Лечение левомицетином в ветеринарной практике менее продолжительно, чем в медицине, и поэтому проявление его токсического влияния на кровь и кроветворные органы у сельскохозяйственных и домашних животных маловероятно, особенно при тщательно установленной дозировке в период лечения острого инфекционного заболевания. Во всех других случаях левомицетин не вызывает отрицательных желудочно-кишечных, нейротоксических или кожных реакций.
Во всех других случаях левомицетин не вызывает отрицательных желудочно-кишечных, нейротоксических или кожных реакций.
Полимиксины могут оказывать нефро- и нейротоксическое, а также (при парентеральном применении) местнораздражающее действие. Нефротоксическое действие полнмиксинов обусловлено повреждением клубочкового аппарата почек и характеризуется альбуминурией, гематурией, набуханием и дистрофией канальцевых клеток. В большинстве случаев эпителий почечных канальцев полностью восстанавливается после отмены препаратов. Нейротоксическое действие полимиксинов обычно связано с их передозировкой и проявляется атаксией, нистагмом, потерей чувствительности. Эти симптомы, как правило, быстро проходят, особенно при введении антигистаминных препаратов. Местнораздражающего действия плимиксина В можно избежать, назначая его в концентрациях не выше 1-2%.
Противогрибковые антибиотики. Нистатин обладает чрезвычайно низкой токсичностью и при применении сельскохозяйственным животным побочных явлений не вызывает.
При использовании леворина и гризеофульвина возможны осложнения со стороны печени, почек и желудочно-кишечного тракта, однако они, как правило, не носят тяжелого характера и проходят после окончания курса лечения.
Сульфаниламиды относятся к малотоксичным соединениям, однако при повышенной чувствительности организма, чрезмерном увеличении дозировки или длительном курсе лечения они также могут вызывать побочные явления, главным образом в системе кроветворения и почках.
Поражения кроветворной системы характеризуются явлениями анемии, цианоза, метгемоглобинемии, лейкопении, агранулоцитоза, уменьшением количества гемоглобина. При назначении завышенных доз сульфапиламидов и при длительном их применении вначале уменьшается количество лейкоцитов, главным образом за счет сегментоядерных, затем уменьшается количество гемоглобина, понижается резистентность эритроцитов, появляется метгемоглобин. Наиболее сильно изменяется состав крови под влиянием стрептоцида, норсульфазола.
В связи с тем, что сульфаниламиды выводятся из организма главным образом почками, концентрация их в почке часто превышает пределы растворимости и препараты выкристаллизовываются в осадок. Возникновению кристаллурии и связанных с ней почечных осложнений способствуют высокая концентрация препарата в моче, уменьшение диуреза, кислая реакция мочи, степень растворимости ацетилированной формы препарата в моче. Как правило, ацетилированные соединения не обладают антимикробным действием и значительно хуже растворяются. У травоядных животных вследствие щелочной реакции мочи явления кристаллурия не представляют большой опасности. Степень ацетилирования сульфаниламидов возрастает при длительном применении, понижении диуреза, при заболеваниях почек, сопровождающихся почечной недостаточностью. Повреждения почек и мочевыводящих путей чаще наблюдают у плотоядных и всеядных животных пря назначении больших доз стрептоцида, сульфапиридазина.
В редких случаях при длительном употреблении сульгина, стрептоцида и норсульфазола могут развиваться гепатиты, которые иногда прогрессируют и становятся опасными для жизни животных.
При правильном назначении сульфаниламидов токсические явления отмечают весьма редко. Они проходят вскоре после прекращения дачи препарата. При обнаружении первичных признаков побочного действия сульфаниламидов необходимо уменьшить дозу препарата или совсем его отменить. Если же токсические явления выражены более сильно, следует давать обильное щелочное питье и мочегонные средства. При изменениях в крови (агранулоцитоз, лейкопения и др.) эффективно использование нуклеиновой кислоты, препаратов железа, кормов, богатых белками и витаминами.
Нитрофураны. К нитрофуранам высокочувствительны белые мыши, морские свинки, кролики, крупный рогатый скот (особенно телята). Легко переносят введение нитрофуранов собаки и свиньи. Птица занимает промежуточное положение, однако у цыплят до 10-дневного возраста нитрофураны даже в дозе 5мг на 1 кг массы иногда вызывают токсические явления. По токсичности нитрофураны можно расположить в следующем порядке: фурацилин, фурадонин, фуракрилин, фуразолидон, фурагин. ЛД50 при однократном введении внутрь белым мышам фурацилина и фурадонина составляет 166,7 мг/кг, фуразолина – 720, фуразолидона – 1758, фуракрилина – 1922, фурагина – 2813 мг/кг.
ЛД50 при однократном введении внутрь белым мышам фурацилина и фурадонина составляет 166,7 мг/кг, фуразолина – 720, фуразолидона – 1758, фуракрилина – 1922, фурагина – 2813 мг/кг.
Токсическое действие нитрофуранов выявляют только при завышении лечебной дозы свыше 5 мг на 1 кг массы для крупного рогатого скота и свыше 10 мг на 1 кг массы для свиней и птицы, а также при длительном (более 7-10дн.) введении терапевтических доз. При этом развиваются полиневриты, нарушается обмен веществ, поражаются почки и печень, наблюдаются диспептические явления. Снижается естественная иммунологическая реактивность организма, но формирование искусственного иммунитета и активность ретикулярной системы не нарушаются.
Низкая молекулярная масса нитрофуранов способствует их проникновению через стенки кровеносных сосудов, лимфатических капилляров, плацентарный барьер, поэтому они могут оказывать отрицательное действие на плод, уменьшать количество и активность спермиев в эякуляте. В связи с этим их не следует назначать беременным животным и производителям.
В связи с этим их не следует назначать беременным животным и производителям.
Для купирования токсического действия нитрофуранов животным вводят внутривенно 0,1-0,15 мл на 1 кг массы 1%-ного раствора метиленового синего, внутрь – цистеин в дозе 5 мг на 1 кг массы, внутривенно – унитиол в дозе 0,01 г на 1 кг массы 5-10%-ного раствора на изотоническом растворе хлорида натрия. Для восстановления витаминного баланса вводят витамины группы В – тиамина бромид внутримышечно в форме 2,5-3%-ного или 6%-ного раствора из расчета 0,06-0,5 г сухого вещества лошадям и крупному рогатому скоту и 0,005-0,06 г мелкому рогатому скоту и свиньям; внутрь — никотиновую кислоту лошадям и крупному рогатому скоту по 0,1-0,4 г; пантотенат кальция подкожно, внутримышечно или внутривенно в форме 20%-ного раствора из расчета 0,001-0,002 г сухого вещества на 1 кг массы. Для уменьшения порозности сосудов вводят хлорид кальция внутривенно или глюконат кальция внутримышечно. В качестве антигистаминного средства применяют димедрол внутримышечно лошадям и крупному рогатому скоту по 0,1-0,5 г.
В связи с возможными осложнениями применение нитрофуранов должно быть рациональным. Не следует вводить препараты свыше 5-7 дн. Для предупреждения раздражающего действия нитрофуранов на слизистую оболочку желудочно-кишечного тракта их назначают после кормления с большим количеством воды. За 5 мин до введения нитрофуранов можно дать 0,5%-ный раствор новокаина из расчета 1,5-2 столовых ложки на 100 кг массы животного, а также ректально использовать препараты (в форме свечей). Нейротоксические реакции (беспокойство, нарушение движений и зрения, парестезия конечностей, слабость и болезненность мышц и т.п.) можно предупредить сокращением сроков введения препаратов до 3 дн. и уменьшением дозы (свиньям до 5 мг, жвачным – до 3 мг на 1 кг массы). Для контроля отрицательного влияния нитрофуранов на кровь (возникновение лейкопении, тромбоцитопении и анемии) следует проводить гематологические анализы не реже одного раза в три дня.
РЕАКЦИИ, СВЯЗАННЫЕ С БИОЛОГИЧЕСКИМ ДЕЙСТВИЕМ ПРЕПАРАТОВ
К этому типу реакций, обусловленных биологическим действием антимикробного препарата на макроорганнм или микробные клетки (в том числе и непатогенные), относятся: возникновение лекарственно-устойчивых штаммов возбудителей, суперинфекция, дисбактериоз, реакция бактериолиза Яриша – Герксгеймера, угнетение иммунных реакций, нарушения витаминного обмена.
Лекарственная устойчивость возбудителей и факторы, способствующие ее возникновению, изложены в разделе “Резистентность микроорганизмов и пути ее преодоления”.
Суперинфекция. Действие антимикробных препаратов, введенных в организм, не ограничивается подавлением жизнедеятельности только патогенных возбудителей, а распространяется одновременно и на других, чувствительных к ним представителей разнообразной микрофлоры организма. Исчезновение чувствительных бактерий в желудочно-кишечном тракте под влиянием антимикробных агентов не приводит, как правило, к изменению общего количества микроорганизмов, так как происходит лишь замена исчезнувших бактерий другими, устойчивыми к деистам данного препарата. Эти устойчивые апатогенные или условно-патогенные микроорганизмы начинают усиленно размножаться и в определенных условиях могут распространяться по соседним тканям, а затем и по всему организму, становясь источником нового заболевания. Такие заболевания (суперинфекции) могут быть эндогенного и экзогенного происхождения.
Такие заболевания (суперинфекции) могут быть эндогенного и экзогенного происхождения.
Источником эндогенных суперинфекций могут служить стафилококки, кишечные палочки, протай, анаэробы, синегнойная палочка, патогенные грибы. Например, при лечении колибактериоза ягнят большими дозами левомицетина угнетение антибиотиком микрофлоры кишечника может привести к усиленному размножению вирулентного штамма протея, вызывающему, в свою очередь, острый гастроэнтерит, а также обсеменение внутренних органов. Экзогенная суперинфекция может быть обусловлена вторичным инфицированием нового возбудителя или устойчивой микрофлорой того же вида, что и возбудитель первоначальной болезни. К этому типу суперинфекций относятся наиболее распространенные кандидозы, развивающиеся при усиленном размножении дрожжеподобных грибов рода Candida на слизистых оболочках и коже и редко – во внутренних органах у ослабленных животных, которых лечили антимикробными препаратами (чаще тетрациклинами или комбинированными лекарственными средствами).
Дисбактериоз – это качественное и количественное изменение микрофлоры желудочно-кишечного тракта под действием антимикробного препарата. Дисбактериоз отмечают при пероральном применении многих антибиотиков, сульфаниламидов и нитрофуранов, особенно при их длительном введении. В большинстве случаев нарушенное экологическое равновесие кишечной микрофлоры восстанавливается после прекращения лечения или даже в период его, однако в редких случаях наблюдают стойкое качественное изменение микрофлоры, в том числе микрофлоры преджелудков жвачных, приводящее к нарушениям функции желудочно-кишечного тракта. Назначение пробиотиков (бактериальных препаратов, восстанавливающих нормальный состав микрофлоры пищеварительного тракта) оказывает в таких случаях высокий терапевтический эффект.
Реакция бактериолиза Яриша – Герксгеймера (“реакция обострения”, “терапевтический шок”) характеризуется быстрым ухудшением клинического состояния больного животного или временной интенсификацией типичных для данной болезни тканевых поражений. Эта реакция возникает, как правило, в начале лечения и во всех случаях полностью сохраняет специфические патоморфологические особенности соответствующей инфекции. Реакции обострения обычно наблюдают при введении больших доз бактерицидных препаратов. Они обусловлены быстрым распадом микробов с освобождением значительного количества эндотоксинов. Последние образуют сальмонеллы, эшерихии, синегнойная палочка, протей, пастереллы и некоторые другие возбудители.
Эта реакция возникает, как правило, в начале лечения и во всех случаях полностью сохраняет специфические патоморфологические особенности соответствующей инфекции. Реакции обострения обычно наблюдают при введении больших доз бактерицидных препаратов. Они обусловлены быстрым распадом микробов с освобождением значительного количества эндотоксинов. Последние образуют сальмонеллы, эшерихии, синегнойная палочка, протей, пастереллы и некоторые другие возбудители.
Предотвратить развитие тяжелых реакций бактериолиза можно при правильном применении антибактериальных препаратов с обязательным использованием средств интенсивной патогенетической терапии.
Действие на иммунную систему. Антимикробная терапия оказывает определенное влияние на различные стороны взаимоотношений макро- и микроорганизма. Противомикробные препараты могут влиять на антигенную структуру возбудителей инфекций, на количество антигенного раздражения, на активность фагоцитов (макро- и микрофагов) и на иммунологическую реактивность макроорганизма.
Под влиянием низких суббактериостатических концентраций некоторых препаратов (главным образом бактериостатического типа действия) уменьшается иммунизирующая способность некоторых возбудителей инфекций за счет изменения их антигенной и иммуногенной структуры. Под действием высоких бактерицидных концентраций препаратов, вызывающих быстрою гибель бактерий, существенных изменений в их антигенном составе не обнаруживают.
Действие антимикробных препаратов на фагоцитоз в значительной степени зависит от дозы и продолжительности применения, а также от свойств используемого лекарственного средства. Большинство антимикробных агентов, введенных в терапевтических дозах в течение обычно устанавливаемого курса лечения, не оказывает отрицательного влияния на фагоцитарную активность лейкоцитов, а иногда и повышает поглотительную и переваривающую активность фагоцитов. Однако эти же препараты, использованные в максимальных дозах, угнетают фагоцитоз. Сходным образом действуют антибактериальные агенты на функции клеток ретикулоэндотелиальной системы, лимфоидной ткани и других иммунокомпетентных органов.
Таким образом, влияние антимикробных препаратов на иммуногенез зависит от дозы, продолжительности применения и способа введения лекарственного вещества. При назначении препаратов в терапевтических дозах, особенно при пероральнм введении, их иммунодепрессантные свойства проявляются очень слабо, а нередко и совсем отсутствуют. В то же время при употреблении антимикробных препаратов в завышенных дозах и в течение продолжительного времени резко угнетаются развитие гуморального иммунного ответа, активность фагоцитов, снижается антигенное раздражение.
Следовательно, влияние антимикробных препаратов на формирование и напряженность поствакцинального иммунитета складывается из двух факторов; действия препаратов на иммунную систему макроорганизма и их влияния на вводимый антиген. При правильном, рациональном применении антибактериальных средств их неблагоприятное воздействие на иммунную систему организма может быть сведено к минимуму или полностью ликвидировано. Нарушение иммуногенеза при антибактериальной терапии вследствие уменьшения антигенного стимула полностью исключается при иммунизации убитыми вакцинами и другими небактериальными антигенами. При использовании живых вакцин следует учитывать чувствительность вакцинных штаммов возбудителей к применяемому препарату, а также особенности фармакокинетики используемых лекарств и возможность их взаимодействия с антигеном в организме. Например, антимикробные препараты, не всасывающиеся в желудочно-кишечном тракте, не влияют на формирование поствакцинального противорожистого иммунитета; пенициллины в силу нечувствительности к ним сальмонелл и эшерихий не снижают иммуногенез при вакцинной профилактике сальмонеллеза и колибактерноза.
Нарушение иммуногенеза при антибактериальной терапии вследствие уменьшения антигенного стимула полностью исключается при иммунизации убитыми вакцинами и другими небактериальными антигенами. При использовании живых вакцин следует учитывать чувствительность вакцинных штаммов возбудителей к применяемому препарату, а также особенности фармакокинетики используемых лекарств и возможность их взаимодействия с антигеном в организме. Например, антимикробные препараты, не всасывающиеся в желудочно-кишечном тракте, не влияют на формирование поствакцинального противорожистого иммунитета; пенициллины в силу нечувствительности к ним сальмонелл и эшерихий не снижают иммуногенез при вакцинной профилактике сальмонеллеза и колибактерноза.
Нарушения витаминного обмена при антимикробной терапии связаны главным образом с угнетением нормальной микрофлоры желудочно-кишечного тракта, синтезирующей витамины группы В. Эти явления возникают при длительном применении антибактериальных средств, обычно не носят выраженного характера и легко устраняются при добавлении в рационы кормов, богатых витаминами этой группы, или проведением витаминотерапии.
Все об антибиотиках – Общество желудочно-кишечного тракта
Инфекции имеют различное происхождение, например пневмония (бактериальная), простуда (вирусная), эпидермофития стопы (грибковая) и лямблиоз (паразитарная), и это лишь некоторые из них. Организм предотвращает эти инфекции и борется с ними с помощью своей сложной иммунной системы. Когда инфекции слишком сильны, чтобы иммунная система могла их преодолеть, врачи обычно назначают лекарства. В этой статье основное внимание будет уделено одному из видов этих препаратов — антибиотикам (также называемым антибактериальными).Мы рассмотрим, как они работают, их ограничения, как их безопасно использовать, а также новейшие достижения в области этих важных лекарств для борьбы с инфекциями.
Бактерии — это микроорганизмы, то есть формы жизни. Слово «антибиотик» распадается на: «анти» (против) и «биотик» (жизнь). Антибиотики подавляют рост или убивают микроорганизмы, предотвращая их распространение и размножение. Первые — и до сих пор наиболее распространенные — антибиотики получают из грибов (например, пенициллин) и специально борются с бактериями.До разработки антибиотиков для широкого применения, около 70 лет назад, была высокая смертность от бактериальных инфекций, таких как туберкулез, пневмония и инфекции, передающиеся половым путем.
Первые — и до сих пор наиболее распространенные — антибиотики получают из грибов (например, пенициллин) и специально борются с бактериями.До разработки антибиотиков для широкого применения, около 70 лет назад, была высокая смертность от бактериальных инфекций, таких как туберкулез, пневмония и инфекции, передающиеся половым путем.
В настоящее время существует множество форм антибиотиков для лечения нескольких различных типов инфекций, включая паразитарные инфекции и некоторые грибковые инфекции. Однако антибиотики не действуют на вирусы, потому что вирусы не являются живыми организмами и поэтому «неживые». В отличие от живых организмов с их собственными клетками, вирусы представляют собой сегменты ДНК (или РНК), которые внедряются в живые клетки, заставляя эти клетки выполнять работу по воспроизведению большего количества вирусной ДНК.
Вот почему ваш врач не будет назначать антибиотики при простуде или гриппе. Когда мы больны, мы часто не знаем всей природы инфекции, которая атакует наш организм. Нам просто плохо. Это может сбивать с толку, потому что, например, когда вирус простуды атакует наш организм, наша иммунная система работает очень усердно, и мы становимся уязвимыми для развития других типов инфекций, таких как пневмония или острый фарингит, которые являются бактериальными инфекциями и обычно лечат антибиотиками.
Нам просто плохо. Это может сбивать с толку, потому что, например, когда вирус простуды атакует наш организм, наша иммунная система работает очень усердно, и мы становимся уязвимыми для развития других типов инфекций, таких как пневмония или острый фарингит, которые являются бактериальными инфекциями и обычно лечат антибиотиками.
Знаете ли вы?
Ученые обнаружили доказательства того, что люди могли использовать антибиотики против болезней еще 2000 лет назад. В 1928 году доктор Александр Флеминг вернулся в свою лабораторию после отпуска и обнаружил, что грибок под названием penicillium заразил одну из чашек Петри, содержащую бактерию, которую он изучал ( стафилококки ). Бактерии вокруг грибковой плесени погибли. Затем Флеминг проанализировал плесень и обнаружил, что она производит химическое вещество, убивающее бактерии, которое он назвал пенициллином.Несколько других ученых использовали это первоначальное открытие, усовершенствовав процесс и применив его в медицине в качестве лекарства массового производства.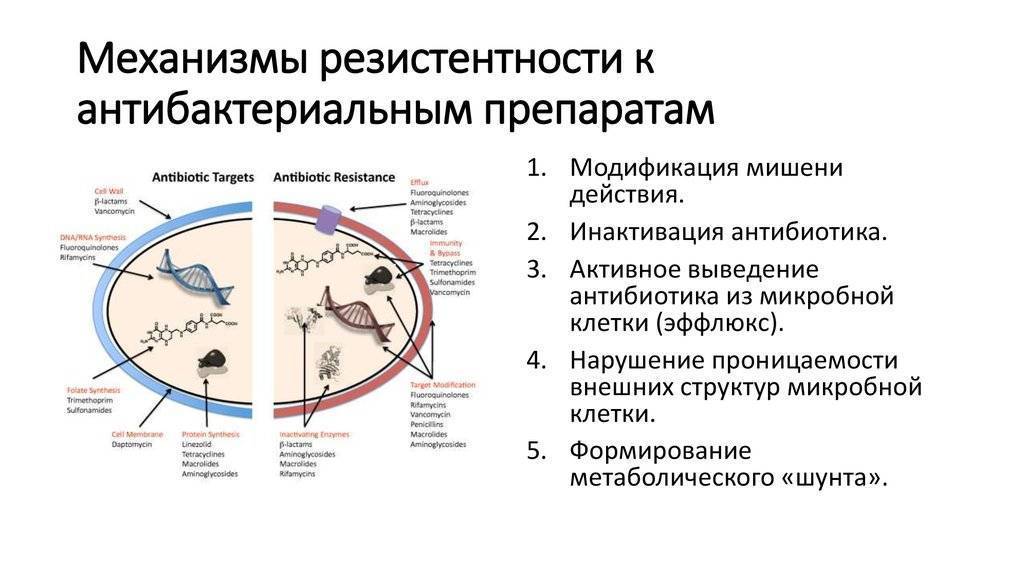 В настоящее время существуют десятки типов пенициллинов, а также множество других химических классов антибиотиков.
В настоящее время существуют десятки типов пенициллинов, а также множество других химических классов антибиотиков.
Бактерии: друзья и враги
Бактерии – одноклеточные микроорганизмы (микробы). В человеческом теле обитают триллионы микробов, при этом около 10 000 видов бактерий живут внутри и на поверхности нашего тела. Никакие два человека — даже близнецы — не имеют идентичных комбинаций бактерий (микробиомов), которые начинают развиваться при рождении, особенно если мы родились через богатые микробами родовые пути.
Долгое время ученые концентрировались только на вызывающих инфекцию (патогенных) бактериях и считали, что непатогенные бактерии в лучшем случае не имеют значения. Тем не менее, микробные клетки превосходят по численности наши человеческие клетки примерно в десять раз, и теперь ученые начинают понимать, что они играют важную роль в нашем благополучии, особенно в иммунной и пищеварительной системах. В пищеварении, например, есть бактерии, которые питаются продуктами, которые мы не можем переварить только нашими человеческими клетками. Продукты жизнедеятельности этих бактерий являются питательными веществами для наших человеческих систем. Некоторые из этих непатогенных бактерий также участвуют в постоянной борьбе с патогенными бактериями, помогая поддерживать здоровый микробиом, сводя количество «плохих» бактерий к минимальному уровню.
Продукты жизнедеятельности этих бактерий являются питательными веществами для наших человеческих систем. Некоторые из этих непатогенных бактерий также участвуют в постоянной борьбе с патогенными бактериями, помогая поддерживать здоровый микробиом, сводя количество «плохих» бактерий к минимальному уровню.
Пробиотики относятся к живым микроорганизмам, которые, как считается, оказывают благотворное воздействие, и широкое распространение информации об этом привело к всплеску использования пробиотиков; однако другие бактерии оказывают вредное воздействие, особенно когда они перенаселены определенными участками нашего тела.Заражение патогенными бактериями может произойти после травмы, когда обычные внешние бактерии попадают в организм человека через кровоток, или при заражении недружественными микроорганизмами, которые производят токсичные побочные продукты, как во многих случаях пищевых отравлений.
Как работают антибиотики
Антибиотики работают, разрушая бактериальные клетки несколькими способами, например, подавляя способность бактерии строить свою клеточную стенку, блокируя ее размножение или препятствуя ее способности накапливать и использовать энергию. Антибиотики обычно не влияют на клетки человека, поэтому мы можем безопасно принимать их внутрь для использования в качестве лекарства. Однако, как и все лекарства, некоторые люди могут реагировать или иметь побочные эффекты от антибиотиков. Некоторые антибиотики воздействуют на широкий спектр бактерий (антибиотики широкого спектра действия), в то время как исследователи разрабатывают другие, воздействующие только на определенные патогенные штаммы (антибиотики узкого спектра действия). Есть антибиотики, которые действуют только против бактерий, которым нужен кислород (аэробные), и другие, которые действуют против бактерий, живущих в отсутствие кислорода (анаэробные).
Антибиотики обычно не влияют на клетки человека, поэтому мы можем безопасно принимать их внутрь для использования в качестве лекарства. Однако, как и все лекарства, некоторые люди могут реагировать или иметь побочные эффекты от антибиотиков. Некоторые антибиотики воздействуют на широкий спектр бактерий (антибиотики широкого спектра действия), в то время как исследователи разрабатывают другие, воздействующие только на определенные патогенные штаммы (антибиотики узкого спектра действия). Есть антибиотики, которые действуют только против бактерий, которым нужен кислород (аэробные), и другие, которые действуют против бактерий, живущих в отсутствие кислорода (анаэробные).
Когда вы проглатываете таблетку или жидкость с антибиотиком, она попадает в пищеварительный тракт и всасывается в кровь так же, как питательные вещества из пищи. Оттуда он циркулирует по всему телу, вскоре достигая своей целевой области, где патогенные бактерии вызывают инфекцию. В некоторых ситуациях, например, когда инфекция особенно тяжелая, врачи могут вводить антибиотики внутривенно, непосредственно в кровоток. При некоторых кожных инфекциях наиболее эффективным способом быстрой доставки антибиотика к патогенным организмам является нанесение его непосредственно на место инфекции в виде крема или мази для местного применения.Это ограничивает воздействие препарата на организм небольшой площадью, когда нет необходимости в его циркуляции в кровотоке.
При некоторых кожных инфекциях наиболее эффективным способом быстрой доставки антибиотика к патогенным организмам является нанесение его непосредственно на место инфекции в виде крема или мази для местного применения.Это ограничивает воздействие препарата на организм небольшой площадью, когда нет необходимости в его циркуляции в кровотоке.
Ваш врач выбирает конкретный антибиотик и способ его введения на основе ряда факторов, таких как точный тип и степень инфекции. Иногда необходимо провести анализ образца в лаборатории, чтобы определить точный вид и штамм бактерий, вызывающих инфекцию. Ваш врач может также назначить антибиотики перед операцией на кишечнике или другой медицинской процедурой, связанной с высоким риском бактериальной инфекции, что является профилактическим (профилактическим) использованием антибиотиков.
Одним из распространенных побочных эффектов приема антибиотиков является жидкий стул (диарея), так как антибиотик разрушает нормальные, здоровые бактерии в кишечнике, которые поддерживают ваш нормальный режим. Ваш врач может порекомендовать использовать пробиотики после лечения антибиотиками, чтобы помочь вашему телу повторно заселить здоровые штаммы бактерий. Если вы обнаружите кровь или слизь в стуле, или почувствуете сильную боль в животе или спазмы, вам следует немедленно обратиться к врачу, чтобы оценить, нет ли вторичной инфекции, такой как C.трудный . (См. стр. 11.) Если один антибиотик не может уничтожить инфекцию, вашему врачу, возможно, придется перейти к менее традиционным лекарствам, которые могут быть более дорогими или иметь более серьезные побочные эффекты. Врачи резервируют эти антибиотики для использования только в определенных ситуациях и обстоятельствах, чтобы избежать развития устойчивости к антибиотикам.
Ваш врач может порекомендовать использовать пробиотики после лечения антибиотиками, чтобы помочь вашему телу повторно заселить здоровые штаммы бактерий. Если вы обнаружите кровь или слизь в стуле, или почувствуете сильную боль в животе или спазмы, вам следует немедленно обратиться к врачу, чтобы оценить, нет ли вторичной инфекции, такой как C.трудный . (См. стр. 11.) Если один антибиотик не может уничтожить инфекцию, вашему врачу, возможно, придется перейти к менее традиционным лекарствам, которые могут быть более дорогими или иметь более серьезные побочные эффекты. Врачи резервируют эти антибиотики для использования только в определенных ситуациях и обстоятельствах, чтобы избежать развития устойчивости к антибиотикам.
Устойчивость к антибиотикам и супербактерии
Антибиотики изменяют течение опасных для жизни инфекций, снижая смертность и потерю органов или конечностей.Однако каждый раз, когда человек использует антибиотик для лечения, шансы на развитие устойчивых бактериальных штаммов увеличиваются, и они могут в конечном итоге превратиться в супербактерии.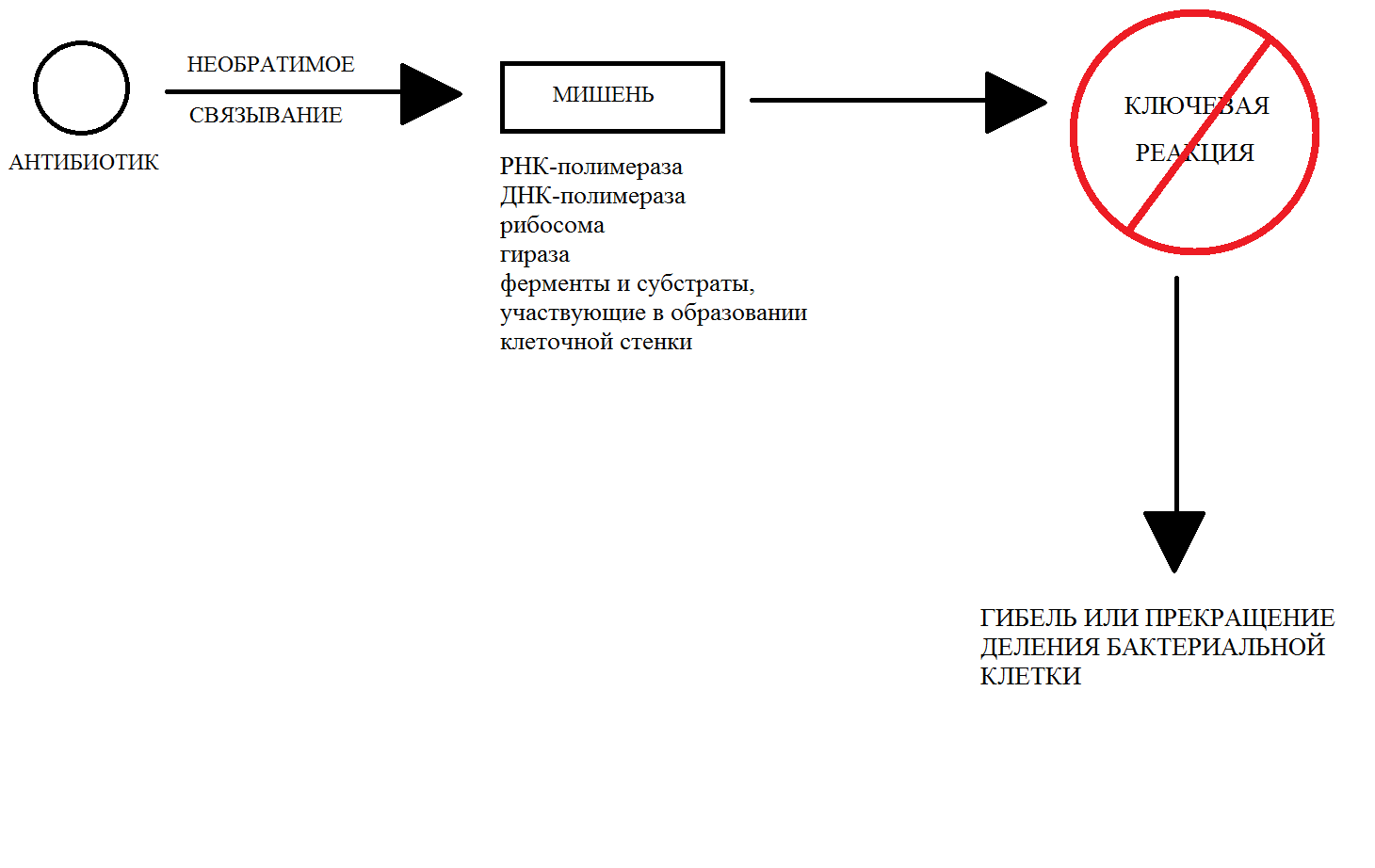 Термин «супербактерия» относится к любым микроорганизмам, которые стали устойчивыми к лечению обычными противоинфекционными агентами, которые ранее были эффективны против них. Хотя супербактерии были более серьезной проблемой в больницах, вспышки в общественных местах увеличиваются. Лучшее, что вы можете сделать, — это принимать антибиотики точно так, как проинструктировал ваш врач — правильную дозу и в течение всего срока действия рецепта, даже если вы чувствуете себя лучше в середине лечения.Это очень важно. Прекращение лечения антибиотиками в середине курса или прием только части доз, даже если симптомы инфекции исчезли, резко увеличивает риск развития резистентности бактерий.
Термин «супербактерия» относится к любым микроорганизмам, которые стали устойчивыми к лечению обычными противоинфекционными агентами, которые ранее были эффективны против них. Хотя супербактерии были более серьезной проблемой в больницах, вспышки в общественных местах увеличиваются. Лучшее, что вы можете сделать, — это принимать антибиотики точно так, как проинструктировал ваш врач — правильную дозу и в течение всего срока действия рецепта, даже если вы чувствуете себя лучше в середине лечения.Это очень важно. Прекращение лечения антибиотиками в середине курса или прием только части доз, даже если симптомы инфекции исчезли, резко увеличивает риск развития резистентности бактерий.
Ученые определили критическую концентрацию определенного антибиотика в организме для уничтожения инфекции, но если не достичь такого уровня антибиотика, циркулирующего в организме, то это может создать среду, в которой гибнут только самые слабые патогенные клетки, а тем сильнее, устойчивее бактерии остаются, размножаются и мутируют (становятся устойчивыми). По мере того как мутантные бактерии передаются другим, становится все труднее найти антибиотик, который бы действовал против них. Это также может произойти, если вы не принимаете весь курс лечения, как предписано, когда все еще существует низкий уровень патогенных бактерий, что позволяет бактериям либо повторно заразить вас, либо стать устойчивыми. Исследователи постоянно разрабатывают новые антибиотики для борьбы с этими появляющимися супербактериями. См. стр. 11 для получения информации о новом антибиотике узкого спектра действия Dificid™, нацеленном на C.difficile , сохраняя при этом здоровые штаммы бактерий. В дополнение к этим развивающимся исследованиям, пациенты играют чрезвычайно важную роль в предотвращении развития новых или более сильных супербактерий, просто принимая лекарства в соответствии с предписаниями.
По мере того как мутантные бактерии передаются другим, становится все труднее найти антибиотик, который бы действовал против них. Это также может произойти, если вы не принимаете весь курс лечения, как предписано, когда все еще существует низкий уровень патогенных бактерий, что позволяет бактериям либо повторно заразить вас, либо стать устойчивыми. Исследователи постоянно разрабатывают новые антибиотики для борьбы с этими появляющимися супербактериями. См. стр. 11 для получения информации о новом антибиотике узкого спектра действия Dificid™, нацеленном на C.difficile , сохраняя при этом здоровые штаммы бактерий. В дополнение к этим развивающимся исследованиям, пациенты играют чрезвычайно важную роль в предотвращении развития новых или более сильных супербактерий, просто принимая лекарства в соответствии с предписаниями.
Ключевые сообщения
- Большинство антибиотиков лечат бактериальные инфекции, а некоторые антибиотики лечат определенные паразитарные или грибковые инфекции.
 Антибиотики НИКОГДА не работают против вирусных инфекций. (Для некоторых типов вирусных инфекций доступны противовирусные препараты и/или вакцины.)
Антибиотики НИКОГДА не работают против вирусных инфекций. (Для некоторых типов вирусных инфекций доступны противовирусные препараты и/или вакцины.) - Всегда принимайте антибиотики точно так, как прописал ваш врач, и заканчивайте полный курс лечения (если у вас нет серьезной нежелательной реакции и проконсультируйтесь с врачом). Никогда не принимайте чужой антибиотик или антибиотик, который ваш врач прописал вам от предыдущей болезни, которую вы не вылечили.
- Супербактерии становятся все более серьезной проблемой, особенно в больницах, и каждый может сыграть свою роль в уменьшении их развития.
Это против того
| Антибиотики (например,г. пенициллин) представляют собой селективных противомикробных препаратов , которые атакуют только бактериальные микробы, убивая их или блокируя их размножение. | Дезинфицирующие средства (например, отбеливатель) — это неселективные противомикробные средства , которые атакуют многие типы микроорганизмов, поэтому их нельзя использовать в нашем организме и они могут повредить клетки человека. |
| Бактерицидные агенты убивают бактерии, препятствуя репликации клеточной стенки и/или содержимого бактерии. | Бактериостатические агенты останавливают размножение бактерий или препятствуют синтезу белка, но не обязательно убивают бактерии. |
| Антибиотики широкого спектра действия (например, пенициллины, аминогликозиды, цефалоспорины, сульфаниламиды) действуют против широкого спектра бактериальных инфекций. | Антибиотики узкого спектра действия (например, макролиды, ванкомицин, фидаксомицин) эффективны только против нескольких типов патогенных бактерий. |
| Аэробные бактериальные инфекции , такие как бактерия, вызывающая острый фарингит, выживают в областях тела, подвергающихся воздействию кислорода. Пенициллины и другие виды антибиотиков борются с этими инфекциями. | Анаэробные бактериальные инфекции (например, гангрена, столбняк и ботулизм) поражают глубокие ткани или органы, лишенные кислорода, например, желудочно-кишечный тракт или глубокие раны.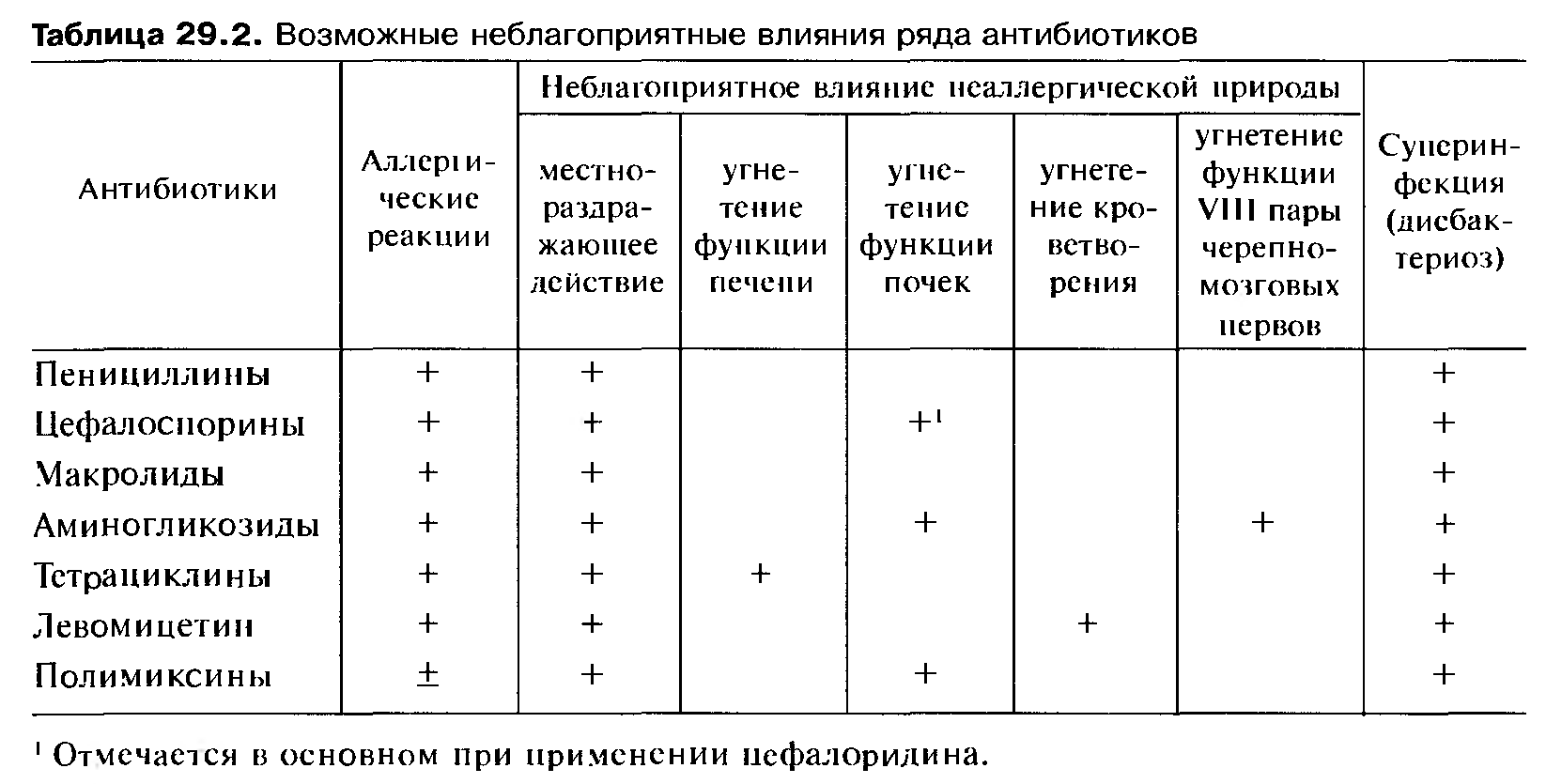 Против них эффективны специализированные антибиотики, такие как метронидазол или клиндамицин, а также многие другие. Против них эффективны специализированные антибиотики, такие как метронидазол или клиндамицин, а также многие другие. |
Новое нетоксичное дезинфицирующее средство
Группа исследователей из Университета Сен-Бонифаций (USB) в Манитобе доказала эффективность дезинфицирующего средства, которое может произвести революцию в борьбе с супербактериями в больничной системе.
Как действуют антибиотики и зачем они нужны?
Антибиотики, возможно, являются одним из самых важных и влиятельных медицинских открытий — они произвели революцию в том, как мы лечим болезни, и спасли бесчисленное количество жизней от бактериальной инфекции.
Когда были изобретены антибиотики?
По данным Общества микробиологии, в 1928 году ученый Александр Флеминг случайно открыл пенициллин, когда он оставил бактериальную культуру непокрытой во время отпуска. В его чашках Петри выросла плесень и убила бактерии, которые он изучал.
Забывчивость Флеминга привела к созданию первого массового антибиотика, или бактерицидного средства, за которое он получил Нобелевскую премию по физиологии и медицине вместе с двумя другими учеными в 1945 году.
Какие антибиотики используются для лечения?
Антибиотики — это жизненно важные лекарства, назначаемые для борьбы с инфекциями путем уничтожения бактерий или предотвращения их размножения, поясняет MedlinePlus Национальной медицинской библиотеки. Хотя антибиотики используются для лечения многих серьезных бактериальных инфекций, они не требуются и не эффективны при вирусных инфекциях, таких как простуда или грипп.
«Антибиотики — это лекарства, которые используются для помощи иммунной системе пациента в борьбе с бактериальными инфекциями», Кэти Тейлор, Pharm.Д., говорит. Она добавляет, что типы бактериальных инфекций могут включать инфекции мочевыводящих путей, пневмонию, инфекции кожи и мягких тканей, и это лишь некоторые из них.
Как действуют антибиотики?
Антибиотики убивают бактериальные клетки, вызывающие инфекцию, но не трогают человеческие клетки, поясняет Учебный центр генетических наук Университета Юты.
Согласно Руководству Merck, существует широкий спектр доступных антибиотиков, и каждый тип антибиотика действует на определенные виды бактерий. Вот почему ваш врач назначает определенные антибиотики для лечения определенных бактериальных инфекций. Существует много типов или классов антибиотиков: пенициллины, тетрациклины и нитрофурантоин, и это лишь некоторые из них.
Вот почему ваш врач назначает определенные антибиотики для лечения определенных бактериальных инфекций. Существует много типов или классов антибиотиков: пенициллины, тетрациклины и нитрофурантоин, и это лишь некоторые из них.
В рамках этих классов доступны различные марки.
Различные виды «антибиотиков действуют по-разному, в зависимости от того, к какому классу антибиотиков они относятся», — говорит Амеш Адаля, доктор медицинских наук, сертифицированный врач-инфекционист и старший научный сотрудник Университета Джона Хопкинса.«Например, пенициллин и родственные ему антибиотики нарушают структуру клеточной стенки бактерий, а такие антибиотики, как ципрофлоксацин, воздействуют на процессы бактериальной ДНК».
Существует также множество различных форм антибиотиков. Их можно принимать перорально, наносить местно или вводить в виде инъекций. «Одним важным фактором, который следует отметить, является то, что конкретный антибиотик должен не только убивать определенные бактерии, но и попадать в очаг инфекции», — объясняет доктор Тейлор. «Например, не каждый антибиотик может попасть в мозг или в кости, и если там есть инфекция, будет трудно вылечить эту инфекцию этим препаратом.«Ваш врач прописывает форму, которая лучше всего подходит для локализации инфекции в вашем теле.
«Например, не каждый антибиотик может попасть в мозг или в кости, и если там есть инфекция, будет трудно вылечить эту инфекцию этим препаратом.«Ваш врач прописывает форму, которая лучше всего подходит для локализации инфекции в вашем теле.
Через какое время начинают действовать антибиотики?
Антибиотики действуют довольно быстро, по крайней мере, на микробиологическом уровне, объясняет доктор Адалья. «Однако, в зависимости от степени и серьезности инфекции, могут пройти часы или дни, прежде чем симптомы человека заметно изменятся», — добавляет он.
Когда ваши симптомы начинают улучшаться, вы не должны прекращать прием лекарства по рецепту.«Важно подчеркнуть, что пациент должен пройти весь курс антибиотиков, назначенный вашим лечащим врачом, чтобы обеспечить адекватное лечение инфекции, чтобы она не рецидивировала и не вызывала устойчивости к антибиотикам», — подчеркивает доктор Тейлор.
СВЯЗАННЫЙ: Что произойдет, если вы не закончите прием антибиотиков?
Как бактерии становятся устойчивыми к антибиотикам?
Устойчивость к антибиотикам возникает, когда бактерии учатся преодолевать антибиотик, который должен их убить. Это происходит, когда люди злоупотребляют и недостаточно используют антибиотики. Они принимают их для состояния, при котором антибиотики не требуются, или прекращают прием антибиотика до окончания срока действия рецепта. Оба сценария дают бактериям возможность мутировать.
Это происходит, когда люди злоупотребляют и недостаточно используют антибиотики. Они принимают их для состояния, при котором антибиотики не требуются, или прекращают прием антибиотика до окончания срока действия рецепта. Оба сценария дают бактериям возможность мутировать.
Устойчивость к антибиотикам настолько распространена, что Центры по контролю и профилактике заболеваний (CDC) считают ее одним из самых неотложных кризисов общественного здравоохранения. По данным CDC, ежегодно более 2 миллионов человек заболевают устойчивой к антибиотикам инфекцией, и по меньшей мере 23 000 человек умирают от нее.«Инфекции, вызванные устойчивыми к антибиотикам микробами, трудно, а иногда и невозможно лечить. В большинстве случаев устойчивые к антибиотикам инфекции требуют длительного пребывания в больнице, дополнительных визитов к врачу и дорогостоящих и токсичных альтернатив», — говорится на сайте CDC.
Доктор Адалья говорит, что, хотя чрезмерное использование антибиотиков может привести к устойчивости к антибиотикам, способность бактерий развиваться и сопротивляться лекарствам, предназначенным для их уничтожения, также является фактом жизни и эволюции. «Устойчивость к антибиотикам вызывается множеством факторов, но, как правило, это связано с тем, что бактерии в течение некоторого времени подвергаются воздействию антибиотика, а бактерии мутируют (или выясняют), как обойти механизм действия препарата», — соглашается доктор.Тейлор.
«Устойчивость к антибиотикам вызывается множеством факторов, но, как правило, это связано с тем, что бактерии в течение некоторого времени подвергаются воздействию антибиотика, а бактерии мутируют (или выясняют), как обойти механизм действия препарата», — соглашается доктор.Тейлор.
Когда принимать антибиотики
Лучший способ предотвратить устойчивость к антибиотикам — избегать приема антибиотиков, когда в этом нет необходимости, например, не принимать антибиотики для лечения вирусов. Используйте профилактические меры, такие как вакцины и здоровые гигиенические привычки, чтобы не заболеть. Затем, если они вам нужны, убедитесь, что вы принимаете антибиотики точно в соответствии с предписаниями.
MedlinePlus: Антибиотики против бактерий: борьба с устойчивостью
Стенограмма
MedlinePlus представляет: Антибиотики против бактерий.Бактерии: борьба с сопротивлением.
Что, если мы не сможем дать отпор?
Туберкулез. Гонорея. МРЗС.
Национальный институт аллергии и инфекционных заболеваний (NIAID) считает эти опасные микробы одними из самых опасных организмов на планете сегодня.
Все они присоединились к СОПРОТИВЛЕНИЮ.
Это устойчивость к противомикробным препаратам, если быть точным. Бактерии, подобные этим, быстро приобретают способность мешать нашим антибиотикам, что делает инфекции гораздо более трудными для лечения.И это большая проблема.
По оценкам CDC, каждый год более двух миллионов человек в США заболевают инфекциями, устойчивыми к противомикробным препаратам, что приводит как минимум к 23 000 смертей. Беспокоит то, что другие бактерии могут присоединиться к этой устойчивости быстрее, чем мы сможем разработать решения, или что бактерии станут невосприимчивыми к еще большему количеству антибиотиков, что приведет к практически неизлечимым заболеваниям.
Кто эти бактерии?
Многие разновидности бактерий развили устойчивость к противомикробным препаратам, но некоторые из них вызывают больше беспокойства, чем другие.
Туберкулез, или ТБ, является инфекционным заболеванием-убийцей номер один в мире, ежегодно унося более полутора миллионов жизней. Туберкулез трудно поддается лечению, и некоторые устойчивые штаммы требуют многолетнего ежедневного лечения несколькими препаратами, включая месяцы болезненных инъекций и серьезные побочные эффекты, которые могут сделать пациентов глухими.
Гонорея вызывает беспокойство, поскольку ее штаммы стали устойчивыми ко всем антибиотикам, кроме нескольких. Это венерическое заболевание может делиться своими генами устойчивости между бактериями, увеличивая скорость устойчивости.
Золотистый стафилококк, или стафилококк, повсюду: на наших личных вещах, на нашей коже, в наших носах. Стафилококк обычно не опасен. Но когда это так, это может быть трудно лечить, особенно в случаях метициллин-резистентного золотистого стафилококка или MRSA, который в настоящее время является переносчиком 2% американцев.
Это лишь некоторые из ведущих бактерий в резистентности. Есть и другие, и их будет больше.
Есть и другие, и их будет больше.
Как возникает сопротивление?
Резистентность возникает быстро из-за чрезмерного и неправильного использования антибиотиков в течение длительного периода времени, например, из-за невыполнения предписанных курсов антибиотиков и использования антибиотиков в сельском хозяйстве для стимулирования роста животных.Бактерии размножаются так быстро, что даже если бы у нас был идеальный антибиотик, устойчивость все равно возникла бы.
И каждый раз, когда мы используем антибиотики, есть шанс, что некоторые бактерии выживут благодаря изменениям в их ДНК. ДНК может кодировать преимущества выживания, такие как:
Изменение поверхности бактериальной клетки, предотвращение прикрепления или проникновения антибиотиков.
Создание насосов, которые выплевывают антибиотики, прежде чем они успеют подействовать.
Или создание ферментов, «нейтрализующих» антибиотики.
Антибиотики убивают большинство бактерий, включая полезные бактерии в нашем организме.
Но бактерии с преимуществами могут выживать и размножаться.
Устойчивые бактерии могут передавать изменения ДНК своим потомкам, а иногда даже друг другу, создавая новые штаммы устойчивых к антибиотикам бактерий.
Что вы можете сделать, чтобы бороться с сопротивлением?
Использование меньшего количества антибиотиков в обществе может помочь предотвратить резистентность, приберегая антибиотики до тех пор, пока они не станут наиболее подходящими.
Первый шаг – предотвратить потребность в антибиотиках, избегая инфекций, например, путем мытья рук, иммунизации и безопасного приготовления пищи.
Также помогает правильное использование антибиотиков, например, прохождение назначенных курсов антибиотиков в соответствии с указаниями, чтобы не оставить бактерии и дать им шанс стать устойчивыми. Пропущенные дозы антибиотиков могут создать благоприятную среду для размножения резистентных бактерий и вызвать резистентную инфекцию.
Подбирая определенные антибиотики к бактериям, вызывающим инфекции, медицинские работники могут бороться с устойчивостью к противомикробным препаратам, уменьшая количество и дозу принимаемых пациентами антибиотиков. Следует позаботиться о том, чтобы инфекции не были уже устойчивы к антибиотикам! Кроме того, антибиотики не следует назначать при вирусных инфекциях, таких как простуда или грипп, поскольку антибиотики не действуют на вирусы.
Следует позаботиться о том, чтобы инфекции не были уже устойчивы к антибиотикам! Кроме того, антибиотики не следует назначать при вирусных инфекциях, таких как простуда или грипп, поскольку антибиотики не действуют на вирусы.
Исследования в NIAID
NIAID исследует способы борьбы с проблемой устойчивости к противомикробным препаратам. Изучаются многие возможности, в том числе поиск новых антибиотиков, которые выявляют слабые места в жизненном цикле бактерий, поиск способов укрепления иммунной системы для борьбы с бактериальными инфекциями, создание бактериальных сообществ, которые подавляют воздействие инфекционных бактерий, использование специальных вирусов, нацеленных на и убивать инфекционные бактерии, а также улучшать диагностические тесты, чтобы лучше нацеливать бактерии с помощью наиболее подходящих антибиотиков.
Благодаря передовым методам общественного здравоохранения и передовым исследованиям мы, возможно, сможем справиться с резистентностью и инфекционными заболеваниями в целом, но нам всем нужно работать вместе, чтобы оставаться на шаг впереди.
Ознакомьтесь с актуальными исследованиями и историями на сайте medlineplus.gov и в журнале NIH MedlinePlus, medlineplus.gov/magazine, а также узнайте больше об исследованиях NIAID на сайте niaid.nih.gov.
Сколько времени требуется для эффективной дозы
- Антибиотики начинают действовать немедленно, но вы можете не чувствовать облегчения симптомов в течение нескольких дней.
- Антибиотики лечат бактериальные инфекции, либо разрушая клеточные стенки, либо предотвращая размножение.
- Некоторые антибиотики могут также обладать противовоспалительными свойствами, которые могут помочь при других заболеваниях.
- Посетите справочную библиотеку Insider’s Health для получения дополнительных советов .
Антибиотики
являются популярной группой лекарств, которые помогают организму бороться с бактериальными инфекциями. По данным Центра по контролю за заболеваниями, только в 2017 году врачи выписали американцам около 260 миллионов рецептов на антибиотики.
По данным Центра по контролю за заболеваниями, только в 2017 году врачи выписали американцам около 260 миллионов рецептов на антибиотики.
Вот что вам нужно знать об этом основном классе лекарств.
Как действуют антибиотики?
Антибиотики лечат бактериальные инфекции несколькими различными способами, включающими нарушение различных механизмов выживания и размножения бактерий в организме человека.
Бактерии имеют клеточные стенки, которые помогают защитить их от агрессивной среды внутри вас. Эти клеточные стенки защищают хрупкую внутреннюю часть, содержащую ДНК и необходимые белки, которые бактерии используют для бесполого размножения. Антибиотики часто действуют одним из трех способов:
- Антибиотики убивают бактерии, разрушая защитные клеточные стенки бактерий или препятствуя формированию клеточных стенок в первую очередь.
- Антибиотики препятствуют способности бактерий копировать свою ДНК, что необходимо для размножения.

- Антибиотики нарушают метаболизм бактерий, что затрудняет их размножение и распространение по всему телу.
Бактерицидные антибиотики — это препараты, которые сразу убивают бактерии. Примеры включают пенициллин, ванкомицин и цефалоспорин.
Бактериостатические антибиотики — это препараты, препятствующие размножению бактерий. Примеры включают ципрофлоксацин, тетрациклин и рифамицин.
Некоторые антибиотики могут как убивать бактерии, так и предотвращать их дальнейший рост.Это зависит только от назначенной вам дозы, а также от того, насколько далеко зашла ваша бактериальная инфекция.
Через какое время начинают действовать антибиотики?
Антибиотики начинают действовать почти сразу. Например, амоксициллину требуется около часа, чтобы достичь максимальной концентрации в организме. Однако человек может почувствовать облегчение симптомов позже.
«У пациентов с бактериальными инфекциями антибиотики обычно улучшают состояние в течение одного-трех дней», — говорит Кавех.Это связано с тем, что при многих заболеваниях иммунный ответ организма вызывает некоторые симптомы, и иммунной системе может потребоваться время, чтобы успокоиться после уничтожения вредных бактерий.
Некоторые антибиотики, такие как фосфомицин, который используется для лечения некоторых случаев ИМП, действуют немедленно, и обычно требуется только одна доза. Другие антибиотики, в том числе тетрациклин, который используется для лечения широкого спектра заболеваний, от акне до сифилиса, могут принимать несколько недель, прежде чем пациент заметит какое-либо улучшение симптомов.
«Временные рамки зависят от типа инфекции и от того, чувствительны ли бактерии к этому конкретному антибиотику», — говорит Кавех.
Что лечат антибиотики?
Врачи назначают антибиотики при всех типах бактериальных инфекций, от легкой ангины или инфекций мочевыводящих путей до тяжелых, опасных для жизни состояний, таких как бактериальная
пневмония
или сепсис.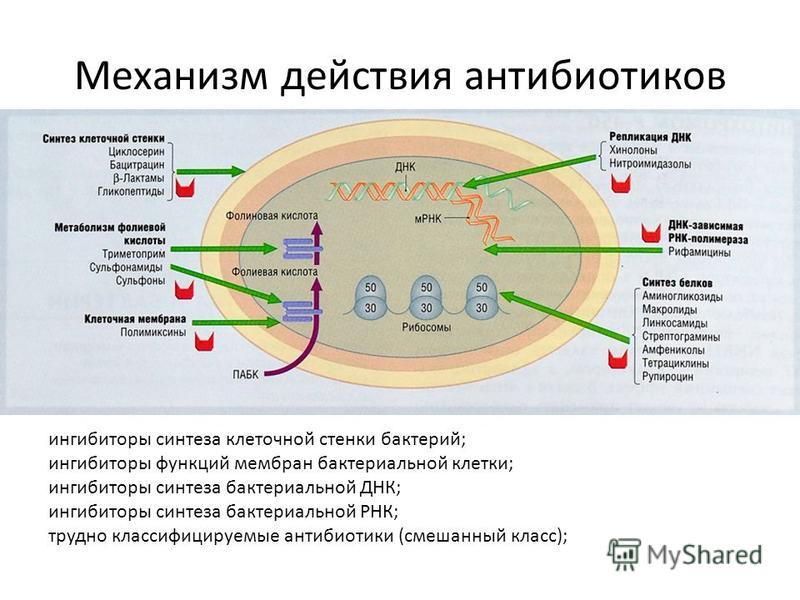
«Свойства некоторых антибиотиков позволяют применять их и при других заболеваниях», — говорит Энтони Кавех, доктор медицинских наук, врач-анестезиолог и специалист по интегративной медицине. Например, в противомалярийной терапии используются антибиотики группы хинолонов и тетрациклинов.
Важно: Ученые согласны с тем, что антибиотики не влияют напрямую на SARS-CoV-2, вирус, ответственный за COVID-19. Это потому, что «антибиотики не лечат вирусные инфекции», — говорит Каве.
Некоторые антибиотики также обладают противовоспалительным действием, что может быть полезно при лечении воспаления, вызванного вирусной инфекцией. Однако Каве отмечает, что предстоит еще провести дополнительные исследования противовоспалительного действия антибиотиков.
Какие антибиотики мне следует принимать?
В зависимости от типа инфекции врач может назначить вам один из двух типов антибиотиков: широкого или узкого спектра действия.
Антибиотики широкого спектра действия воздействуют на широкий спектр бактерий, в то время как антибиотики узкого спектра действуют на определенные виды бактерий.
Врачи часто пытаются прописать антибиотики узкого спектра действия, когда знают, какие бактерии вызвали инфекцию. Например, при фарингите, вызванном Streptococcus pyogenes , , врач может назначить бензилпенициллин.
Это связано с тем, что излишнее использование антибиотиков широкого спектра действия может способствовать
устойчивость к антибиотикам
.«К сожалению, необходимо принимать во внимание побочные эффекты антибиотиков […]. В частности, при использовании антибиотиков для лечения небактериальных инфекций необходимо учитывать устойчивость бактерий», — говорит Каве.
Можно ли досрочно прекратить прием антибиотиков?
Важно пройти полный курс антибиотиков, даже если вы заранее почувствуете себя лучше.
Потому что, если вы прекратите лечение досрочно, вы не сможете устранить достаточное количество бактерий, и состояние может повториться, поскольку выжившие бактерии размножаются.Это также способствует растущей проблеме устойчивости к антибиотикам.
Однако в продолжающейся борьбе с устойчивыми к антибиотикам супербактериями исследователи начали изучать дозировку. Растущее количество данных свидетельствует о том, что более короткие режимы лечения антибиотиками могут быть столь же эффективными, как и традиционно назначаемые более длительные курсы.
Необходимы дополнительные исследования, поэтому вам следует пройти полный курс антибиотиков, назначенных вам для лечения инфекции.
Советы инсайдеров
Антибиотики лечат бактериальные инфекции, либо атакуя клеточные стенки бактерий, вмешиваясь в их ДНК для предотвращения размножения, либо воздействуя на метаболизм, чтобы остановить их распространение.
После того, как вы начнете курс антибиотиков, они начнут действовать почти сразу, хотя может наблюдаться задержка в облегчении симптомов. Сроки лечения зависят от вашего диагноза и реакции бактерий на антибиотик.
Ваш врач назначит либо антибиотики широкого спектра действия, которые воздействуют на ряд бактерий, либо антибиотики узкого спектра действия, которые воздействуют на определенный тип бактерий. Чтобы предотвратить рецидив инфекции, важно пройти полный курс назначенных вам антибиотиков.
Сколько времени требуется для эффективной дозы
- Антибиотики начинают действовать немедленно, но вы можете не чувствовать облегчения симптомов в течение нескольких дней.
- Антибиотики лечат бактериальные инфекции, либо разрушая клеточные стенки, либо предотвращая размножение.
- Некоторые антибиотики могут также обладать противовоспалительными свойствами, которые могут помочь при других заболеваниях.
- Посетите справочную библиотеку Insider’s Health для получения дополнительных советов .
Антибиотики
являются популярной группой лекарств, которые помогают организму бороться с бактериальными инфекциями.По данным Центра по контролю за заболеваниями, только в 2017 году врачи выписали американцам около 260 миллионов рецептов на антибиотики.
Вот что вам нужно знать об этом основном классе лекарств.
Как действуют антибиотики?
Антибиотики лечат бактериальные инфекции несколькими различными способами, включающими нарушение различных механизмов выживания и размножения бактерий в организме человека.
Бактерии имеют клеточные стенки, которые помогают защитить их от агрессивной среды внутри вас. Эти клеточные стенки защищают хрупкую внутреннюю часть, содержащую ДНК и необходимые белки, которые бактерии используют для бесполого размножения. Антибиотики часто действуют одним из трех способов:
- Антибиотики убивают бактерии, разрушая защитные клеточные стенки бактерий или препятствуя формированию клеточных стенок в первую очередь.
- Антибиотики препятствуют способности бактерий копировать свою ДНК, что необходимо для размножения.
- Антибиотики нарушают метаболизм бактерий, что затрудняет их размножение и распространение по всему телу.
Бактерицидные антибиотики — это препараты, которые сразу убивают бактерии. Примеры включают пенициллин, ванкомицин и цефалоспорин.
Бактериостатические антибиотики — это препараты, препятствующие размножению бактерий. Примеры включают ципрофлоксацин, тетрациклин и рифамицин.
Некоторые антибиотики могут как убивать бактерии, так и предотвращать их дальнейший рост.Это зависит только от назначенной вам дозы, а также от того, насколько далеко зашла ваша бактериальная инфекция.
Через какое время начинают действовать антибиотики?
Антибиотики начинают действовать почти сразу. Например, амоксициллину требуется около часа, чтобы достичь максимальной концентрации в организме. Однако человек может почувствовать облегчение симптомов позже.
«У пациентов с бактериальными инфекциями антибиотики обычно улучшают состояние в течение одного-трех дней», — говорит Кавех.Это связано с тем, что при многих заболеваниях иммунный ответ организма вызывает некоторые симптомы, и иммунной системе может потребоваться время, чтобы успокоиться после уничтожения вредных бактерий.
Некоторые антибиотики, такие как фосфомицин, который используется для лечения некоторых случаев ИМП, действуют немедленно, и обычно требуется только одна доза. Другие антибиотики, в том числе тетрациклин, который используется для лечения широкого спектра заболеваний, от акне до сифилиса, могут принимать несколько недель, прежде чем пациент заметит какое-либо улучшение симптомов.
«Временные рамки зависят от типа инфекции и от того, чувствительны ли бактерии к этому конкретному антибиотику», — говорит Кавех.
Что лечат антибиотики?
Врачи назначают антибиотики при всех типах бактериальных инфекций, от легкой ангины или инфекций мочевыводящих путей до тяжелых, опасных для жизни состояний, таких как бактериальная
пневмония
или сепсис.
«Свойства некоторых антибиотиков позволяют применять их и при других заболеваниях», — говорит Энтони Кавех, доктор медицинских наук, врач-анестезиолог и специалист по интегративной медицине. Например, в противомалярийной терапии используются антибиотики группы хинолонов и тетрациклинов.
Важно: Ученые согласны с тем, что антибиотики не влияют напрямую на SARS-CoV-2, вирус, ответственный за COVID-19. Это потому, что «антибиотики не лечат вирусные инфекции», — говорит Каве.
Некоторые антибиотики также обладают противовоспалительным действием, что может быть полезно при лечении воспаления, вызванного вирусной инфекцией. Однако Каве отмечает, что предстоит еще провести дополнительные исследования противовоспалительного действия антибиотиков.
Какие антибиотики мне следует принимать?
В зависимости от типа инфекции врач может назначить вам один из двух типов антибиотиков: широкого или узкого спектра действия.
Антибиотики широкого спектра действия воздействуют на широкий спектр бактерий, в то время как антибиотики узкого спектра действуют на определенные виды бактерий.
Врачи часто пытаются прописать антибиотики узкого спектра действия, когда знают, какие бактерии вызвали инфекцию. Например, при фарингите, вызванном Streptococcus pyogenes , , врач может назначить бензилпенициллин.
Это связано с тем, что излишнее использование антибиотиков широкого спектра действия может способствовать
устойчивость к антибиотикам
.«К сожалению, необходимо принимать во внимание побочные эффекты антибиотиков […]. В частности, при использовании антибиотиков для лечения небактериальных инфекций необходимо учитывать устойчивость бактерий», — говорит Каве.
Можно ли досрочно прекратить прием антибиотиков?
Важно пройти полный курс антибиотиков, даже если вы заранее почувствуете себя лучше.
Потому что, если вы прекратите лечение досрочно, вы не сможете устранить достаточное количество бактерий, и состояние может повториться, поскольку выжившие бактерии размножаются.Это также способствует растущей проблеме устойчивости к антибиотикам.
Однако в продолжающейся борьбе с устойчивыми к антибиотикам супербактериями исследователи начали изучать дозировку. Растущее количество данных свидетельствует о том, что более короткие режимы лечения антибиотиками могут быть столь же эффективными, как и традиционно назначаемые более длительные курсы.
Необходимы дополнительные исследования, поэтому вам следует пройти полный курс антибиотиков, назначенных вам для лечения инфекции.
Советы инсайдеров
Антибиотики лечат бактериальные инфекции, либо атакуя клеточные стенки бактерий, вмешиваясь в их ДНК для предотвращения размножения, либо воздействуя на метаболизм, чтобы остановить их распространение.
После того, как вы начнете курс антибиотиков, они начнут действовать почти сразу, хотя может наблюдаться задержка в облегчении симптомов. Сроки лечения зависят от вашего диагноза и реакции бактерий на антибиотик.
Ваш врач назначит либо антибиотики широкого спектра действия, которые воздействуют на ряд бактерий, либо антибиотики узкого спектра действия, которые воздействуют на определенный тип бактерий. Чтобы предотвратить рецидив инфекции, важно пройти полный курс назначенных вам антибиотиков.
Антибиотики и пробиотики: как лекарства влияют на кишечник
Антибиотики могут выступать в качестве мощной линии защиты от бактериальных инфекций. Они удивительно эффективно убивают вредные бактерии, вызывающие заболевания.К сожалению, они также имеют свою стоимость.
«Антибиотики играют решающую роль в борьбе с бактериальными инфекциями», — объясняет Жасмин Омар, доктор медицинских наук, специалист по внутренним болезням в системе здравоохранения Генри Форда. «Но прием этих лекарств также может привести к побочным реакциям, включая тошноту, аллергию на лекарства, диарею, связанную с антибиотиками, и дрожжевые инфекции».
Часто задаваемые вопросы об антибиотиках
Антибиотики по-прежнему являются наиболее часто назначаемыми лекарствами в Соединенных Штатах, но не все болезни требуют антибиотиков.На самом деле, два самых распространенных заболевания — простуда и грипп — не поддаются лечению антибиотиками.
Если у вас есть заболевание, требующее приема антибиотиков, например, острый фарингит, бактериальная пневмония или инфекции мочевыводящих путей, важно понимать, как эти препараты влияют на ваш организм — как во время их приема, так и в течение длительного времени.
Поскольку вокруг применения антибиотиков столько путаницы и споров, мы попросили доктора Омара ответить на часто задаваемые вопросы пациентов.
В: Как действуют антибиотики на организм?
A: Большинство антибиотиков убивают бактерии или предотвращают их рост. К сожалению, большинство антибиотиков не могут отличить хорошие бактерии от плохих. Это означает, что они могут нанести ущерб здоровым бактериям вашего кишечника. На самом деле многие люди страдают от длительных изменений кишечной флоры в результате приема антибиотиков.
В: Нужно ли мне беспокоиться о взаимодействии с едой или лекарствами, пока я принимаю антибиотики?
A: Некоторые антибиотики, такие как метронидазол, могут взаимодействовать с алкоголем.Если вы принимаете эти лекарства, важно избегать употребления алкоголя во время лечения. Другие, такие как рифампин, могут снижать эффективность оральных контрацептивов (противозачаточных таблеток). В целях безопасности мы иногда рекомендуем людям использовать резервные противозачаточные средства, например, носить презерватив, пока они принимают определенные антибиотики. Обязательно прочитайте и следуйте инструкциям и любым предупреждениям, предоставленным вашей аптекой с вашим конкретным рецептом.
В: Какие побочные эффекты возникают при приеме антибиотиков?
A: Прием антибиотиков может резко изменить количество и тип бактерий в кишечнике.Эти изменения микрофлоры кишечника могут привести к антибиотикоассоциированной диарее, тошноте, рвоте и другим желудочно-кишечным побочным эффектам. Это одна из причин, по которой врачи рекомендуют принимать антибиотики вместе с пищей. Прием антибиотиков также может привести к вагинальным дрожжевым инфекциям. Как и кишечник, влагалище является домом для хороших бактерий, на которые может негативно повлиять лечение антибиотиками.
В: Являются ли некоторые люди более чувствительными к побочным эффектам антибиотиков, чем другие?
А: Да.Если вы заметили значительные побочные эффекты, поговорите со своим врачом. Он или она может дать совет, как их уменьшить, или назначить другой антибиотик с меньшим количеством побочных эффектов, или назначить лекарство для борьбы с негативными побочными эффектами.
В: Какие антибиотики вызывают наибольшее количество побочных эффектов?
A: Существует множество различных типов антибиотиков. Некоторые из них имеют широкий спектр действия, то есть нацелены на широкий спектр бактерий. Другие нацелены на определенные виды бактерий.Ваш врач определит, какой антибиотик лучше всего подходит для вашей инфекции, исходя из типа вашего заболевания и вашей истории болезни.
В: Почему так важно защищать здоровые кишечные бактерии?
A: В вашем кишечнике обитает более 100 триллионов видов бактерий. Они расщепляют пищу, помогают поддерживать сильную иммунную систему и поддерживать естественный порядок функций организма. Некоторые врачи считают, что прием пробиотических добавок во время лечения антибиотиками может уменьшить негативное воздействие на флору кишечника и потенциально усилить иммунный ответ в процессе.Но доказательств в поддержку этой идеи мало. Поговорите со своим врачом, прежде чем принимать пробиотические добавки, поскольку они могут быть вредны для людей с нарушениями иммунной системы.
В: Что говорят последние исследования пробиотиков?
A: Имеются данные, свидетельствующие о том, что прием определенных штаммов пробиотиков, таких как Lactobacilli и Saccharomyces, может защитить от диареи, вызванной приемом антибиотиков. К сожалению, это исследование не рассматривает потенциальный вред от приема пробиотиков.Недавнее исследование показало, что прием пробиотиков может задержать нормальное восстановление естественной микробиоты кишечника. Итог: мы до сих пор не знаем, какие типы бактерий полезны и могут ли они быть вредными.
В: Существуют ли особые инструкции по дозировке пробиотиков?
О: Не совсем так. Врачи, которые рекомендуют пробиотики, обычно предлагают людям принимать их через несколько часов после приема антибиотика. В противном случае два препарата могут нейтрализовать друг друга.Некоторые врачи даже советуют не начинать прием пробиотиков через несколько дней после завершения курса антибиотиков.
В: Как я могу лучше поддерживать свой кишечник и иммунную систему во время приема антибиотиков?
A: Без веских доказательств в поддержку использования пробиотиков наряду с антибиотикотерапией лучше всего употреблять продукты, содержащие здоровые бактерии, такие как йогурт, кефир, кимчи и квашеная капуста. Вы также можете питать бактерии в кишечнике, употребляя продукты, богатые клетчаткой, такие как орехи, семена, бобы, чечевица, горох и ягоды.
Безопасность антибиотиков
Прием антибиотиков, которые вам не нужны, может привести к устойчивости к антибиотикам, а это означает, что болезни, которые когда-то легко лечили антибиотиками, больше не реагируют на лекарства.
«Мы действительно пытаемся убедиться, что прописываем правильные лекарства по правильным причинам», — говорит доктор Омар. «Когда антибиотики не показаны, они неэффективны, а также могут вызывать негативные, а иногда и долгосрочные побочные эффекты».
К сожалению, прием пробиотиков не является решением.Хотя пробиотики «в целом признаны безопасными», они подходят не всем. Фактически, прием пробиотиков может быть вредным для людей с ослабленным иммунитетом и страдающих такими заболеваниями, как чрезмерный рост тонкой кишки.
Не знаете, как лучше пережить болезнь и лечение антибиотиками? Поговорите со своим врачом, чтобы принять решение о лечении и помочь свести к минимуму побочные эффекты лекарств.
Чтобы найти доктора Генри Форда, посетите henryford.com или позвоните по телефону 1-800-HENRYFORD (436-7936).
Хотите больше советов от наших экспертов по здоровому образу жизни? Подпишитесь сегодня, чтобы получать еженедельные электронные письма с нашими последними советами.
Доктор Жасмин Омар — врач внутренних болезней, которая принимает пациентов в больнице Генри Форда в Детройте.
Теги: Первичная помощь, Жасмин Омар
Действуют ли антибиотики на вирусы?
- Коронавирус
- Действуют ли антибиотики на вирусы?
Автор: uclahealth • 20 декабря 2020 г.
Изменение температуры с наступлением зимы часто приводит к усилению респираторных симптомов, таких как чихание, заложенность носа и кашель.Но как узнать, вызваны ли ваши симптомы вирусом или бактериями?
В этом вопросе и ответе детский специалист по инфекционным заболеваниям Пол Крогстад, доктор медицины, проливает свет на вирусные и бактериальные заболевания. И он говорит о том, когда следует использовать антибиотики при инфекциях.
В. В чем разница между вирусной инфекцией и бактериальной инфекцией?
A: Бактерии — это одноклеточные организмы, которые растут и делятся сами по себе. Пока у них есть источник питательных веществ, они могут расти и распространяться.
Вирусы — простейшая форма жизни, настолько простая, что некоторые считают, что они вообще не являются формами жизни. Они не могут расти сами по себе. Вместо этого они являются паразитами, которые должны внедряться в клетки, чтобы размножаться.
В. Действуют ли антибиотики на вирусы и бактерии?
A: Антибиотики действуют только при бактериальных инфекциях. Они работают, уничтожая бактерии или удерживая их от бесконтрольного роста. Правильный антибиотик сделает это практически без вреда для организма.
В. Чем противовирусные препараты отличаются от антибиотиков?
A: Противовирусные препараты не уничтожают вирус. Они работают, чтобы предотвратить репликацию вируса до такой степени, что он вызывает проблемы. Замедляя репликацию, иммунная система организма может сдерживать вирус.
В. Превратится ли когда-нибудь вирус в бактериальную инфекцию?
A. Иногда вирусы повреждают такие ткани, как слизистая носа или легкие.Бактерии пользуются ущербом, нанесенным вирусом, чтобы преодолеть нормальную защиту организма и выйти из-под контроля.
В. Как узнать, является ли инфекция вирусной или бактериальной?
A. Не существует простого способа идеально разделить их. Вместо этого врачи смотрят на закономерности и симптомы, чтобы определить, является ли инфекция вирусной или бактериальной. Например, насморк с прозрачными выделениями в течение недели, скорее всего, является вирусным. Если это продолжается дольше, и у вас появляется лицевая боль или желто-зеленые выделения, возможно, бактериальная инфекция прижилась.
Люди должны очень точно указывать свои симптомы и как долго они у них проявляются при обращении к врачу.
В. Когда целесообразно использовать антибиотик?
A. Врачи знают, что есть много примеров, когда они должны немедленно прописать антибиотики. Но чем больше мы узнаем, тем больше понимаем, что в некоторых случаях они не нужны сразу. Например, это относится к ушным инфекциям у детей старше 2 лет.
В. Есть ли у приема антибиотиков недостатки?
A. Большинство антибиотиков совершенно безопасны, хотя возможны побочные эффекты, а иногда реакция человека на антибиотик непредсказуема. Мы также узнали, что в организме есть хорошие бактерии, которые помогают нам оставаться здоровыми, и что мы не хотим их убивать антибиотиками. Врачи пытаются найти баланс между уничтожением вредных бактерий и сохранением здоровых.
Другой проблемой является устойчивость к антибиотикам.Когда мы злоупотребляем антибиотиками, бактерии могут адаптироваться к ним. Таким образом, вам понадобится более высокая доза или более мощный антибиотик, который сопряжен с большим риском побочных эффектов или вреда.
В. Эффективны ли антибиотики при COVID-19?
A. Если вы госпитализированы с COVID-19, высока вероятность того, что ваш врач не назначит вам антибиотики, поскольку причиной вашего заболевания является вирус. Врачи действуют по основному правилу: «Во-первых, не навреди.«Мы хотим предоставить лечение, которое поможет вам выздороветь, не вызывая других потенциальных проблем. Антибиотики могут быть небезопасны для людей с COVID-19, потому что они изменяют то, как организм справляется с другими жизненно важными лекарствами. Мы разумно относимся к вам целостно — вашим почкам и сердцу — поэтому мы не предлагаем лекарства, которые потенциально могут нанести более значительный вред.
Если у вас появились такие симптомы, как кашель, насморк, заложенность носа или лихорадка, вы можете обратиться к своему лечащему врачу .Он или она решит, следует ли вам пройти обследование или лечение.
Похожие сообщения
Это единственный центр трансплантологии в округе Лос-Анджелес, получивший 5-уровневый рейтинг.
Президент призвал к действиям по раннему выявлению во время объявления о перезапуске своей программы Cancer Moonshot.
Простая смена обуви, среди прочих факторов, может вызвать подошвенный фасциит
.


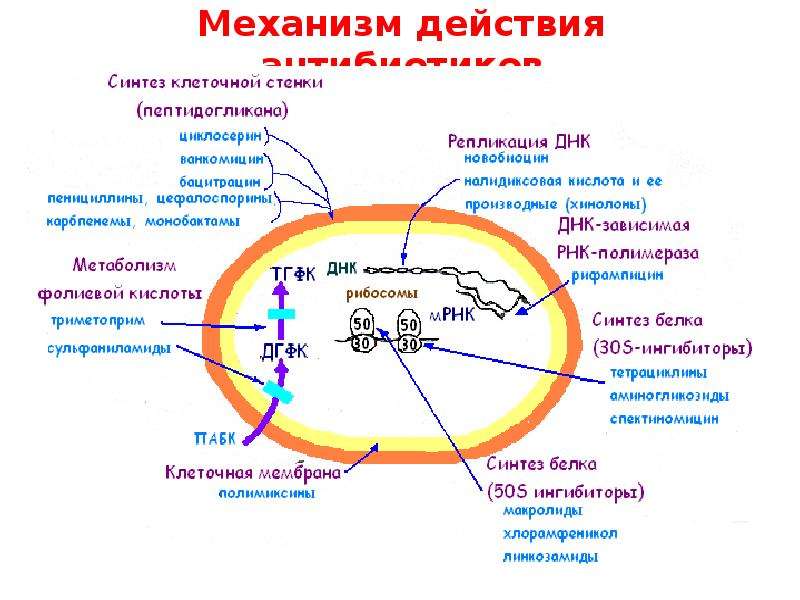
 Антибиотики НИКОГДА не работают против вирусных инфекций. (Для некоторых типов вирусных инфекций доступны противовирусные препараты и/или вакцины.)
Антибиотики НИКОГДА не работают против вирусных инфекций. (Для некоторых типов вирусных инфекций доступны противовирусные препараты и/или вакцины.)