Синдром диабетической стопы
ПАМЯТКА ПО УХОДУ ЗА НОГАМИ
Синдром диабетической стопы (СДС) объединяет патологические изменения периферической нервной системы, артериального и микроциркуляторного русла, костно-сус-тавного аппарата стопы, представляющие непосредственную угрозу развития язвенно-некротических процессов и гангрены стопы. Среди всех терминальных осложнений сахарного диабета (СД) язвенные дефекты стоп являются наиболее частыми. В целом, СДС развивается более чем у 15% больных на протяжении всего периода течения заболевания.
Факторы риска
1. Пациенты с дистальной полинейропатией на стадии клинических проявлений
2. Лица с заболеваниями периферических артерий любого генеза
3. Больные с деформациями стоп любого генеза
4. Слепые и слабовидящие
5. Больные с диабетической нефропатией и хронической почечной недостаточностью
6. Одинокие и пожилые пациенты
7. Злоупотребляющие алкоголем
8. Курильщики
Классификация
1. Нейропатическая форма СДС
Нейропатическая форма СДС
• трофическая язва стопы
• диабетическая нейроостеоартропатия (стопа Шарко)
2. Ишемическая форма СДС
3. Нейроишемическая форма СДС
ПАМЯТКА ПО УХОДУ ЗА НОГАМИ ДЛЯ ЛЮДЕЙ С ДИАБЕТОМ
“Болеть диабетом – все равно, что вести машину по оживленной трассе, надо просто знать правила движения.”
М. Бергер
1. Ежедневно мойте ноги теплой водой, после чего вытирайте их мягким полотенцем, не забывая о межпальцевых промежутках.
При наличии ороговевшей кожи обработайте эти участки пемзой или специальной пилкой для кожи (не металлической).
2. Не пользуйтесь для этих целей лезвием или ножницами.
3. При сухой коже стоп после мытья смажьте их полужирным кремом для ног (кроме межпальцевых промежутков). Полезно использовать специальные профилактические кремы для ежедневной обработки кожи ног.
4. При наличии грибкового поражения ногтей или кожи стоп необходимо пользоваться специальными антимикотическими средствами.
5. Очень осторожно обрабатывайте ногти – обрезайте прямо, не закругляя уголки, а лучше подпиливайте их пилочкой.
6. Ежедневно осматривайте кожу стоп, промежутки между пальцами, чтобы не пропустить порезы, трещины, царапины и другие повреждения кожи, через которые может проникнуть инфекция.
7. Удобно осматривать подошву при помощи зеркала, помещенного на пол, или же попросите об осмотре кого-нибудь из членов семьи.
8. Ежедневно меняйте носки и чулки.
9. Для согревания ног пользуйтесь теплыми носками, а не грелкой или горячей водой, так как из-за снижения чувствительности можно получить ожог.
10. Ежедневно осматривайте обувь: нет ли в ней инородного предмета, не завернулась ли стелька, так как все это может привести к потертости
кожи стоп.
11. Никогда не ходите босиком, и не надевайте обувь на босую ногу. Правильно выбирайте обувь в магазине.
Правильно выбирайте обувь в магазине.
12. Не покупайте жесткую, узкую обувь. При снижении чувствительности – ходите за покупкой с картонным отпечатком вашей стопы (картонной стелькой).
13. Правильно шнуруйте обувь – шнуровка должна быть параллельной.
14. При повреждении кожного покрова (трещина, царапина, порез) используйте для обработки бесцветные водные антисептические растворы.
15. При незаживающих повреждениях стопы необходимо сразу обратиться к врачу кабинета “Диабетическая стопа”.
Что такое «диабетическая» стопа? Чем она опасна?
Что такое «диабетическая» стопа? Чем она опасна?
20 Ноября 2019
Диабетическая стопа – это воспалительный или гнойный процесс на стопе, связанный с нарушениями чувствительности или снижением местного кровотока в артериях нижних конечностей различной степенитяжести.
Кожа стопы теряет чувствительность, и человек не замечает мелких ссадин, порезов и травм стопы. Рана преобразуется в язву, и, если в нее попадает инфекция, то развивается флегмона, или влажная гангрена. Если кровообращение сильно нарушено, образуется некроз, или сухая гангрена. Результатом может быть ампутация.
Рана преобразуется в язву, и, если в нее попадает инфекция, то развивается флегмона, или влажная гангрена. Если кровообращение сильно нарушено, образуется некроз, или сухая гангрена. Результатом может быть ампутация.
Как ни странно, опасность для больного диабетом таится не в том, что есть болезненные ощущения, а в том, что нет чувствительности. Чувствительность может снизиться до полного отсутствия. А если нет чувствительности, значит, человек не ощущает повреждений. Тем более что еще одним из осложнений диабета является снижение зрения. Например, человек подстриг ноготь и порезал палец. Но он этого не почувствует, заметит только, если кровь потечет рекой. А минимальные травмы как раз и становятся причиной синдрома диабетической стопы.
Опасность заключается именно в повреждениях стопы?
Совершенно верно. Даже если у пациента нет чувствительности, даже если у него существенно нарушено кровообращение, без повреждений серьезных проблем не будет. Профилактика образования язвы стопы и ампутации в значительной степени связана с правильным уходом за стопами.
Если все-таки случилось такое осложнение, существует ли какая-нибудь альтернатива ампутации?
Да, существует. При сохраненном кровотоке – это своевременное лечение в кабинете «Диабетическая стопа»,у врача подиатра. При критическом недостатке кровообращения – это проведение ангиопластики артерий голени, то есть восстановление проходимости поврежденных сосудов и далее длительное лечение в стационаре и амбулаторно. Можно сберечь конечности даже при нарушенном кровотоке!
Автор: статью подготовила врач-подиатр Городского диабетологического центра №3 Алиса Маслова.
Профилактика осложнений сахарного диабета (диабетическая стопа)
Эффективность при лечении диабетической стопы показали ранозаживляющие средства «ЛитА-Цвет».
В местном лечении трофических язв они свели на нет инфекционный процесс в ране и уменьшить болевые ощущения благодаря комбинированному составу: биопротектор “Эксолин”®, который приводит к быстрому заживлению раневой поверхности + антибиотик широкого спектра действия гентамицин.
Салфетки и гели «ЛитА-Цвет» – это разработка российской компании НПФ «ЛитА-Цвет» – включающая биопротектор “Эксолин”®, который представляет собой пептидный биорегулятор, стимулирующий процессы регенерации кожных покровов, обогащенный аминокислотами, уроновыми кислотами и минеральными веществами.
Он сохраняет способность действовать на клетки поврежденных тканей, как стимулятор роста и созревания здоровых клеток окружающих язву тканей.
Антибиотик широкого спектра действия – гентомицин – растворяясь в гидрогеле, пропитывает и рану, и повязку и обеспечивает надежную противомикробную защиту, предохраняет ткани язвы от дополнительного инфицирования.
Причины возникновения осложнения сахарного диабета
Диабет отличается сложным течением и приводит к развитию осложнений. Безответственное отношение к лечению сахарного диабета приводит к раннему развитию осложнений этой болезни. Причиной возникновения и быстрого развития осложнений сахарного диабета является хроническое повышение содержания сахара в крови.
Причиной возникновения и быстрого развития осложнений сахарного диабета является хроническое повышение содержания сахара в крови.
Некоторые осложнения (поражение кожи и инфекции) проявляются уже спустя месяцы после дебюта сахарного диабета, хотя практически все осложнения сахарного диабета проявляются только через 10-15 лет после начала заболевания, при условии не соблюдения адекватного лечения.
Осложнения сахарного диабета развиваются незаметно и поначалу вовсе не отражаются на самочувствии людей. С теми осложнениями болезни, которые себя уже проявили трудно справиться. Они имеют неблагоприятное развитие. Чем строже пациенты контролируют уровень сахара в крови, тем меньше вероятность появления у них осложнений сахарного диабета.
Большая часть осложнений сахарного диабета являются результатом поражения кровеносных сосудов организма человека. С течением времени высокий уровень сахара в крови ведет к сужению просвета сосудов. Уменьшение калибра сосудов ведет к снижению притока крови к разным участкам организма человека.
Уменьшение калибра сосудов ведет к снижению притока крови к разным участкам организма человека.
Диабетическая стопа
- Диабетическая стопа (поражение тканей стоп) – это осложнение сахарного диабета. Наблюдается нарушение питания тканей ног больных диабетом с образованием язв и деформацией стоп.
- Основной причиной развития диабетической стопы у больных сахарным диабетом является поражение сосудов и нервов ног. Ноги осуществляют функцию опоры, а также участвует в локомоторном акте, поэтому при поражении нервов и сосудов, при сахарном диабете, стопы ног несущие наибольшую нагрузку, особенно подвержены изменениям.
Основным проявлением диабетической стопы является образование трофических язв.
В развитии диабетических язв стопы играет роль механический фактор (давление на стопы при ходьбе, трение об обувь, тупые травмы).
Деформация стопы (молотообразные пальцы) в сочетании с невропатией (поражение нервов) повышает давления в определенных точках стопы при ходьбе.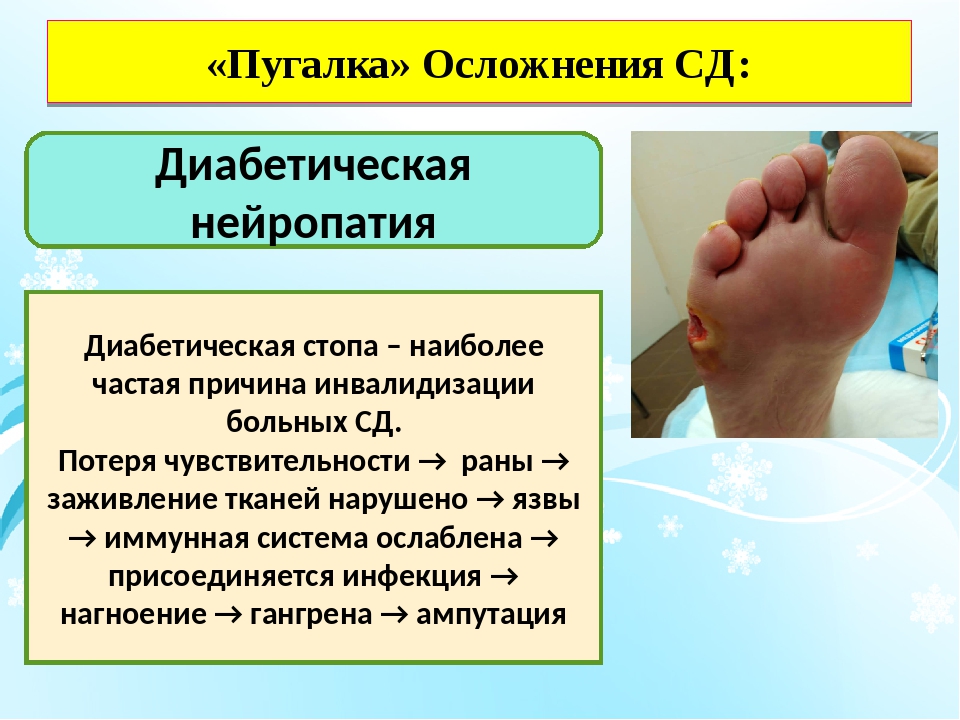 При воздействии механического фактора и снижении чувствительности стопы развивается язва, которая проникает в ткани стоп и легко инфицируется.
При воздействии механического фактора и снижении чувствительности стопы развивается язва, которая проникает в ткани стоп и легко инфицируется.
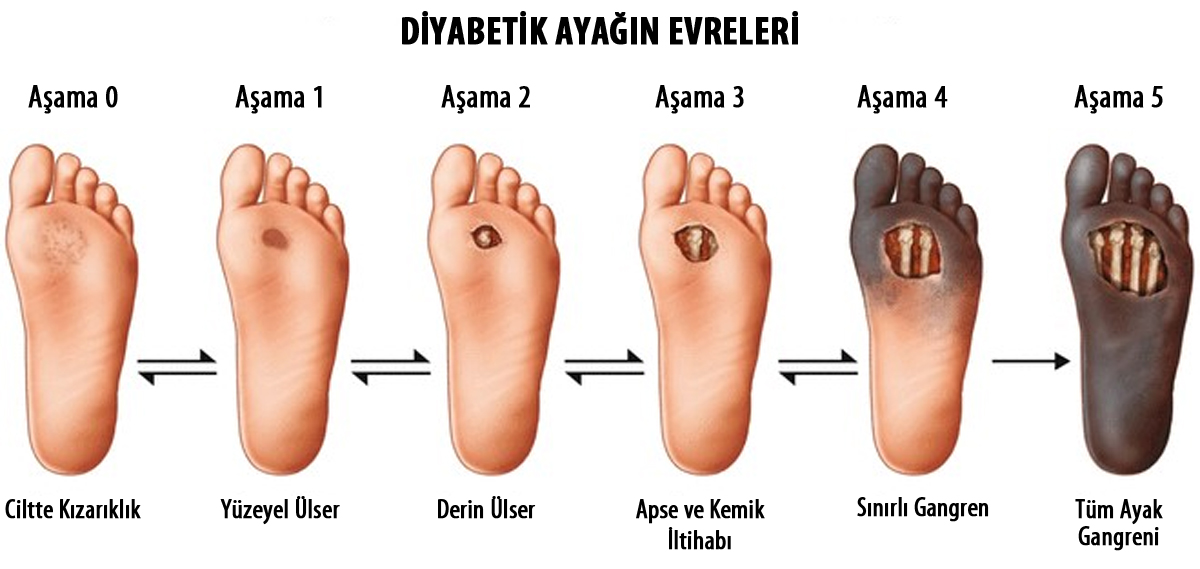
В зависимости от глубины проникновения и размеров, язва при диабетической стопе бывает следующих типов:
- Поверхностная язва (поражается только кожа)
- Глубокая язва, (язва проникает в сухожилия, кости или суставы)
- Остеомиелит (поражение костей и костного мозга)
- Локализованная гангрена (омертвение пальцев)
- Распространенная гангрена, требующая ампутации (поражение стопы).
Нарушение питания тканей ног у больных сахарным диабетом приводит к тяжелым последствиям: появление язв и очагов некроза из-за поражения нервных окончаний и сосудов свидетельствует об опасном состоянии, которое приводит к ампутации – поэтому лечение сосудов ног при диабете жизненно важно.
КАКОВЫ ПРИЗНАКИ ДИАБЕТИЧЕСКОЙ СТОПЫ?
Больные сахарным диабетом должны внимательно относиться к состоянию своих ног и подмечать любые «возможные признаки» развития диабетической стопы.
Признаки диабетической стопы могут быть отмечены самим пациентом. Они делятся на жалобы и знаки.
Жалобы, характерные для диабетической стопы: Появление неприятных ощущений в ногах, колющие или жгучие боли, «бегание мурашек», «электрический ток» и исчезновение этих ощущений при ходьбе может указывать на начало развития нейропатической диабетической стопы. Еще одним признаком диабетической стопы может быть нарушение или исчезновение чувствительность стоп. Появление сильных болей при ходьбе, а также появление болей в ночное время, которые успокаиваются при свешивании ног с края постели или прекращении ходьбы – может указывать на развитие ишемической стопы.
Знаки характерные для диабетической стопы: Изменение цвета кожных покровов нижней части ног и стопы (бледность или появление коричневатой пигментации), сухость и шелушение кожи, появление пузырьков различных размеров, наполненных прозрачной жидкостью, появление изъязвляющихся труднозаживающих мозолей, появления труднозаживающих трещин между пальцами, деформация ногтей и выпадение волос, утолщение рогового слоя кожи на стопе, деформация стопы, спонтанные переломы мелких костей стопы в прошлом. При обнаружении этих признаков нужно немедленно обратиться за советом к врачу.
При обнаружении этих признаков нужно немедленно обратиться за советом к врачу.
Как лечить диабетическую стопу?
Квалифицированную помощь оказывают хирурги в кабинетах и центрах диабетической стопы. Такие кабинеты образованы во многих крупных поликлиниках и медицинских центрах. Если нет возможности обратиться в специализированный кабинет «диабетической стопы» – надо посетить хирурга или эндокринолога. Только своевременное обращение за медицинской помощью поможет предотвратить тяжелые формы и исходы осложнений сахарного диабета.
К врачу необходимо обратиться, сразу же, как только вы обнаружили какой-либо дефект на коже стопы. При лечении используют противомикробные средства, не обладающие дубящими свойствами. Спирт, йод, «зеленка» и «марганцовка» противопоказаны. Они способны замедлять заживление благодаря дубящим свойствам.
Немаловажно применение современных перевязочных средств, не прилипающих к ране в отличие от широко распространенной марли.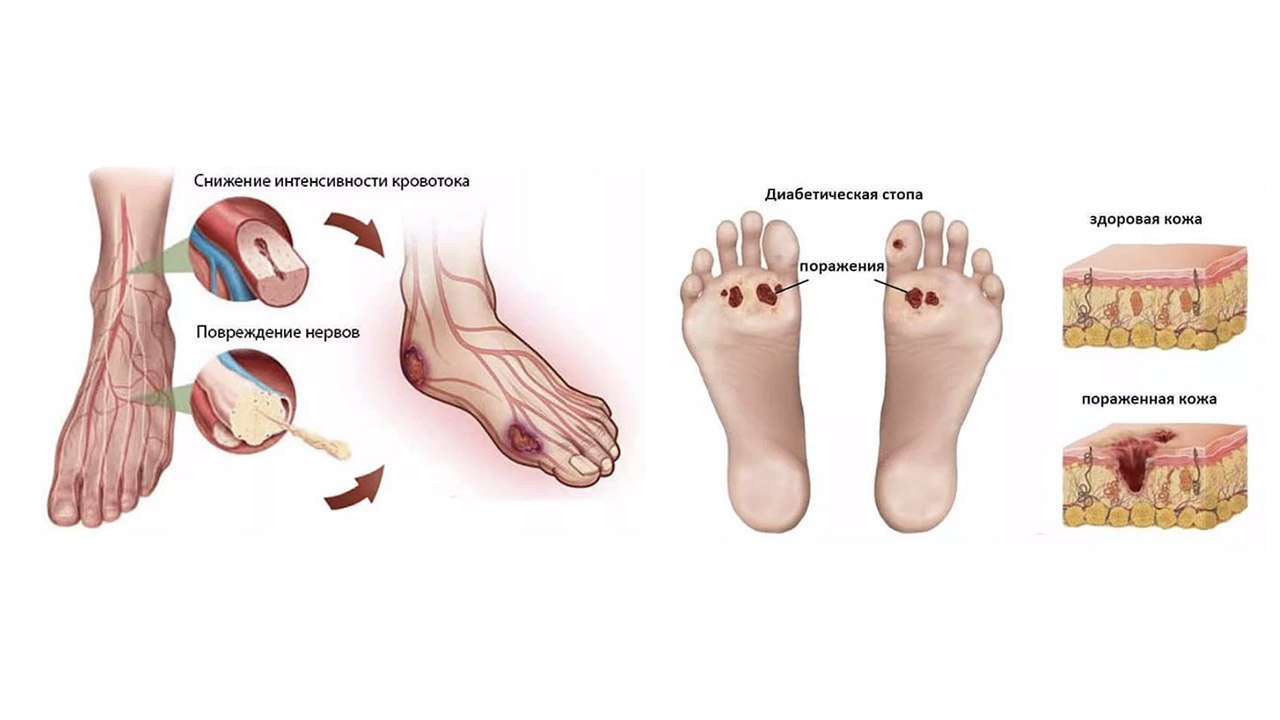 Обрабатывать раны, удалять нежизнеспособные ткани необходимо регулярно. Это делают врач или медсестра, чаще всего раз в 3-15 дней. Большую роль играет защита трофической язвы от нагрузки при ходьбе. С этой целью применяют специальные разгрузочные приспособления (полубашмак, разгрузочный сапожок).
Обрабатывать раны, удалять нежизнеспособные ткани необходимо регулярно. Это делают врач или медсестра, чаще всего раз в 3-15 дней. Большую роль играет защита трофической язвы от нагрузки при ходьбе. С этой целью применяют специальные разгрузочные приспособления (полубашмак, разгрузочный сапожок).
Антибиотики показаны всем больным с инфицированными ранами на стопе. Длительность применения, вид антибиотика, дозы и способ введения определяет только врач. В основном применяют антибиотики широкого спектра действия (действующие сразу на несколько видов микроорганизмов).
Результативность ранозаживляющих средств «ЛитА-Цвет» в лечении трофических язв подтверждена результатами клинических испытаний в некоторых научно-исследовательских институтах и центрах, в ряде клинических больниц и военных госпиталях Москвы, Санкт-Петербурга, Ярославля, Новосибирска, Самары, Владикавказа и других городов России.
Заключения врачей о применении средств “ЛитА-Цвет” при лечении ДИАБЕТИЧЕСКОЙ стопы
ПРИМЕНЕНИЕ РАНОЗАЖИВЛЯЮЩЕЙ САЛФЕТКИ «ЛитА-Цвет – 1»
– рана промывается раствором фурацилина или кипяченой водой
– стерильную салфетку наложить на рану и затем смочить кипяченой водой
– зафиксировать повязкой (бинтом)
– не раскрывая повязку не обильно смачивать 2 раза в сутки
– повязка меняется раз в 2-3 дня
ПРИМЕНЕНИЕ РАНОЗАЖИВЛЯЮЩЕГО ГЕЛЯ «ЛитА-Цвет – 2»
– рана промывается раствором фурацилина или кипяченой водой
– гель нанести на рану и подождать 2-3 минуты
– при необходимости зафиксировать повязкой (бинтом)
– наносить гель 2 – 3 раза в день первые три дня, затем 1- 2 раза в день до выздоровления.
Отделение диабетической стопы | ФГБУ «НМИЦ эндокринологии» Минздрава России
В отделение оказывается специализированная консультативная, диагностическая и лечебная помощь в условиях круглосуточного стационара пациентам с сахарным диабетом 1 и 2 типа и длительно незаживающими хроническими ранами (трофическими язвами) переднего или заднего отдела стопы и с поражением костей и суставов стоп.
Лечение направлено на предотвращение ампутации нижних конечностей и сохранение их опорной функции!
Стационарное обследование и лечение больных в отделении диабетической стопы ФГБУ «НМИЦ эндокринологии» Минздрава России осуществляется за счет средств государственного финансирования (ВМП и ОМС), а также за счет средств граждан и юридических лиц, в соответствии с договорами, заключаемыми в установленном порядке, с физическими лицами, со страховыми компаниями и иными юридическими лицами.
Обследование пациентов включает также консультации специалистов других отделений ФГБУ «НМИЦ эндокринологии» Минздрава России с использованием современных инструментальных методов обследования для выявления возможных нарушений и их своевременной коррекции.
Ознакомится с порядком поступления в стационар отделения вы можете в разделе “Госпитализация в стационар”.
Так нужно ухаживать за ногами при сахарном диабете
1. Ежедневно необходимо внимательно осмотреть свои стопы, особенно подошвенную поверхность, область пяток и межпальцевые промежутки. Пожилые люди и пациенты с избыточным весом могут испытывать при этом немалые затруднения. Им можно порекомендовать использовать при осмотре зеркало, установленное на полу, или попросить сделать это родственников, особенно. Помощь родственников особенно важна для лиц с нарушением зрения. Ежедневный осмотр позволяет своевременно обнаружить ранки, трещины, потертости.
2. Необходимо ежедневно мыть ноги. После мытья высушить кожу осторожными промокательными движениями, особенно в межпальцевых промежутках. Повышенная влажность в этих областях способствует развитию опрелостей и грибковых заболеваний. По этой же причине, используя увлажняющий крем при избыточной сухости кожи, не следует наносить его между пальцами.
3. Обрабатывать ногти следует регулярно (1 раз в 2 недели) с помощью педикюрной пилки. Это позволит не только избежать травматизации, но и сформировать правильный, горизонтальный край ногтя, оставляя нетронутыми его уголки.
4. Наиболее походящим средством для удаления мозолей и участков избыточного ороговения (утолщения и сухости) кожи является пемза. Лучше купить в аптеке специальную пилку для ухода за ногами. Пользоваться ею нужно до мытья ног (обрабатывать сухую, не распаренную кожу) и не стремиться привести в полный порядок все проблемные участки за один прием. Просто нужно это делать регулярно.
5. Если ноги мерзнут, согревать их надо теплыми носками соответствующего размера и без тугих резинок. Необходимо следить, чтобы носки в обуви не сбивались.
6. Нужно принять за правило проверять внутреннюю поверхность обуви рукой перед тем, как ее надеть: не попали ли внутрь какие-либо посторонние предметы, не завернулась ли стелька, не проступают ли острые гвоздики. Еще раз напомним, что это необходимо из-за того, что чувствительность стоп может быть снижена.
Еще раз напомним, что это необходимо из-за того, что чувствительность стоп может быть снижена.
7. Ваши ноги надежно защищены, если вы носите правильно подобранную обувь. Советы по выбору необходимой для каждого конкретного пациента обуви можно получить в кабинете «Диабетическая стопа».
Так нельзя поступать при уходе за ногами при сахарном диабете
1. Нельзя пользоваться при уходе за ногами никакими острыми предметами: ножницами, мозольными ножами, бритвенными лезвиями. Использование таких предметов – одна из самых частых причин возникновения травм, особенно в условиях сниженной чувствительности и плохого зрения! При отсутствии этих “факторов риска” пользование ножницами возможно, но не следует срезать ногти слишком коротко и глубоко выстригать уголки. Это может привести к образованию так называемого вросшего ногтя – причины болезненных ощущений, воспалительных процессов и длительного лечения, вплоть до хирургического вмешательства. Врастанию ногтя способствует ношение узкой обуви.
2. Если ноги мерзнут, нельзя согревать их с помощью грелок (в том числе электрических), батарей парового отопления, электронагревательных приборов. Температурная чувствительность при диабете часто бывает снижена, поэтому можно легко получить и вовремя не заметить ожог.
3. По этой же причине нельзя принимать горячие ножные ванны. Температура воды не должна быть выше 37°С (ее лучше измерить с помощью водного термометра, как для купания детей). Ножные ванны не должны быть длительными – это делает кожу рыхлой и более травмируемой.
4. Не рекомендуется ходить без обуви (даже дома), так как при этом высока опасность травматизации с одновременным проникновением инфекции в область повреждения. На пляже и при купании нужно надевать купальные тапочки. Также следует оберегать ноги от солнечных ожогов. Недопустимо ношение обуви на босую ногу из-за большой вероятности образования потертостей.
5. Необходимо отказаться от неудобной (узкой, натирающей, давящей) обуви и не носить туфли на высоком (более 5 см) каблуке. Высокий каблук способствует образованию зон повышенного давления на подошвенной поверхности. Нужна осторожность по отношению к новой обуви: надевать ее в первый раз не более чем на час, а также ни в коем случае не применять никаких методов разнашивания, например, надевания на мокрый носок. Дополнительный риск создает обувь, которая открывает, а значит, не защищает пальцы и пятку. Сандалии или босоножки с ремешком, проходящим между пальцами, могут травмировать нежную кожу в этой области.
Высокий каблук способствует образованию зон повышенного давления на подошвенной поверхности. Нужна осторожность по отношению к новой обуви: надевать ее в первый раз не более чем на час, а также ни в коем случае не применять никаких методов разнашивания, например, надевания на мокрый носок. Дополнительный риск создает обувь, которая открывает, а значит, не защищает пальцы и пятку. Сандалии или босоножки с ремешком, проходящим между пальцами, могут травмировать нежную кожу в этой области.
6. Если на ногах есть мозоли, нельзя пытаться избавиться от них с помощью мозольных жидкостей, мазей или пластырей, так как все они содержат вещества, разъедающие кожу. Мозоли, как правило, образуются в результате ношения плохо подобранной или некачественной обуви, давящей на стопу в определенных местах.
7. Следует обращать внимание на резинки носков. Если они слишком тугие, и оставляют вдавления на коже голеней, это затрудняет кровообращение.
Первая помощь при повреждении стоп
Даже незначительные повреждения на стопах нужно показать врачу, однако первую помощь больной должен уметь оказать себе самостоятельно. Если при осмотре стоп обнаруживается ранка, потертость или трещина, нужно промыть ее дезинфицирующим раствором. В качестве такого средства можно использовать 1% раствор диоксидина, 0,01% раствор мирамистина, 0,02% раствор фурацилина. Промытую ранку надо закрыть стерильной марлевой салфеткой, которая может быть закреплена на ране полоской лейкопластыря или бинтом. Обычный лейкопластырь накладывать непосредственно на рану нельзя! Все вышеперечисленные средства необходимо иметь в домашней аптечке, а также брать с собой в поездки. Нельзя применять спиртовые растворы (спиртовой раствор йода, бриллиантовой зелени), а также концентрированный раствор перманганата калия. Они могут вызвать ожог, а также окрашивают кожу, не давая увидеть признаки развивающегося воспаления. Нежелательно использовать и масляные повязки (с мазями на жировой основе), которые создают питательную среду для развития инфекции, затрудняют поступление кислорода и отток выделений из раны. Нет смысла обрабатывать раны инсулином, он не обладает никаким заживляющим действием.
Если при осмотре стоп обнаруживается ранка, потертость или трещина, нужно промыть ее дезинфицирующим раствором. В качестве такого средства можно использовать 1% раствор диоксидина, 0,01% раствор мирамистина, 0,02% раствор фурацилина. Промытую ранку надо закрыть стерильной марлевой салфеткой, которая может быть закреплена на ране полоской лейкопластыря или бинтом. Обычный лейкопластырь накладывать непосредственно на рану нельзя! Все вышеперечисленные средства необходимо иметь в домашней аптечке, а также брать с собой в поездки. Нельзя применять спиртовые растворы (спиртовой раствор йода, бриллиантовой зелени), а также концентрированный раствор перманганата калия. Они могут вызвать ожог, а также окрашивают кожу, не давая увидеть признаки развивающегося воспаления. Нежелательно использовать и масляные повязки (с мазями на жировой основе), которые создают питательную среду для развития инфекции, затрудняют поступление кислорода и отток выделений из раны. Нет смысла обрабатывать раны инсулином, он не обладает никаким заживляющим действием. Не рекомендуется использовать в домашних условиях без рекомендации врача сложные современные перевязочные средства, т.к. они могут нанести ощутимый вред при неправильном применении. В течение последующих 3-5 дней необходимо обратиться за профессиональной медицинской помощью! Видимое улучшение может быть обманчивым и маскировать тяжелые поражения стопы.
Не рекомендуется использовать в домашних условиях без рекомендации врача сложные современные перевязочные средства, т.к. они могут нанести ощутимый вред при неправильном применении. В течение последующих 3-5 дней необходимо обратиться за профессиональной медицинской помощью! Видимое улучшение может быть обманчивым и маскировать тяжелые поражения стопы.
Выбор обуви при диабете
Далеко не все пациенты с диабетом нуждаются в постоянном ношении ортопедической обуви. Если у больного нет признаков поражения периферической нервной системы и кровоснабжения (сохранена чувствительность стоп и пульсация на артериях стоп и голеней), а также не нарушена конфигурация стоп и голеностопных суставов за счет осложнений диабета (диабетическая остеоартропатия) или сопутствующих заболеваний (деформирующий артроз), то он может пользоваться стандартной обувью, правильно выбирая ее по размеру. Пациентам без раневых дефектов стоп, но имеющих высокий риск их развития (нарушение чувствительности и кровоснабжения) надо рекомендовать использование так называемой профилактической обуви для больных диабетом.
Такая обувь продается в ортопедических магазинах и должна отвечать следующим требованиям:
1. Отсутствие подносковой части (очень мягкая передняя часть без дополнительных вкладышей).
2. Бесшовная внутренняя поверхность.
3. Ригидная (негнущаяся плотная) подошва.
4. Продленный усиленный задник.
5. Большое внутреннее пространство, широкое раскрытие обуви.
6. При изготовлении такой обуви должны использоваться натуральные материалы, а материал внутренней отделки хорошо впитывать влагу. Профилактическая обувь должна использоваться больными группы риска, как на улице, так и в домашних условиях. Это особенно важно для пожилых пациентов, проводящих большую часть времени дома.
Индивидуальное изготовление сложной ортопедической обуви показано:
1. Пациентам, перенесшим ампутации пальцев или части стопы.
2. Больным с частыми рецидивами трофических язв стоп.
3. Лицам с выраженной деформацией стоп.
4. Больным с диабетической остеоартропатией в хронической стадии.
Диабетическая стопа – одно из самых опасных последствий сахарного диабета
Диабетическая стопа – одно из самых опасных последствий сахарного диабета
Одно из самых мрачных сопровождений сахарного диабета – диабетическая стопа. Ампутации нижних конечностей у пациентов с сахарным диабетом производятся в 15 раз чаще, чем у остального населения. По данным ряда авторов от 50 до 70% от общего количества всех выполненных ампутаций нижних конечностей приходится на долю больных сахарным диабетом.
В Нижневартовской окружной клинической больнице с 2018 года начали выполняться малоинвазивные операции для пациентов с диагнозом «сахарный диабет»: хирурги восстанавливают кровообращение в сосудах ног и тем самым предотвращают развитие гангрены конечностей.
Баллонная ангиопластика и стентирование являются эффективными методами лечения поражений артерий нижних конечностей у больных сахарным диабетом и критической ишемией нижних конечностей. Реваскуляризация, достигаемая за счет применения рентгенэндоваскулярных методов лечения, обеспечивает заживление язвы стопы, снижает частоту высоких ампутаций и улучшает качество жизни пациентов.
Реваскуляризация, достигаемая за счет применения рентгенэндоваскулярных методов лечения, обеспечивает заживление язвы стопы, снижает частоту высоких ампутаций и улучшает качество жизни пациентов.
Учитывая тяжесть общего состояния больных диабетом, наличие сопутствующих заболеваний, высокий риск развития осложнений при открытых хирургических вмешательствах, баллонная ангиопластика может рассматриваться как основной метод лечения.
Хирургами отделения рентгенохирургических методов диагностики и лечения выполнено 15 успешных операций на диабетической стопе в 2018 году, за счет это снизилось количество ампутаций. Если в прошлом году в Нижневартовске их провели 48, то в этом – 18.
Поделиться ссылкой:
Что такое диабетическая стопа и как её лечат
Что такое диабетическая стопа
Это осложнение сахарного диабета, когда из‑за повышенного уровня глюкозы в крови повреждаются сосуды и нервы в голенях и стопах. Поэтому человек не чувствует, что травмировал кожу, а раны долго заживают и легко заражаются. Если вовремя не заметить инфекцию, она проникнет глубоко в ткани и дойдёт до костей. В этом случае врачам придётся ампутировать часть ноги.
Поэтому человек не чувствует, что травмировал кожу, а раны долго заживают и легко заражаются. Если вовремя не заметить инфекцию, она проникнет глубоко в ткани и дойдёт до костей. В этом случае врачам придётся ампутировать часть ноги.
Как развивается диабетическая стопа
Если человек с сахарным диабетом не соблюдает рекомендации врача или лечение подобрано неверно, концентрация глюкозы будет выше нормы. Из‑за этого будут повреждаться нервы. В результате они не смогут эффективно передавать сигналы в мозг, и человек перестанет что‑либо чувствовать. Например, если он наступит на острый гвоздь, то не заметит боли, а стопа поранится.
Кроме того, глюкоза плохо влияет на сосуды: она вызывает утолщение стенок артерий и капилляров. Из‑за этого в них ухудшается кровоток, поэтому ткани получают меньше кислорода и питательных веществ и быстрее разрушаются.
К чему приводит диабетическая стопа
Обычно осложнения развиваются в течение нескольких лет. Но всё индивидуально и зависит от уровня сахара в крови. Последствия могут быть такими.
Но всё индивидуально и зависит от уровня сахара в крови. Последствия могут быть такими.
Незаживающие язвы и раны
Они появляются после случайного пореза или небольшой травмы на подошве. Из‑за проблем с кровообращением даже маленькие раны практически не заживают и превращаются в язвы. Иногда те бывают настолько глубокими, что достигают костей и ведут к их воспалению, или остеомиелиту.
Что делать
Нужно сказать о появлении раны или язвы эндокринологу, чтобы он помог снизить уровень глюкозы, иначе никакая терапия не подействует. Затем уже хирург подберёт лечение для самих травм:
- Разгрузочное устройство. Это могут быть специальные чехлы на палец, несъёмные приспособления, фиксирующие стопу в таком положении, что при ходьбе человек меньше давит на рану, распорки для пальцев. В некоторых случаях достаточно войлочной стельки в обувь.
- Лекарства для ухода и заживления раны. Если она сухая, подойдут увлажняющие препараты с антибактериальным действием.
 А для мокнущей язвы используется повязка с сорбентом, который будет впитывать лишнюю влагу. Также врач может порекомендовать антисептики для раны и антибиотики.
А для мокнущей язвы используется повязка с сорбентом, который будет впитывать лишнюю влагу. Также врач может порекомендовать антисептики для раны и антибиотики. - Операция на сосудах. Это произойдёт в том случае, если специалист посчитает, что в артериях очень плохой кровоток.
- Операция на стопе. Хирургическое вмешательство нужно , если в ране много разрушенных тканей, сформировалась корка, мешающая заживлению, или развивается гангрена. В последнем случае в стопе прекращается кровоток, а её ткани полностью отмирают. Тогда потребуется ампутация ноги выше уровня повреждения.
Инфекции
Из‑за отложения глюкозы в сосудах стопы кровь не может поступать в ткани, как у здорового человека. Если при этом травмировать стопу, в рану проникнут бактерии, а лейкоциты из крови не смогут попасть к месту травмы. Поэтому при диабете часто развиваются:
- целлюлит — воспаление подкожной клетчатки, которая есть и на стопе;
- инфекции кожи и мягких тканей;
- острый и хронический остеомиелит.

При диабетической стопе воспаление обычно вызывают стрептококки, кишечная палочка, клебсиелла, протей.
Что делать
Нужно регулярно осматривать стопы и при появлении даже небольшой травмы идти к эндокринологу. Он назначит антисептики для очищения раны и антибиотики. Если инфекция проникла до кости, понадобится операция.
Артропатия Шарко
Так называется состояние, при котором из‑за повреждения нервов и связок, вызванного сахарным диабетом, ослабляются суставы и кости стопы. Поэтому легко возникают переломы и вывихи. У артропатии такие симптомы:
- покраснение;
- отёчность;
- повышенная температура кожи;
- боли в стопе;
- деформация — стопа может стать выгнутой коромыслом.
Что делать
Нужно обратиться к ортопеду. Он сделает рентгеновский снимок и подберёт лечение. Чтобы облегчить состояние, врач может предложить :
- Иммобилизацию, или ограничение подвижности.
 Это нужно, чтобы защитить стопу от повреждений. Поэтому человеку предложат гипсовую повязку или специальный корсет на голеностоп. А может, даже придётся использовать костыли или передвигаться в инвалидной коляске.
Это нужно, чтобы защитить стопу от повреждений. Поэтому человеку предложат гипсовую повязку или специальный корсет на голеностоп. А может, даже придётся использовать костыли или передвигаться в инвалидной коляске. - Ортопедическую обувь. Она укрепит свод стопы, защитит от нагрузки или перелома.
- Снижение активности. Чтобы избежать повторяющихся травм ног.
- Операцию. Если суставы или связки серьёзно повреждены или деформированы стопы.
Как обнаружить признаки диабетической стопы
Чтобы как можно раньше найти симптомы патологии, врачи советуют осматривать ноги каждый день. Вот на что стоит обратить внимание :
- небольшие порезы, травмы;
- участки, где кожа на ощупь горячая;
- покраснения;
- покалывание или отсутствие чувствительности;
- волдыри или мозоли;
- вросшие ногти;
- резкая боль или судороги;
- очень холодные ноги;
- посинение или бледность кожи;
- сухость и шелушение;
- различные деформации стопы.

Можно попытаться прощупать пульс, прижав палец прямо под косточкой внизу голени на внутренней стороне. Если толчки не ощущаются, это тоже тревожный знак.
В любом случае травмы, ранки или язвы нельзя пытаться лечить самостоятельно, надо обращаться за помощью к специалисту.
Как предотвратить развитие диабетической стопы
Основной метод профилактики — правильное лечение сахарного диабета, которое позволяет поддерживать нормальный уровень глюкозы в крови. Кроме того, лучше :
- Бросить курить. Сигареты ухудшают кровоток в сосудах.
- Не ходить босиком. Это поможет избежать травм.
- Не применять грелки для ног, а перед принятием ванны проверять температуру воды, чтобы не получить ожог.
- Аккуратно стричь ногти. Не обрезать их в уголках, чтобы не травмировать кожу.
- Соблюдать гигиену. Ежедневно мыть и тщательно высушивать ноги, чтобы не появилась инфекция.
- Подбирать правильную обувь. Она должна иметь широкий мысок, плотно облегать стопу, но не сжимать её.
 Не рекомендуется носить босоножки, шлёпанцы или сандалии.
Не рекомендуется носить босоножки, шлёпанцы или сандалии. - Ходить обутым не больше 2 часов подряд.
- Носить свободные хлопковые носки. Они не пережимают голень. А менять их надо каждый день.
- Регулярно проходить осмотр . Если нет признаков диабетической стопы, достаточно посещать ортопеда‑хирурга раз в год. А если уже появились симптомы заболевания, то раз в 1–2 месяца.
- Не сидеть со скрещёнными ногами. Это ухудшает приток крови.
Читайте также 🧐
Диабетическая стопа — лечение бесплатно по ОМС — МСЗ.РФ
Сахарный диабет влечет за собой много серьезных осложнений для здоровья. Одно из самых опасных — синдром диабетической стопы (СДС). В 65% случаев именно это последствие сахарного диабета ведет к ампутации ног. Что нужно знать о коварном недуге? И можно ли избежать трагического финала?
Причины заболевания
Синдром диабетической стопы развивается в результате сочетания нейропатии (осложнение сахарного диабета), нарушения кровотока и присоединения инфекции у пациента с сахарным диабетом.
Основная причина грозного осложнения — декомпенсация сахарного диабета
Пусковым механизмом для возникновения данного осложнения может стать ношение тесной обуви, лишний вес, частые микротравмы (например, при самостоятельном выполнении педикюра или проведении садово-огородных работ на даче), наличие грибковых заболеваний стопы и варикоз.
С целью диагностики СДС в первую очередь необходим осмотр нижних конечностей, оценка неврологических нарушений и состояния магистрального кровотока. При подозрении на снижение скорости кровотока проводится УЗИ артерий нижних конечностей. При необходимости врач может назначить и КТ с контрастированием. Это исследование поможет определить наличие и распространенность бляшек, а также понять, есть ли сужение или перекрытие сосудов.
Кто находится в группе риска при СДС?
На данный момент распространенность среди пациентов с сахарным диабетом такого осложнения, как синдром диабетической стопы составляет от 5% до 20%.
В группе риска в первую очередь находятся те, кто уже страдал раньше от трофически-язвенного дефекта любого происхождения, и кто получал лечение по поводу СДС, пациенты с длительным течением нейропатии, а также пациенты с уже подтвержденными сердечно-сосудистыми заболеваниями.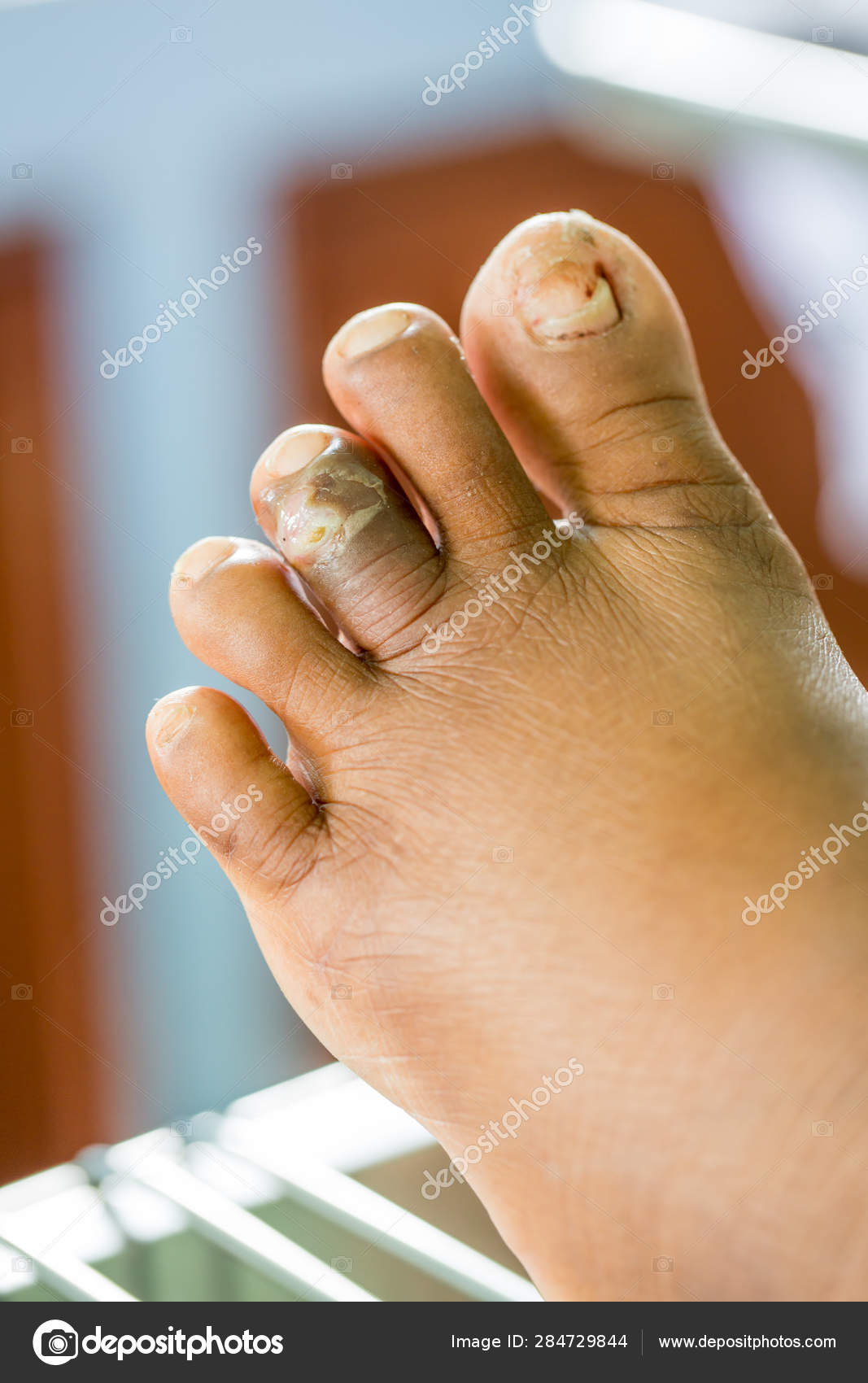 В группе риска, несомненно, находятся хронические курильщики и пожилые пациенты с декомпенсированным сахарным диабетом первого и второго типа (которые не следят за гликемическим контролем и систематически имеют высокие цифры сахара в крови).
В группе риска, несомненно, находятся хронические курильщики и пожилые пациенты с декомпенсированным сахарным диабетом первого и второго типа (которые не следят за гликемическим контролем и систематически имеют высокие цифры сахара в крови).
Для всех перечисленных категорий пациентов первым «фильтром» на пути диагностики СДС должен быть врач-эндокринолог. Наблюдаться у него нужно не реже одного раза в шесть месяцев.
Анна Владимировна Андреева
врач-эндокринолог, заведующая эндокринологическим отделением ГКБ им. В.В. Вересаева в Москве
Классификация диабетической стопы
СДС делят на три формы:
- 1. Нейропатическая.У пациента преобладают неврологические нарушения, когда происходит потеря чувствительности.
- 2. Ишемическая.Нарушается магистральный артериальный кровоток. В дальнейшем это может привести к гангрене или к критической ишемии нижних конечностей.
- 3. Нейроишемическая.Своеобразный микс, когда одновременно наблюдаются признаки нарушения нервной проводимости и патологии магистрального кровотока.
 Именно эта форма СДС встречается наиболее часто.
Именно эта форма СДС встречается наиболее часто.
Основные симптомы
Какие изменения должны предупредить человека, страдающего сахарным диабетом, о развитии синдрома диабетической стопы?
Прежде всего, похолодание стоп, потливость и онемение пальцев ног. Ощущение того, что, преодолевая без остановки меньшее количество метров, чем обычно, уже начинается боль в ногах. Или же абсолютная потеря болевой чувствительности, которая влечет за собой риски появления микротравм и трофически-язвенных дефектов.
Если не обращать на это внимание, то следующий этап заболевания — появление небольших гноящихся язвочек на ногах. Последняя стадия — некроз (омертвение тканей), гангрена, которые могут повлечь за собой высокую ампутацию ноги.
Главное коварство СДС в том, что большинство пациентов из-за неврологического дефицита долгое время не замечают даже раны значительного размера на стопе. Из-за этого заболевание диагностируется на поздней стадии.
Методы лечения диабетической стопы*
- Консервативное лечение.
 При неосложненном течении, когда нет углубления трофической язвы до костной ткани, применяют медикаментозную терапию. Врачи разгружают стопу (обеспечивают покой), подбирают препараты для нормализации показателей уровня сахара и проводят местную терапию с помощью специального перевязочного материала, который ускоряет заживление.
При неосложненном течении, когда нет углубления трофической язвы до костной ткани, применяют медикаментозную терапию. Врачи разгружают стопу (обеспечивают покой), подбирают препараты для нормализации показателей уровня сахара и проводят местную терапию с помощью специального перевязочного материала, который ускоряет заживление. - Аппаратное лечение и физиотерапия. При обширных язвах используется ультразвуковая кавитация (очищение с помощью ультразвука) и вакуумная терапия (с помощью специальной аппаратуры в ране создаются условия вакуума, благодаря чему очищение происходит быстрее). В неостром периоде для реабилитации могут быть подключены магнитотерапия, УВЧ и фонофорез.
- Хирургическое лечение. Если консервативная терапия не дает результатов и возникает риск распространения некротических изменений на всю конечность, то совместное решение о том, как можно помочь пациенту, принимается уже с эндокринологами, эндоваскулярными и сосудистыми хирургами.
 Избежать ампутации конечности сегодня можно при помощи эндоваскулярной ангиопластики или стентирования артерий нижних конечностей.
Избежать ампутации конечности сегодня можно при помощи эндоваскулярной ангиопластики или стентирования артерий нижних конечностей.
Какие преимущества у эндоваскулярной ангиопластики артерий нижних конечностей?
Эндоваскулярное (внутрисосудистое) вмешательство — это малотравматичный высокотехнологичный метод по восстановлению просвета артерий нижних конечностей с помощью специального современного инструментария (баллонные катетеры или стенты). Их цель — создание прямого магистрального кровотока по артериям к зоне поражения на стопе для заживления язвы/раны и спасения ноги от ампутации!
Операцию проводят без всяких разрезов — вмешательство проводится через пункцию бедренной или лучевой артерии.
Уже через несколько часов пациент может активизироваться!
Еще один плюс эндоваскулярных операций в том, что при необходимости возможны повторные подобные вмешательства.
К тому же в Москве данная операции выполняется по ОМС бесплатно, в том числе и пациентам из других городов России.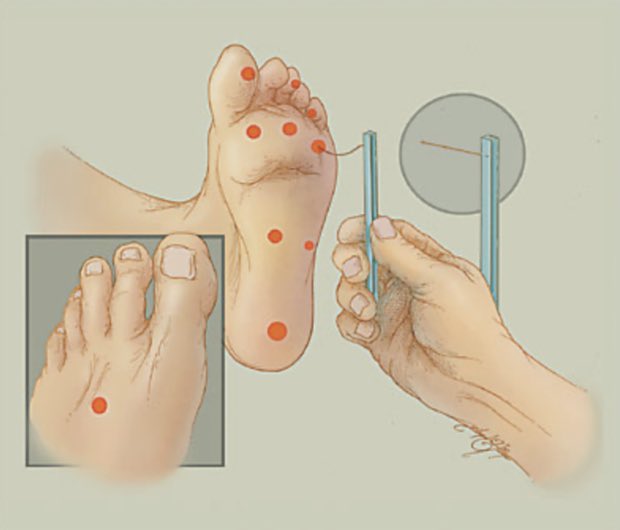
Михаил Валерьевич Струценко
врач-рентгенохирург, к.м.н., заведующий отделением рентгенохирургических
методов диагностики и лечения ГКБ им. В.В. Вересаева в Москве
Меры профилактики
Чтобы не допустить развитие диабетической стопы, следует четко выполнять назначения врача-эндокринолога, который вас наблюдает. Чаще всего рекомендуют:
- 1. Регулярно принимать лекарственные препараты, стабилизирующие уровень сахара и поддерживающие баланс липидного обмена;
- 2. Придерживаться строгой диеты;
- 3. Не забывать про физическую активность.
Вторая составляющая успеха — это обязательный осмотр своих стоп (ног) в ежедневном режиме на предмет выявления любых ран и микротрещин. Необходимо также носить комфортную обувь своего размера, которая не будет провоцировать потертости и натоптыши. Не менее важно и правильно обрабатывать ногти, не допуская их врастания.
Для чего нужен кабинет диабетической стопы?
Согласно федеральной программе, кабинеты диабетической стопы должны быть в каждом регионе, и каждый пациент с соответствующим диагнозом должен ежегодно проходить в нем профилактический осмотр. Но, к сожалению, далеко не везде для этого есть необходимые ресурсы.
Но, к сожалению, далеко не везде для этого есть необходимые ресурсы.
У нас внедрен мультидисциплинарный подход к лечению заболевания, поэтому на базе больницы создан центр диабетической стопы. Помимо эндокринологов, у нас работают эндоваскулярные, гнойно-септические, сосудистые хирурги, специалисты функциональной и лучевой диагностики и травматологи. Все перечисленные специалисты одновременно приходят на помощь пациенту, чтобы предотвратить осложнения или направить его на специализированное высокотехнологичное лечение, а в дальнейшем наблюдают пациента до получения желаемого конечного результата.
В амбулаторном кабинете диабетической стопы у нас в больнице проводится скрининг неврологических нарушений, который включает в себя оценку вибрационной, тактильной и болевой чувствительности, для чего используется специальный инструментарий. Затем переходят к скринингу нарушений артериального кровотока и осматривают стопы на предмет наличия трофических язв. По результатам исследования определяют форму заболевания, что обусловливает оптимальный выбор лечения для каждого пациента.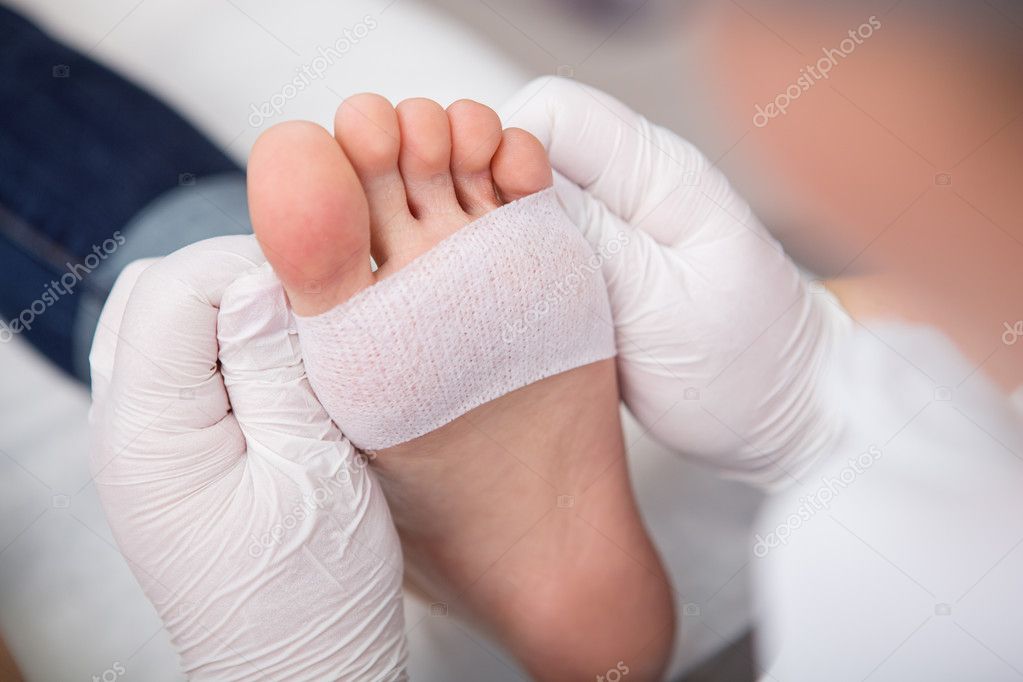
Анна Владимировна Андреева
врач-эндокринолог, заведующая эндокринологическим отделением ГКБ им. В.В. Вересаева в Москве
Центр диабетической стопы в ГКБ им. В.В. Вересаева работает с февраля 2020 года.
*Обращаем внимание на то, что решение о выборе того или иного метода лечения принимается врачами, в зависимости от индивидуальных показаний и противопоказаний конкретного пациента.
|
Эндоваскулярная ангиопластика доступна не только для москвичей, но и для жителей всех регионов России. Если вам поставлен диагноз «синдром диабетической стопы» и рекомендуется оперативное лечение, вы можете получить необходимую медицинскую помощь в одной из городских больниц Москвы бесплатно по полису ОМС. По всем вопросам плановой госпитализации для иногородних обращайтесь по телефону горячей линии проекта «Москва – столица здоровья»: +7 (495) 587-70-88 или оставляйте заявку через форму на сайте.
|
|
youtube.com/embed/Lkkyhj2R078?rel=0&modestbranding=1″ amp=”” vq=”hd720″ frameborder=”0″ allow=”autoplay; encrypted-media” allowfullscreen=””/>
Материал подготовлен совместно с экспертами ГКБ им. В.В. Вересаева: А.В. Андреевой, врачом-эндокринологом, заведующей эндокринологическим отделением, руководителем Центра Диабетической Стопы.
М.В. Струценко, врачом-рентгенохирургом, к.м.н., заведующим отделением
рентгенохирургических методов диагностики и лечения.
Источник: информационный проект
«Москва — столица здоровья»
диабет и ваши ноги | CDC
Проверяйте свои ноги при каждом посещении врача.
Если у вас диабет, вот способ оставаться на ногах: проверяйте их каждый день, даже если они чувствуют себя хорошо, и обращайтесь к врачу, если у вас есть порез или волдырь, который не заживает.
Если у вас диабет, многое нужно сделать: проверить уровень сахара в крови, приготовить здоровую пищу, найти время для активности, принимать лекарства, ходить на приемы к врачу. При всем этом ваши ноги могут быть последним, о чем вы думаете.Но ежедневный уход — один из лучших способов предотвратить осложнения стопы.
При всем этом ваши ноги могут быть последним, о чем вы думаете.Но ежедневный уход — один из лучших способов предотвратить осложнения стопы.
Около половины всех людей с диабетом имеют какие-либо повреждения нервов. У вас может быть повреждение нервов в любой части тела, но чаще всего поражаются нервы в ступнях и ногах. Повреждение нерва может привести к тому, что вы потеряете чувствительность в ногах.
Не чувствую боли
Некоторые люди с повреждением нерва испытывают онемение, покалывание или боль, но у других симптомы отсутствуют. Повреждение нерва также может снизить вашу способность чувствовать боль, жар или холод.
Жизнь без боли звучит неплохо, но дорого обходится. Боль — это способ тела сообщить вам, что что-то не так, чтобы вы могли позаботиться о себе. Если вы не чувствуете боли в ногах, вы можете не заметить порез, волдырь, язву или другую проблему. Небольшие проблемы могут стать серьезными, если их не лечить на ранней стадии.
Что самое важное вы можете сделать, чтобы предотвратить повреждение нерва или предотвратить его ухудшение? Держите уровень сахара в крови в пределах целевого диапазона, насколько это возможно. Могут помочь и другие хорошие привычки управления диабетом:
Могут помочь и другие хорошие привычки управления диабетом:
- Не курить. Курение уменьшает приток крови к ногам.
- Следуйте плану здорового питания, в том числе ешьте больше фруктов и овощей и меньше сахара и соли.
- Будьте физически активны — от 10 до 20 минут в день лучше, чем час раз в неделю.
- Принимайте лекарства, назначенные врачом.
Могли ли вы повредить нерв?
У любого человека с диабетом может развиться повреждение нервов, но эти факторы повышают риск:
- Уровень сахара в крови, который трудно контролировать
- Диабет в течение длительного времени, особенно если уровень сахара в крови часто превышает целевой уровень
- Лишний вес
- Возраст старше 40 лет
- Высокое кровяное давление
- Высокий уровень холестерина
Повреждение нерва, а также плохой кровоток — еще одно осложнение диабета — подвергают вас риску развития язвы стопы (раны или раны), которая может инфицироваться и плохо заживать. Если инфекция не проходит при лечении, может потребоваться ампутация пальца ноги, стопы или части ноги (удаление хирургическим путем), чтобы предотвратить распространение инфекции и спасти вашу жизнь.
Если инфекция не проходит при лечении, может потребоваться ампутация пальца ноги, стопы или части ноги (удаление хирургическим путем), чтобы предотвратить распространение инфекции и спасти вашу жизнь.
Ежедневно осматривая свои ноги, вы сможете выявить проблемы на ранней стадии и сразу же начать их лечение. Раннее лечение значительно снижает риск ампутации.
Советы для здоровых ног
Разберитесь в проблемах с ногами, используя зеркало или попросив о помощи.
Ежедневно проверяйте свои ноги на наличие порезов, покраснений, отеков, язв, волдырей, мозолей, мозолей или любых других изменений кожи или ногтей.Воспользуйтесь зеркалом, если вы не видите свои стопы, или попросите помочь члена семьи.
Мойте ноги каждый день в теплой (не горячей) воде. Не мочите ноги. Полностью высушите ноги и нанесите лосьон на верхнюю и нижнюю часть, но не между пальцами ног, что может привести к инфекции.
Никогда не ходите босиком. Всегда носите обувь и носки или тапочки, даже внутри, чтобы избежать травм. Убедитесь, что внутри вашей обуви нет камешков или других предметов, а подкладка гладкая.
Всегда носите обувь и носки или тапочки, даже внутри, чтобы избежать травм. Убедитесь, что внутри вашей обуви нет камешков или других предметов, а подкладка гладкая.
Носите подходящую обувь . Для наилучшей посадки примеряйте новую обувь в конце дня, когда ваши ноги, как правило, самые большие. Медленно разнашивайте новую обувь — сначала носите ее час или два в день, пока она не станет полностью удобной. Всегда носите носки с обувью.
Подстригите ногти на ногах прямо по линии и аккуратно сгладьте все острые края пилочкой для ногтей. Попросите врача-педиатра (ортопеда) подстричь вам ногти на ногах, если вы не видите или не можете дотянуться до стопы.
Не удаляйте мозоли или мозоли самостоятельно , и особенно не используйте безрецептурные средства для их удаления — они могут обжечь вашу кожу.
Осматривайте ноги при каждом посещении врача . Кроме того, каждый год посещайте врача-офтальмолога (чаще, если у вас повреждены нервы) для полного осмотра, который будет включать проверку чувствительности и кровотока в ногах.
Поддерживайте кровоток. Поднимите ноги, когда вы сидите, и пошевелите пальцами ног в течение нескольких минут несколько раз в течение дня.
Выберите благоприятные для ног виды деятельности, такие как ходьба, езда на велосипеде или плавание.Проконсультируйтесь с врачом о том, какие виды деятельности лучше всего подходят для вас, а каких следует избегать.
Обязательно спросите своего врача, что еще вы можете сделать, чтобы сохранить здоровье своих ног.
Когда обратиться к врачу
Если у вас возникли какие-либо из этих симптомов, не ждите следующего приема. Немедленно обратитесь к своему лечащему врачу или врачу-офтальмологу:
.
- Боль в ногах или судороги в ягодицах, бедрах или икрах во время физической активности.
- Покалывание, жжение или боль в ногах.
- Потеря осязания или способности очень хорошо ощущать тепло или холод.
- Изменение формы стопы с течением времени.

- Выпадение волос на пальцах ног, ступнях и голенях.
- Сухая, потрескавшаяся кожа на ногах.
- Изменение цвета и температуры ног.
- Утолщенные, желтые ногти на ногах.
- Грибковые инфекции, такие как микоз между пальцами ног.
- Волдырь, рана, язва, инфицированная мозоль или вросший ноготь на пальце ноги.
Большинство людей с диабетом могут предотвратить серьезные осложнения стопы. Регулярный уход на дому и посещение всех врачей — лучший способ предотвратить проблемы со стопами (и не допустить, чтобы небольшие проблемы переросли в серьезные).
Симптомы, причины, лечение и профилактика
Обзор
Обзор
Что такое диабетическая стопа?
У больных диабетом часто возникают проблемы со стопами. На диабетических стопах легче развиваются язвы, деформации и инфекции.
Если не лечить быстро, диабетическая язва стопы или волдырь могут инфицироваться. Иногда хирург должен ампутировать (удалить) палец, стопу или часть ноги, чтобы предотвратить распространение инфекции.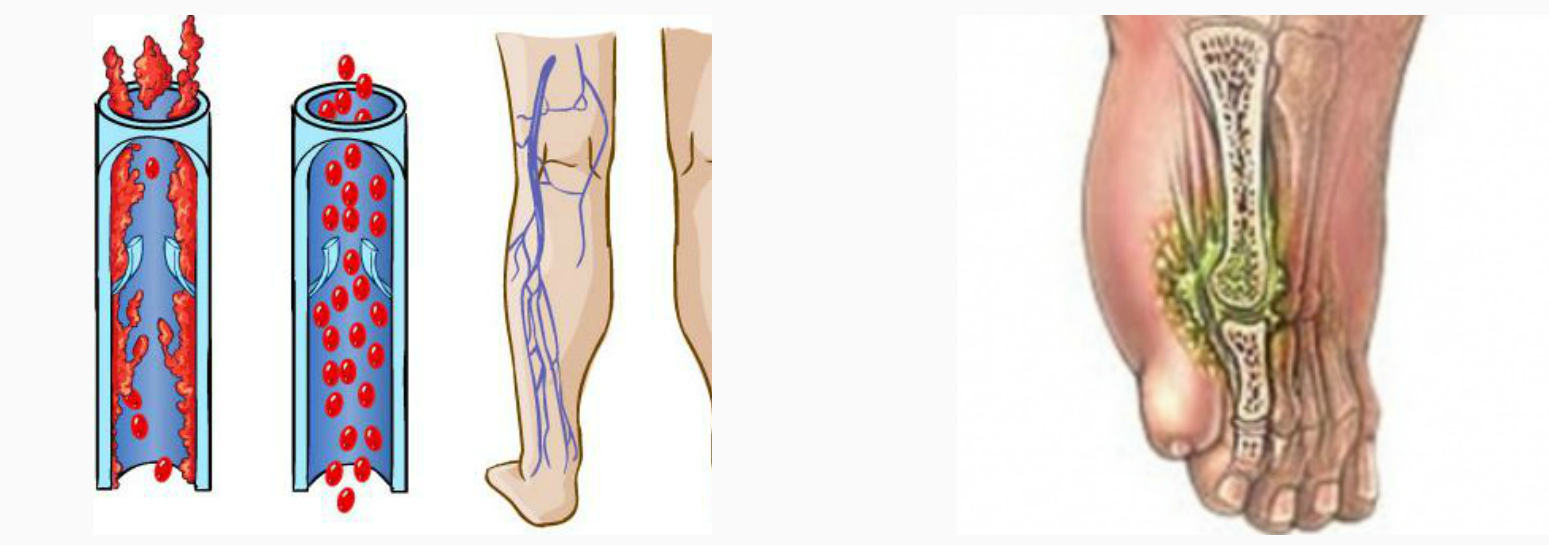
У кого могут быть проблемы с диабетической стопой?
Проблемы со стопами часто возникают у людей с диабетом, особенно у тех, у кого:
- Повреждение нерва или плохой кровоток в ногах.
- Проблемы с контролем уровня глюкозы в крови в течение длительного времени, включая частые эпизоды гипергликемии (слишком высокий уровень сахара в крови).
- Проблемы с весом.
- Долгое время болел диабетом.
- Высокое кровяное давление или высокий уровень холестерина.
Вероятность того, что у человека с диабетом когда-нибудь в жизни разовьется диабетическая стопа, составляет около 15%.
Симптомы и причины
Что вызывает диабетическую стопу?
Долговременный высокий уровень сахара в крови может вызвать повреждение нервов, называемое диабетической невропатией. Диабетическая невропатия может возникать по всему телу, но чаще всего в ногах и ступнях.
Состояние может привести к потере чувствительности в ногах. Если ваши ноги онемели, вы можете не заметить волдыря, пореза или боли. Например, вы можете даже не почувствовать в носке камешек, который режет ногу. Раны, которые остаются незамеченными и не лечатся, могут инфицироваться.
Если ваши ноги онемели, вы можете не заметить волдыря, пореза или боли. Например, вы можете даже не почувствовать в носке камешек, который режет ногу. Раны, которые остаются незамеченными и не лечатся, могут инфицироваться.
Диабет также может повлиять на приток крови к ногам и ступням. Люди с диабетом более склонны к развитию заболевания периферических артерий (PAD). Это состояние вызывает сужение или закупорку артерий.Снижение кровотока (плохая циркуляция) может затруднить заживление диабетической язвы стопы или инфекции.
Каковы симптомы диабетической невропатии?
Признаки диабетической невропатии могут включать:
- Потемнение кожи на пораженном участке.
- Снижение способности ощущать тепло или холод.
- Потеря волос в этой области.
- Онемение.
- Боль.
- Покалывание.
Если диабетическая невропатия приводит к диабетическим язвам стопы, следует обратить внимание на следующие симптомы:
- Любые изменения кожи или ногтей на ногах, включая порезы, волдыри, мозоли или язвы.

- Выделение жидкости или гноя.
- Зловонный запах.
- Боль.
- Покраснение.
- Изменение цвета кожи.
- Отек.
Диагностика и тесты
Как диагностируется диабетическая стопа?
Для диагностики диабетической стопы медицинский работник должен:
- Спросите о своих симптомах и о том, насколько хорошо вы контролируете уровень глюкозы в крови.
- Осмотрите пальцы ног, ступни и голени.
- Прикоснитесь к пальцам ног, ступням и голеням различными инструментами, чтобы проверить, есть ли у вас онемение.
При наличии диабетической язвы или волдыря поставщик медицинских услуг, скорее всего:
- Осмотрите его на наличие любых признаков инфекции, таких как покраснение, отек, повышение температуры, обесцвечивание или выделения.
- Заказать тесты, чтобы сделать снимки глубже кожи, такие как рентген или МРТ.
- Взять образец кожи или выделений для проверки на инфекцию.

Управление и лечение
В лечении диабетической стопы может принимать участие врач, специализирующийся на стопах, называемый ортопедом.Лечение может включать:
- Очистка раны.
- Вытекание любой жидкости или гноя из язвы.
- Удаление или иссечение омертвевших или инфицированных тканей (санация).
- Применение специальных повязок и мазей для впитывания лишней жидкости, защиты раны и облегчения ее заживления.
- Назначение инвалидной коляски или костылей для снятия нагрузки с пораженной стопы (так называемая разгрузка).
- Назначение пероральных или внутривенных антибиотиков для контроля и устранения инфекции.
В зависимости от того, насколько серьезна инфекция, ваш лечащий врач может порекомендовать госпитализацию. Иногда ампутация необходима для предотвращения распространения инфекции на другие части тела.
Профилактика
Во избежание гипергликемии и диабетической невропатии следует тщательно контролировать уровень сахара в крови.
Вы также можете снизить риск диабетической стопы с помощью:
- Ежедневно проверяйте свои ноги на наличие изменений. Не забывайте смотреть между пальцами ног.Попросите кого-нибудь о помощи или используйте зеркало, если это необходимо.
- Осмотр ног при каждом посещении врача.
- Стрижка и подпиливание ногтей на ногах. Обрежьте их прямо поперек, чтобы предотвратить врастание ногтей на ногах.
- Поддержание притока крови к ногам. Например, держите ноги приподнятыми, когда сидите, и часто шевелите пальцами ног. Оставайтесь активными, но выбирайте занятия, которые щадяще воздействуют на ноги, например ходьбу или плавание.
- Посыпать кукурузным крахмалом или тальком между пальцами ног, чтобы предотвратить скопление влаги.
- Разглаживание мозолей и мозолей.
- Ношение носков и обуви (или тапочек) в течение всего дня. Убедитесь, что ваши носки не слишком тугие, а обувь вам подходит. Некоторые люди с диабетом носят лечебную обувь или вставки для обуви, чтобы предотвратить раны или язвы.

- Ежедневное мытье ног теплой водой, не горячей. После тщательно высушите их, в том числе между пальцами ног. Затем нанесите лосьон на верхнюю и нижнюю часть стопы, но не между пальцами.
Не менее важно избегать некоторых вещей.Не делайте:
- Срежьте мозоли или мозоли или нанесите химикаты.
- Дым.
- Замочите ноги.
- Ходите босиком.
- Носите узкие носки или обувь.
Перспективы/прогноз
Диабетические язвы стопы довольно часто встречаются у людей, страдающих диабетом в течение длительного времени. Даже при осмотре ног и тщательном мониторинге уровня глюкозы в крови у некоторых людей с диабетом развиваются инфекции.
Прогноз зависит от таких факторов, как:
- Насколько рано была обнаружена рана.
- Наличие инфекции и степень ее распространения.
- Эффективность лечения.
Если инфекция не поддается контролю и распространяется слишком далеко, может потребоваться ампутация.
Жить с
Если у вас диабет, немедленно сообщите своему лечащему врачу, если вы испытываете:
- Любые изменения формы стопы.
- Любые изменения кожи на ступнях, включая рану, покраснение или потемнение, теплоту или странный запах.
- Выпадение волос на пальцах ног, стопах или голенях.
- Потеря чувствительности в пальцах ног, стопах или голенях.
- Боль, покалывание, жжение или судороги в ступнях или ногах.
- Толстые желтые ногти на ногах.
Какие другие состояния могут повлиять на диабетическую стопу?
У людей с диабетом также может развиться стопа Шарко, редкое осложнение, которое может привести к необратимой деформации. При стопе Шарко повреждение нервов ослабляет кости и суставы. Кости могут сломаться, а суставы могут вывихнуться или разрушиться.
Узнайте больше о профилактике осложнений диабета.
Записка из клиники Кливленда
Диабетические стопы подвержены риску язв и инфекций, которые могут остаться незамеченными у людей с диабетической невропатией и онемением. Если у вас диабет, важно ежедневно ухаживать за ногами и сообщать о любых проблемах своему лечащему врачу. Своевременное лечение может предотвратить госпитализацию, деформацию и ампутацию.
Если у вас диабет, важно ежедневно ухаживать за ногами и сообщать о любых проблемах своему лечащему врачу. Своевременное лечение может предотвратить госпитализацию, деформацию и ампутацию.
Диабетическая стопа | BMJ
- Satish Chandra Mishra, Consultant Hirogon и Scientist1,
- Кунал C Чхатбар, консультант Surgeon2,
- Aditi Kashikar, Researment3,
- ABA Mehndiratta, Технический ADVISER4
- 1 Отдел операции, Бхабха атомный исследовательский центр больницы, Мумбаи, Индия
- 3 Seth Gordhandas Sunderdas Медицинский колледж и король Эдвард Мемориальная больница, Мумбаи, Индия
- 4 Глобальная группа здравоохранения и развития, Имперский колледж Лондона, Больница Святой Марии, Лондон, Великобритания
2 KHM больница, Мумбаи, Индия
- Адрес электронной почты: Mehndiratta abha{at}mail.
 harvard.edu
harvard.edu
Что вам нужно знать
Диабетическую стопу можно предотвратить при хорошем гликемическом контроле, регулярном осмотре стопы, подходящей обуви, обучении пациента и раннем направлении к врачу по поводу предязвенных поражений
Осмотр стопы пациентов с диабетом на любые поражения и скрининг на периферическую невропатию и заболевание периферических артерий, которые могут привести к травмам или изъязвлениям хирургическая помощь, реваскуляризация и реабилитация
Болезнь стопы поражает почти 6% людей с диабетом1 и включает инфекцию, изъязвление или разрушение тканей стопы.2 Это может ухудшить качество жизни пациентов и повлиять на участие в общественной жизни и средства к существованию. От 0,03% до 1,5% пациентов с диабетической стопой нуждаются в ампутации. риск осложнений стопы.5 Мы предоставляем обновленную информацию о профилактике и начальном лечении диабетической стопы в первичной медико-санитарной помощи.
Источники и критерии выбора
Это клиническое обновление основано на рекомендациях стандартного руководства по лечению «Диабетическая стопа: профилактика и лечение в Индии, 2016 г.», опубликованного Министерством здравоохранения и благополучия семьи Индии.33 Мультидисциплинарная группа по разработке рекомендаций, состоящая из хирургов, практикующих врачей первичной медико-санитарной помощи и представителей пациентов, разработала эти рекомендации при участии экспертов в области диабета, реабилитации диабетической стопы и сосудистой хирургии. В состав группы вошли представители сельских и городских районов Индии, а также государственного и частного секторов.
Группа по разработке руководства выбрала рекомендации из клинического руководства 19 Национального института здравоохранения и медицинской помощи. Проблемы диабетической стопы: профилактика и лечение.Обновленное 2016 г., Руководство Международной рабочей группы по диабетической стопе по профилактике язв стопы у пациентов с диабетом из группы риска, 2015 г. , Национальный институт здравоохранения и передового опыта. Заболевания периферических артерий: диагностика и лечение. Руководство 147, 2012 г., и Руководство по клинической практике Американского общества инфекционистов по диагностике и лечению инфекций диабетической стопы, 2012 г. государственная и частная инфраструктура здравоохранения, оборудование, кадры и текущие возможности на разных уровнях оказания медицинской помощи.
, Национальный институт здравоохранения и передового опыта. Заболевания периферических артерий: диагностика и лечение. Руководство 147, 2012 г., и Руководство по клинической практике Американского общества инфекционистов по диагностике и лечению инфекций диабетической стопы, 2012 г. государственная и частная инфраструктура здравоохранения, оборудование, кадры и текущие возможности на разных уровнях оказания медицинской помощи.
Что вызывает диабетическую стопу?
Неконтролируемый диабет способствует развитию невропатии и заболевания периферических артерий посредством сложных метаболических путей.6 Потеря чувствительности, вызванная периферической невропатией, ишемия вследствие заболевания периферических артерий или их комбинация могут привести к язвам стопы. Систематический обзор (78 исследований из 84 когорт) сообщает о распространенности периферической невропатии, связанной с диабетом, в 0,003–2,8%, и заболевания периферических артерий, связанного с диабетом, в 0,01–0,4%. 4 Рисунок 1 ⇓показывает факторы, которые способствуют осложнениям стопы.
4 Рисунок 1 ⇓показывает факторы, которые способствуют осложнениям стопы.
Рис. 1 Факторы риска и механизм возникновения язвы стопы и ампутации
Диабет также связан с артропатией Шарко, которая включает прогрессирующее разрушение костей, суставов и мягких тканей, чаще всего в голеностопном суставе и стопе. Артропатия Шарко, связанная с диабетом, имеет зарегистрированную распространенность от 0,08% до 13%, но нет высококачественных эпидемиологических исследований стопы Шарко.78 Сочетание невропатии, аномальной нагрузки на стопу, повторяющихся микротравм и метаболических нарушений костей приводит к воспалению. , вызывая остеолиз, переломы, вывихи и деформации.
В странах с низким и средним уровнем дохода ходьба босиком, недостаточная информированность, задержка с обращением за медицинской помощью и нехватка квалифицированных медицинских работников и служб по уходу за стопой являются распространенными факторами, усугубляющими бремя заболеваний стопы.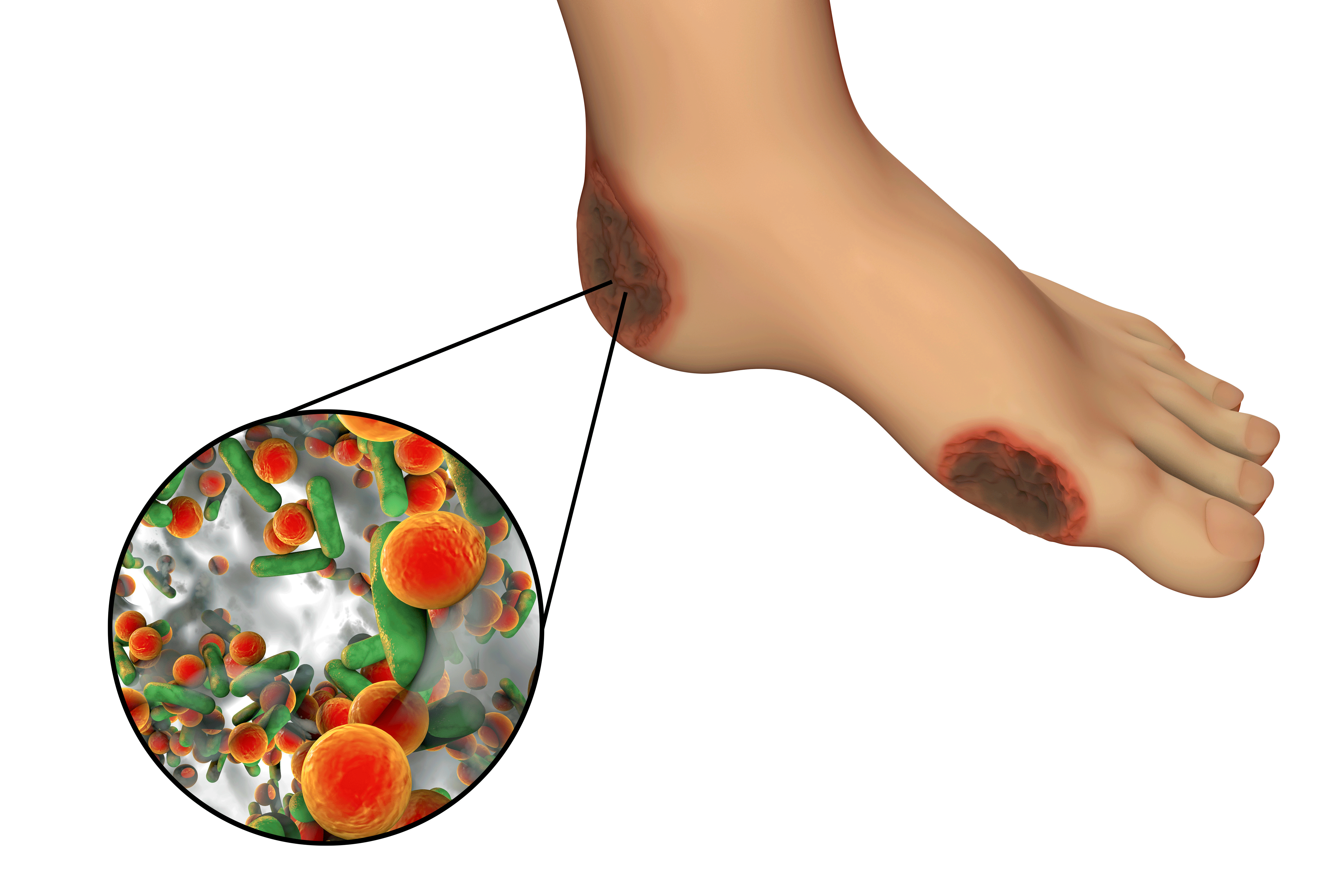
Как диагностируется?
Для раннего выявления заболевания важно тщательное обследование стопы. Скрининг на периферическую невропатию и заболевание периферических артерий может помочь выявить пациентов с риском развития язв стопы. Наличие в анамнезе язв или ампутаций и плохой гликемический контроль повышают риск.
Оцените общее состояние пациента на наличие признаков интоксикации или сепсиса, таких как плохое самочувствие, болезненный вид, аномальное поведение, нарушение кровообращения или дыхания, с лихорадкой или без нее. Осматривайте стопы при каждом последующем посещении на наличие активного заболевания, такого как изъязвление или гангрена (рис. 2⇓). Ищите поражения, такие как грибковая инфекция, трещины и трещины кожи, деформированные ногти, мацерированные паутинные пространства, мозоли и деформации, такие как молоткообразные пальцы, когтистые пальцы и полая стопа, которые увеличивают риск изъязвления (рис. 3⇓).Почувствуйте температуру стоп тыльной стороной ладони. Холодная стопа может свидетельствовать об ишемии, а повышение температуры тела с покраснением и отеком может свидетельствовать о воспалении, таком как острая стопа Шарко или флегмона.
Холодная стопа может свидетельствовать об ишемии, а повышение температуры тела с покраснением и отеком может свидетельствовать о воспалении, таком как острая стопа Шарко или флегмона.
Рис. 2 Гангрена и язва стопы с высоким риском (предыдущая ампутация пальца ноги)
Рис. 3 Молоткообразная деформация пальца стопы с мозолью и язвой Молоткообразный палец возникает из-за ослабления мышц стопы. Сустав, соединяющий стопу с пальцем, сгибается вверх (плюснефаланговое разгибание), а сустав в середине пальца сгибается вниз к полу (проксимальное межфаланговое сгибание).Это приводит к тому, что носок подгибается под стопу и подвергается чрезмерным силам реакции опоры во время ходьбы.
Периферическая невропатия
Целью скрининга является выявление пациентов с потерей защитной чувствительности в стопах. В большинстве руководств для оценки невропатии (рис. 4⇓) у людей с диабетом рекомендуется использовать мононить массой 10 г.910 Эта мононить оказывает изгибающее усилие в 10 г при изгибе. Неспособность почувствовать давление в 10 г — это общепринятое определение потери защитной чувствительности.Этот тест является портативным, дешевым и простым в выполнении (вставка 1).1215 Несмотря на широкое использование монофиламентного теста, его точность в диагностике невропатии варьируется.16 Этот тест можно комбинировать с другим тестом для скрининга невропатии, таким как биотезиометр или градуированный камертон (Rydel Seiffer) для оценки порога восприятия вибрации.1718
Неспособность почувствовать давление в 10 г — это общепринятое определение потери защитной чувствительности.Этот тест является портативным, дешевым и простым в выполнении (вставка 1).1215 Несмотря на широкое использование монофиламентного теста, его точность в диагностике невропатии варьируется.16 Этот тест можно комбинировать с другим тестом для скрининга невропатии, таким как биотезиометр или градуированный камертон (Rydel Seiffer) для оценки порога восприятия вибрации.1718
Рис. 4 Тест монофиламента: места тестирования и применение. Девять подошвенных участков – это дистальный отдел большого пальца стопы; третий палец ноги; пятый палец ноги; головки первой, третьей и пятой плюсневых костей; медиальная стопа, латеральная стопа и пятка; и один дорсальный участок
Вставка 1: Тест монофиламента (рис. 4⇑)
Процедура — Попросите пациента сесть или лечь, вытянув обе ноги и обнажив подошвы.Объясните процедуру и познакомьте его с ощущением, нанеся мононить на чувствительную область, например, на ладонь. Попросите пациента закрыть глаза и говорить «да» каждый раз, когда ощущается прикосновение к подошвам, независимо от того, насколько легко оно ощущается. Поместите мононить под углом 90° к коже и нажимайте на нее до тех пор, пока она не согнется до 1 см, затем удерживайте ее в течение 1–2 секунд и удалите. угадывание следующего приложения.Если пациент не отвечает на каком-либо сайте, повторно посетите тот же сайт еще два раза в произвольной последовательности во время оценки. Если пациент не ощущает ощущения все три раза, результат записывают как потерю защитной чувствительности.11 Потеря защитной чувствительности даже в одном месте подвергает пациента риску осложнений со стопой.
Попросите пациента закрыть глаза и говорить «да» каждый раз, когда ощущается прикосновение к подошвам, независимо от того, насколько легко оно ощущается. Поместите мононить под углом 90° к коже и нажимайте на нее до тех пор, пока она не согнется до 1 см, затем удерживайте ее в течение 1–2 секунд и удалите. угадывание следующего приложения.Если пациент не отвечает на каком-либо сайте, повторно посетите тот же сайт еще два раза в произвольной последовательности во время оценки. Если пациент не ощущает ощущения все три раза, результат записывают как потерю защитной чувствительности.11 Потеря защитной чувствительности даже в одном месте подвергает пациента риску осложнений со стопой.
Участки тестирования и пороговое значение — В большинстве исследований рекомендуется тестирование на 10 участках.
Неспособность воспринять 10-граммовую мононить трижды даже в одном месте означает, что пациент потерял защитную чувствительность.1112
Изменчивость между наблюдателями — Сообщается, что это больше относится к пяткам, с более высокой вероятностью ложноположительного результата. .
.
Долговечность мононити — Монофила имеет тенденцию к утомлению при многократном использовании, и рекомендуется 24-часовой период восстановления после 100 циклов сжатия.14 Замените мононить через три месяца регулярного использования.
Болезнь периферических артерий
Узнайте в анамнезе о перемежающейся хромоте и боли в покое, которые указывают на заболевание периферических артерий. плечевой индекс является дополнительным показателем для диагностики заболеваний периферических артерий. 1921 Это отношение самого высокого систолического артериального давления на лодыжке (тыльная артерия стопы или задняя большеберцовая артерия) к систолическому артериальному давлению на руке, которое измеряется с помощью доплеровского метода. устройство.10 См. вставку 2 по оценке тяжести обструкции. Измерение лодыжечно-плечевого индекса зависит от пользователя. Люди с диабетом часто могут иметь ложно повышенные уровни лодыжечно-плечевого индекса в результате плохой сжимаемости из-за кальцифицированных артерий. 21 Кроме того, наличие оборудования, нехватка времени и отсутствие обучения считаются основными препятствиями для тестирования лодыжечно-плечевого индекса в первичной медико-санитарной помощи. 232425
21 Кроме того, наличие оборудования, нехватка времени и отсутствие обучения считаются основными препятствиями для тестирования лодыжечно-плечевого индекса в первичной медико-санитарной помощи. 232425
Блок 2: Лодыжечно-плечевой индекс
Интерпретируется тяжесть заболевания периферических артерий22:
0.91-1.3-Normal
2
0,70-0,90-мягких обструкции
0,40-0,69-умеренные обструкции
<0,40-сильная обструкция
> 1.3-плохо сжимаемое сосуд
на На основании этой первоначальной оценки пациентов можно разделить на группы с низким, умеренным или высоким риском развития диабетической стопы (см. инфографику).9
Как это можно предотвратить?
Регулярный осмотр стопы
Рекомендуемая частота последующих осмотров основана на консенсусе экспертов (см. инфографику).Людям с низким риском следует продолжать ежегодную оценку состояния стопы, поскольку они могут прогрессировать до среднего или высокого риска. Подчеркните важность ухода за стопами и контроля гликемического контроля.
Подчеркните важность ухода за стопами и контроля гликемического контроля.
Более частое наблюдение рекомендуется пациентам с умеренным или высоким риском, например, с деформацией стопы или с диагнозом периферической нейропатии или заболевания периферических артерий при первоначальной оценке. Повторное тестирование на невропатию не требуется, если оно было диагностировано ранее. Обращение нейропатии в исследованиях не установлено.Достаточно быстрого осмотра на предмет нарушения целостности кожи или изъязвления. Пациенты с бессимптомным заболеванием периферических артерий могут наблюдаться в первичном звене и лечиться в соответствии с рекомендациями по лечению заболеваний периферических артерий.21
Направляйте пациентов с мозолями и деформированными ногтями пальцев ног в профилактические подиатрические службы для базового ухода за ногтями и кожей, включая санацию мозолей. Своевременное обращение в службы защиты стопы для контроля факторов риска у пациентов с диабетом предотвращает инфекцию, гангрену, ампутацию или смерть, а также снижает госпитализацию и расходы. 9
9
Гликемический контроль
Ранний и хороший гликемический контроль эффективен для предотвращения невропатии, но недостаточно исследований, показывающих, что гликемический контроль излечивает невропатию.26 Обсудите с пациентами и контролировать их в соответствии со стандартными рекомендациями по лечению диабета, чтобы предотвратить или замедлить прогрессирование периферической невропатии. контроль уровня глюкозы в крови и модифицируемые сердечно-сосудистые факторы риска, такие как диета, физические упражнения, масса тела и отказ от курения.
Важность ухода за ногами и советы по базовому уходу за ногами (см. вставку 3). Предлагая советы, учитывайте культурные обычаи и религиозные убеждения пациента, а также социальную и семейную поддержку.
Текущий риск развития проблемы со стопой.
Когда обращаться за профессиональной помощью и к кому обращаться в экстренных случаях.
Вставка 3: Советы по уходу за стопами для людей с диабетом19
Ежедневно осматривайте обе стопы, включая область между пальцами.
 Попросите опекуна сделать это, если вы не можете этого сделать.
Попросите опекуна сделать это, если вы не можете этого сделать.Ежедневно мыть ноги водой комнатной температуры, тщательно высушивая, особенно между пальцами.
Используйте смазывающие масла или кремы для сухой кожи, но не между пальцами ног.
Стричь ногти прямо поперек.
Не удаляйте мозоли и мозоли с помощью химических средств или пластыря. Они не должны быть удалены в домашних условиях и должны управляться обученным персоналом.
Всегда надевайте носки с обувью и проверяйте внутреннюю часть обуви на наличие посторонних предметов, прежде чем надевать ее.
Избегайте постоянного хождения босиком.
Убедитесь, что квалифицированный медицинский работник регулярно осматривает ваши стопы.
Немедленно уведомите поставщика медицинских услуг при появлении волдыря, пореза, царапины или язвы.
Недостаточно доказательств эффективности обучения пациентов уходу за ногами. Кокрановский обзор 11 рандомизированных контролируемых исследований пришел к выводу, что краткое обучение уходу за стопой само по себе положительно влияет на знания и поведение пациентов в краткосрочной перспективе, но неэффективно для предотвращения диабетических язв стопы.Обучение в структурированном, организованном и повторяющемся режиме в сочетании с профилактическими вмешательствами может, однако, предотвратить проблемы со стопой. 29 Хотя Международная рабочая группа по диабетической стопе признает ограниченность данных о долгосрочной эффективности обучения пациентов, она рекомендует ту или иную форму обучение пациентов с целью улучшения их знаний об уходе за ногами и поведения.10
Кокрановский обзор 11 рандомизированных контролируемых исследований пришел к выводу, что краткое обучение уходу за стопой само по себе положительно влияет на знания и поведение пациентов в краткосрочной перспективе, но неэффективно для предотвращения диабетических язв стопы.Обучение в структурированном, организованном и повторяющемся режиме в сочетании с профилактическими вмешательствами может, однако, предотвратить проблемы со стопой. 29 Хотя Международная рабочая группа по диабетической стопе признает ограниченность данных о долгосрочной эффективности обучения пациентов, она рекомендует ту или иную форму обучение пациентов с целью улучшения их знаний об уходе за ногами и поведения.10
Обувь
Обувь, закрывающая кожу, вызывает потоотделение и может предрасполагать к грибковым инфекциям,3031 особенно в тропических странах.В идеале обувь для людей с диабетом должна иметь широкий носок, мягкую амортизирующую подошву, дополнительную глубину для размещения ортезов, если это необходимо, а также шнурки или липучки для подгонки и регулировки. Новую пару обуви можно носить непродолжительное время ежедневно, пока она не станет удобной. Пациенты обычно плохо соблюдают предписанную обувь, особенно дома, где они более активны.29 Пациентам с подошвенными язвами на передней части стопы или пятке может быть предложена разгрузочная обувь (рис. 5⇓), чтобы обеспечить заживление язвы и предотвратить рецидив.
Новую пару обуви можно носить непродолжительное время ежедневно, пока она не станет удобной. Пациенты обычно плохо соблюдают предписанную обувь, особенно дома, где они более активны.29 Пациентам с подошвенными язвами на передней части стопы или пятке может быть предложена разгрузочная обувь (рис. 5⇓), чтобы обеспечить заживление язвы и предотвратить рецидив.
Рис. 5 Разгрузка обуви снижает давление на определенную часть стопы, что позволяет заживлению язвы на этой части или предотвращает появление новых язв. На верхнем рисунке показана обувь, которая снижает давление на переднюю часть стопы, а показанная внизу обувь позволяет разгрузить пятку.
Когда обращаться?
Немедленно направьте пациентов с опасными для жизни или конечностей проблемами, такими как изъязвление стопы с лихорадкой или любыми признаками сепсиса; изъязвление с ишемией конечностей; гангрена или подозрение на глубокую инфекцию мягких тканей или костей, на которую обычно указывает либо сильно опухшая стопа с блестящей кожей и пятнами обесцвечивания, либо ощущение песка в костях во время зондирования кости в открытой ране. 9 Обратитесь в специализированный центр диабетической стопы или в общую хирургию для лечения ран, разгрузки, реваскуляризации, если необходимо, и реабилитации.
9 Обратитесь в специализированный центр диабетической стопы или в общую хирургию для лечения ран, разгрузки, реваскуляризации, если необходимо, и реабилитации.
Объясните пациентам необходимость обращения к специалисту для предотвращения осложнений. Обеспечить подробную и четкую коммуникацию до направления пациентов, чтобы можно было оказать междисциплинарную помощь при первой же возможности.
Перед направлением промыть язву чистой водой или физиологическим раствором и наложить стерильную инертную повязку, например марлю, пропитанную физиологическим раствором, для контроля экссудата и поддержания теплой влажной среды для заживления.Избегайте микробицидных средств, таких как перекись водорода, повидон-йод или хлоргексидин, для очистки или перевязки язвы, поскольку они цитотоксичны. Не рекомендуются дорогостоящие антимикробные повязки.9 Подберите повязки, обувь и ходьбу, чтобы избежать нагрузки на пораженную стопу.32 Важно раннее и агрессивное лечение для контроля инфекции, особенно при наличии язвы. Начинайте лечение антибиотиками в соответствии с политикой применения антибиотиков, основанной на местной резистентности. Перед началом антибиотикотерапии возьмите кусочек мягкой ткани из основания язвы для посева и чувствительности или возьмите глубокий мазок для посева.9 Срочно, в течение одного или двух дней, направьте пациентов с болью в покое, неосложненной язвой или острой стопой Шарко в анамнезе. и рассмотрение вопроса о реваскуляризации.21
Начинайте лечение антибиотиками в соответствии с политикой применения антибиотиков, основанной на местной резистентности. Перед началом антибиотикотерапии возьмите кусочек мягкой ткани из основания язвы для посева и чувствительности или возьмите глубокий мазок для посева.9 Срочно, в течение одного или двух дней, направьте пациентов с болью в покое, неосложненной язвой или острой стопой Шарко в анамнезе. и рассмотрение вопроса о реваскуляризации.21
Необходимо интегрировать ведение и направление к специалистам первичной медико-санитарной помощи, специализированным центрам лечения диабетической стопы и междисциплинарным службам ухода за стопой (см. инфографику).
Как можно организовать услуги по уходу за диабетической стопой в Индии?
Почти 415 миллионов человек во всем мире страдают диабетом, из них 75% живут в странах с низким и средним уровнем дохода. В Индии диабетом страдают около 70 миллионов человек, и, по прогнозам, к 2040 году это число возрастет до 125 миллионов. соответствующее направление диабетической стопы; услуги по защите стопы на уровне сообщества для ортопедической помощи и лечения простых проблем со стопами; и междисциплинарные услуги по уходу за ногами на третичном уровне для решения сложных проблем со стопами.9
соответствующее направление диабетической стопы; услуги по защите стопы на уровне сообщества для ортопедической помощи и лечения простых проблем со стопами; и междисциплинарные услуги по уходу за ногами на третичном уровне для решения сложных проблем со стопами.9
В странах с низким и средним уровнем дохода врачи первичной медико-санитарной помощи не обучены уходу за диабетической стопой, ортопедия как дисциплина зарождается, а многопрофильные услуги по уходу за стопой доступны в нескольких центрах третичной помощи.
Мы рекомендуем обучать врачей первичного звена уходу за диабетической стопой, особенно в странах с высоким бременем диабета. Больницы направления должны создать центры диабетической стопы по специальности общая хирургия. Эти центры будут предоставлять услуги по защите стопы, такие как удаление мозолей и уход за ногтями, а также операции, такие как обработка ран и малые или большие ампутации.Многопрофильные услуги по уходу за стопой должны предоставляться во всех больницах третичного уровня, где есть оборудование для сосудистых вмешательств и ортезов.
Обучение на практике
В вашей практике какой процент людей с диабетом прошел обследование стопы за последние 12 месяцев?
Опишите, как вы будете проводить скрининг пациентов с диабетом на периферическую невропатию и заболевание периферических артерий.
Что бы вы посоветовали пациенту с диабетом по уходу за ногами?
Как пациенты участвовали в создании этой статьи
Пациенты не участвовали в создании этой статьи.
Предложения для будущих исследований
Помогает ли классификация тяжести заболевания периферических артерий с использованием лодыжечно-плечевого индекса направлять мероприятия по предотвращению язв стопы у людей с диабетом?
Какова чувствительность теста с монофиламентом для диагностики периферической нейропатии, а также различия между наблюдателями среди обученных медицинских работников?
Какая модель обучения пациентов эффективна для предотвращения осложнений диабетической стопы?
Сноски
Авторы: С.
 М., К.С. и А.М. задумали и разработали обзор.SM и KC создали первый черновик. AM и AK пересмотрели содержание и утвердили окончательную версию для публикации. Все авторы выступают поручителями.
М., К.С. и А.М. задумали и разработали обзор.SM и KC создали первый черновик. AM и AK пересмотрели содержание и утвердили окончательную версию для публикации. Все авторы выступают поручителями.Финансирование: Министерство здравоохранения и благосостояния семьи Индии профинансировало процесс разработки стандартного руководства по лечению диабетической стопы. Департамент международного развития финансировал техническую помощь, предоставленную Global Health and Development Group (ранее NICE International) группе по разработке рекомендаций по диабетической стопе.
Конкурирующие интересы: Мы прочитали и поняли политику BMJ в отношении декларации интересов и заявляем следующее: SM, KC и AK были членами группы по разработке руководства для стандартного руководства по лечению диабетической стопы: профилактика и лечение в Индия, 2016 г., опубликовано Министерством здравоохранения и благосостояния семьи правительства Индии. AM предоставил техническую информацию по методологии для этой группы по разработке руководства.

Происхождение и рецензирование: Эта статья является одной из серии статей, подготовленных по заказу BMJ Глобальной группы здравоохранения и развития Имперского колледжа Лондона (ранее NICE International) в рамках Международной инициативы по поддержке принятия решений (www.idsihealth.org). BMJ сохранил за собой полный редакционный контроль над внешним рецензированием, редактированием и публикацией. Плата за открытый доступ финансируется Фондом Билла и Мелинды Гейтс.
Согласие пациента: Все фотографии включены после получения согласия пациента.
Это статья с открытым доступом, распространяемая в соответствии с условиями лицензии Creative Commons Attribution (CC BY 4.0), которая позволяет другим распространять, перерабатывать, адаптировать и строить на основе этой работы для коммерческого использования при условии, что оригинал работа цитируется правильно.См.: http://creativecommons.org/licenses/by/4.0/.
Диабетическая невропатия.
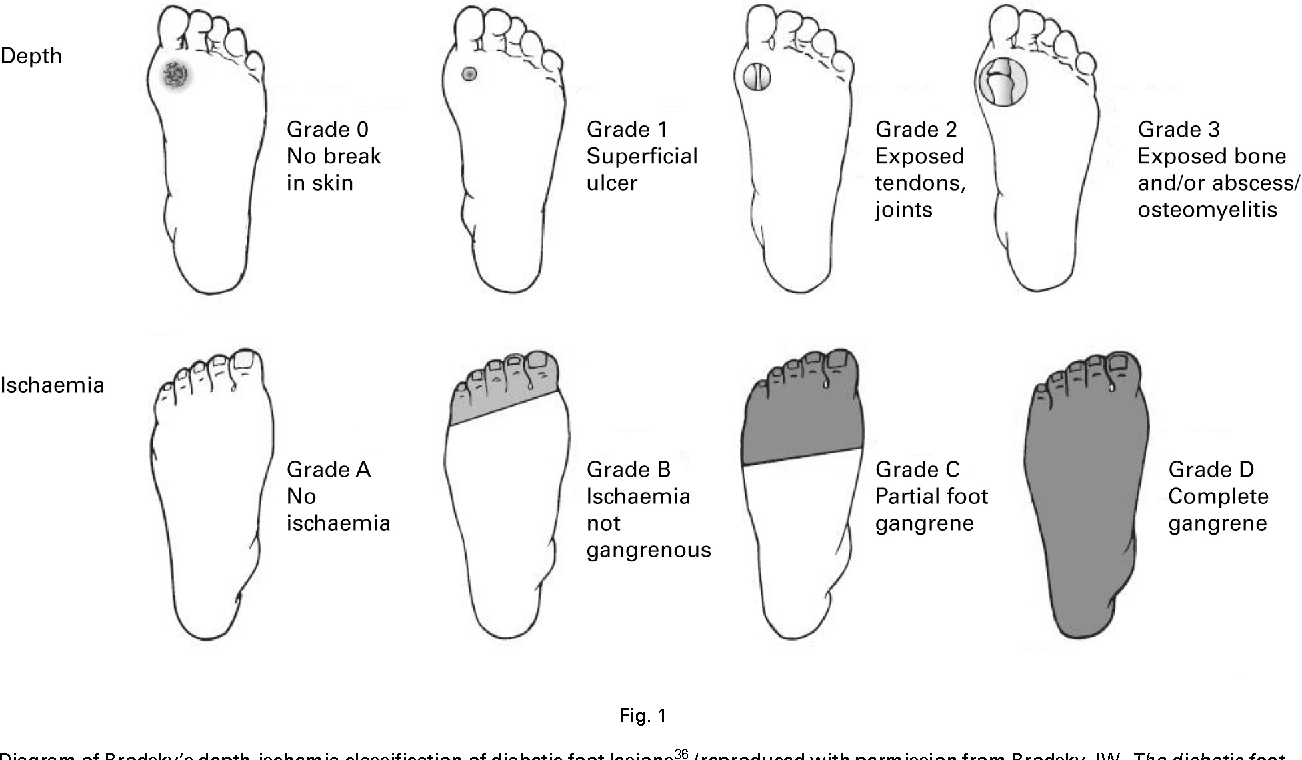 Симптомы и причины
Симптомы и причины
Обзор
Диабетическая невропатия — это тип повреждения нервов, который может возникнуть при диабете. Высокий уровень сахара в крови (глюкозы) может повредить нервы по всему телу. Диабетическая невропатия чаще всего повреждает нервы в ногах и ступнях.
В зависимости от пораженных нервов симптомы диабетической невропатии могут варьироваться от боли и онемения в ногах и ступнях до проблем с пищеварительной системой, мочевыводящими путями, кровеносными сосудами и сердцем.Некоторые люди имеют легкие симптомы. Но для других диабетическая невропатия может быть довольно болезненной и инвалидизирующей.
Диабетическая невропатия — это серьезное осложнение диабета, которое может затронуть до 50% людей с диабетом. Но вы часто можете предотвратить диабетическую невропатию или замедлить ее развитие с помощью постоянного контроля уровня сахара в крови и здорового образа жизни.
Товары и услуги
Показать больше продуктов Mayo Clinic
Симптомы
Существует четыре основных типа диабетической невропатии.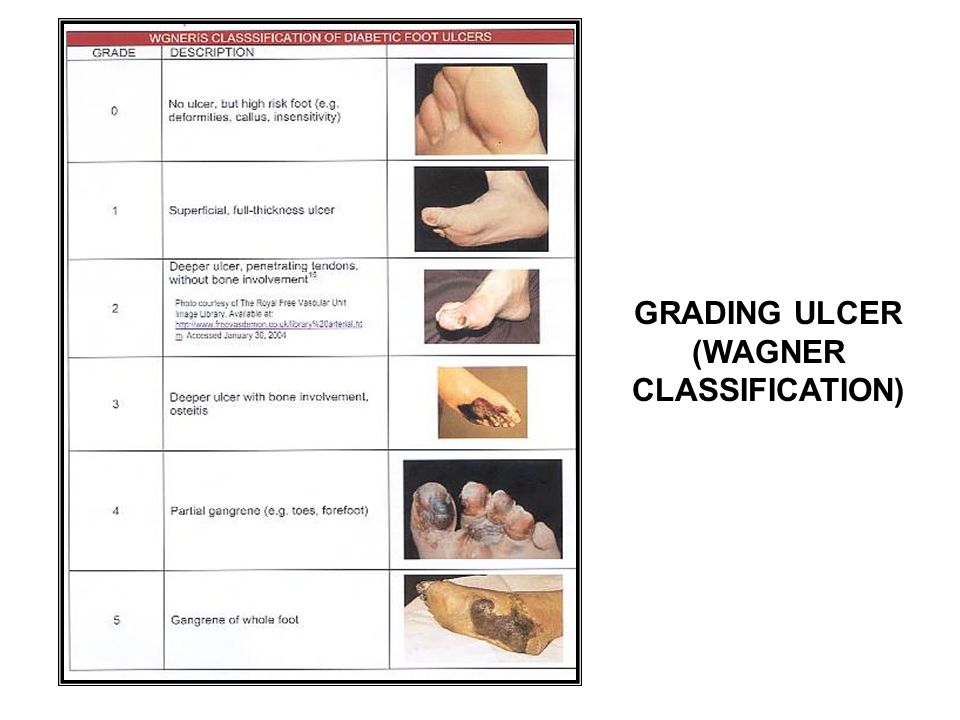 У вас может быть один или несколько типов невропатии.
У вас может быть один или несколько типов невропатии.
Ваши симптомы будут зависеть от того, какой у вас тип и какие нервы поражены. Обычно симптомы развиваются постепенно. Вы можете не заметить, что что-то не так, пока не произойдет значительное повреждение нерва.
Периферическая невропатия
Этот тип невропатии также можно назвать дистальной симметричной периферической невропатией. Это наиболее распространенный тип диабетической невропатии. Сначала поражаются ступни и ноги, а затем кисти и предплечья.Признаки и симптомы периферической невропатии часто усиливаются ночью и могут включать:
- Онемение или снижение способности чувствовать боль или изменения температуры
- Ощущение покалывания или жжения
- Острые боли или судороги
- Повышенная чувствительность к прикосновению — для некоторых людей даже вес простыни может быть болезненным
- Серьезные заболевания стопы, такие как язвы, инфекции, боли в костях и суставах
Вегетативная невропатия
Вегетативная нервная система контролирует ваше сердце, мочевой пузырь, желудок, кишечник, половые органы и глаза. Диабет может поражать нервы в любой из этих областей, что может привести к:
Диабет может поражать нервы в любой из этих областей, что может привести к:
- Неосведомленность о низком уровне сахара в крови (неосведомленность о гипогликемии)
- Проблемы с мочевым пузырем или кишечником
- Медленное опорожнение желудка (гастропарез), вызывающее тошноту, рвоту и потерю аппетита
- Изменения в том, как ваши глаза адаптируются от света к темноте
- Снижение сексуальной реакции
Проксимальная невропатия (диабетическая полирадикулопатия)
Этот тип невропатии, также называемый диабетической амиотрофией, часто поражает нервы в бедрах, бедрах, ягодицах или ногах.Это может также повлиять на область живота и груди. Симптомы обычно проявляются на одной стороне тела, но могут распространяться и на другую сторону. У вас может быть:
- Сильная боль в бедре и бедре или ягодице
- Возможная слабость и сокращение мышц бедра
- Трудность вставания из положения сидя
- Сильная боль в животе
Мононевропатия (очаговая невропатия)
Различают два типа мононевропатии — краниальную и периферическую. Мононевропатия относится к повреждению определенного нерва.Мононевропатия также может привести к:
Мононевропатия относится к повреждению определенного нерва.Мононевропатия также может привести к:
- Трудности с фокусировкой или двоение в глазах
- Боль за одним глазом
- Паралич одной стороны лица (паралич Белла)
- Онемение или покалывание в руке или пальцах, кроме мизинца (мизинца)
- Слабость в руке, из-за которой вы можете ронять предметы
Когда обращаться к врачу
Позвоните своему врачу, чтобы записаться на прием, если у вас есть:
- Порез или язва на стопе, инфицированная или незаживающая
- Жжение, покалывание, слабость или боль в руках или ногах, которые мешают повседневной деятельности или сну
- Изменения пищеварения, мочеиспускания или половой функции
- Головокружение и обмороки
Американская диабетическая ассоциация рекомендует начинать скрининг на диабетическую невропатию сразу после постановки диагноза диабета 2 типа и через пять лет после постановки диагноза диабета 1 типа.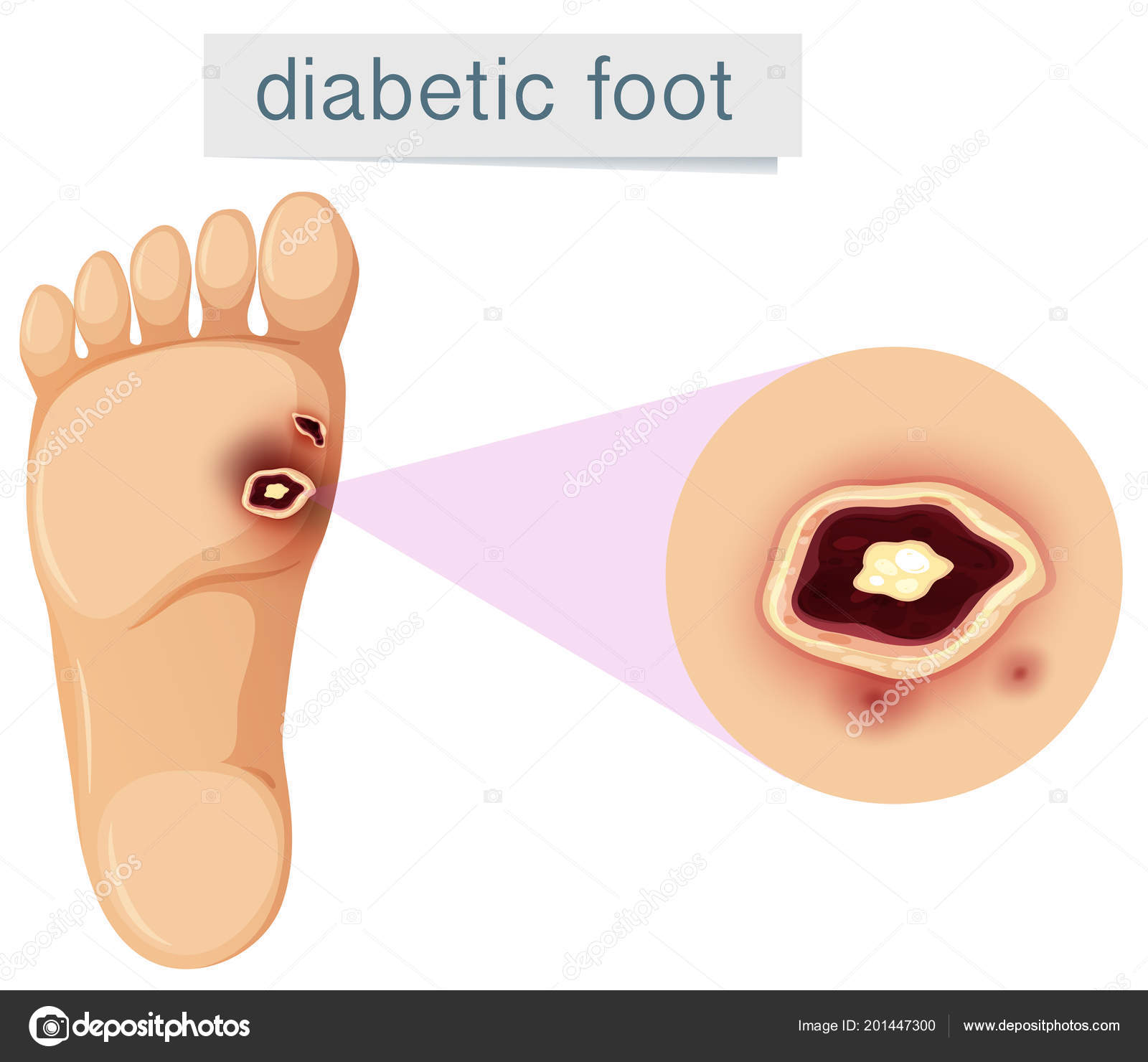 После этого скрининг рекомендуется проводить ежегодно.
После этого скрининг рекомендуется проводить ежегодно.
Причины
Точная причина каждого типа невропатии неизвестна. Исследователи считают, что со временем неконтролируемый высокий уровень сахара в крови повреждает нервы и мешает их способности посылать сигналы, что приводит к диабетической невропатии. Высокий уровень сахара в крови также ослабляет стенки мелких кровеносных сосудов (капилляров), которые снабжают нервы кислородом и питательными веществами.
Факторы риска
У любого больного диабетом может развиться невропатия. Но эти факторы риска повышают вероятность повреждения нервов:
- Плохой контроль уровня сахара в крови. Неконтролируемый уровень сахара в крови подвергает вас риску всех осложнений диабета, включая повреждение нервов.
- Сахарный диабет в анамнезе. Риск развития диабетической невропатии увеличивается по мере того, как вы болеете диабетом, особенно если уровень сахара в крови плохо контролируется.

- Болезни почек. Диабет может повредить почки. Повреждение почек посылает токсины в кровь, что может привести к повреждению нервов.
- Лишний вес. Индекс массы тела (ИМТ) 25 или более может увеличить риск диабетической невропатии.
- Курение. Курение сужает и затвердевает ваши артерии, уменьшая приток крови к ногам и ступням. Это затрудняет заживление ран и повреждает периферические нервы.
Осложнения
Диабетическая невропатия может вызывать ряд серьезных осложнений, включая:
- Неосознанность гипогликемии. Уровень сахара в крови ниже 70 миллиграммов на децилитр (мг/дл) обычно вызывает дрожь, потливость и учащенное сердцебиение. Но если у вас вегетативная невропатия, вы можете не заметить этих тревожных признаков.
- Потеря пальца ноги, стопы или голени. Повреждение нерва может привести к потере чувствительности в ногах, поэтому даже незначительные порезы могут превратиться в раны или язвы, даже если вы этого не осознаете.
 В тяжелых случаях инфекция может распространиться на кости или привести к гибели тканей. Может потребоваться удаление (ампутация) пальца ноги, стопы или даже голени.
В тяжелых случаях инфекция может распространиться на кости или привести к гибели тканей. Может потребоваться удаление (ампутация) пальца ноги, стопы или даже голени. - Инфекции мочевыводящих путей и недержание мочи. Если нервы, контролирующие мочевой пузырь, повреждены, вы не сможете полностью опорожнить мочевой пузырь. Бактерии могут накапливаться в мочевом пузыре и почках, вызывая инфекции мочевыводящих путей. Повреждение нерва также может повлиять на вашу способность чувствовать, когда вам нужно помочиться, или контролировать мышцы, выделяющие мочу, что приводит к ее подтеканию (недержанию мочи).
- Резкие перепады артериального давления. Повреждение нервов, контролирующих кровоток, может повлиять на способность организма регулировать артериальное давление. Это может вызвать резкое падение давления, когда вы встаете после сидения, что может привести к головокружению и обмороку.
- Проблемы с пищеварением.
 Если повреждение нерва поражает пищеварительный тракт, у вас может быть запор или диарея, или и то, и другое. Повреждение нервов, связанное с диабетом, может привести к гастропарезу — состоянию, при котором желудок опорожняется слишком медленно или не опорожняется вообще, что вызывает вздутие живота и расстройство желудка.
Если повреждение нерва поражает пищеварительный тракт, у вас может быть запор или диарея, или и то, и другое. Повреждение нервов, связанное с диабетом, может привести к гастропарезу — состоянию, при котором желудок опорожняется слишком медленно или не опорожняется вообще, что вызывает вздутие живота и расстройство желудка. - Сексуальная дисфункция. Вегетативная невропатия часто повреждает нервы, влияющие на половые органы. У мужчин может возникнуть эректильная дисфункция. Женщины могут испытывать трудности со смазкой и возбуждением.
- Повышенное или пониженное потоотделение. Повреждение нерва может нарушить работу потовых желез и затруднить правильное регулирование температуры тела.
Профилактика
Вы можете предотвратить или отсрочить диабетическую невропатию и ее осложнения, тщательно контролируя уровень сахара в крови и заботясь о своих ногах.
Управление уровнем сахара в крови
Американская диабетическая ассоциация рекомендует людям с диабетом сдавать анализ на A1C не менее двух раз в год. Этот тест оценивает средний уровень сахара в крови за последние два-три месяца.
Этот тест оценивает средний уровень сахара в крови за последние два-три месяца.
Цели A1C, возможно, должны быть индивидуализированы, но для многих взрослых Американская диабетическая ассоциация рекомендует уровень A1C менее 7%. Если уровень сахара в крови выше вашего целевого уровня, вам могут потребоваться изменения в вашем ежедневном управлении, такие как добавление или корректировка ваших лекарств или изменение диеты.
Уход за ногами
Проблемы со стопами, в том числе незаживающие раны, язвы и даже ампутация, являются распространенными осложнениями диабетической невропатии. Но вы можете предотвратить многие из этих проблем, проводя тщательный осмотр стопы не реже одного раза в год, приглашая врача осматривать стопы при каждом посещении врача и тщательно ухаживая за стопами дома.
Следуйте рекомендациям врача по правильному уходу за ногами. Для защиты здоровья ваших ног:
- Ежедневно осматривайте ноги.
 Ищите волдыри, порезы, кровоподтеки, потрескавшуюся и шелушащуюся кожу, покраснение и опухоль. Воспользуйтесь зеркалом или попросите друга или члена семьи помочь вам осмотреть те части ваших стоп, которые трудно увидеть.
Ищите волдыри, порезы, кровоподтеки, потрескавшуюся и шелушащуюся кожу, покраснение и опухоль. Воспользуйтесь зеркалом или попросите друга или члена семьи помочь вам осмотреть те части ваших стоп, которые трудно увидеть. - Держите ноги в чистоте и сухости. Ежедневно мойте ноги теплой водой с мягким мылом. Избегайте замачивания ног. Тщательно высушите ноги и между пальцами ног.
- Увлажните ноги. Помогает предотвратить растрескивание. Но не наносите лосьон между пальцами ног, потому что это может способствовать росту грибка.
- Аккуратно подстригите ногти на ногах. Стричь ногти прямо поперек. Аккуратно подпилите края, чтобы избежать острых краев.
- Носите чистые сухие носки. Ищите носки из хлопка или влагоотводящих волокон, без тугих резинок и толстых швов.
- Носите мягкую обувь, которая вам подходит. Всегда носите обувь или тапочки, чтобы защитить ноги.
 Убедитесь, что ваша обувь подходит вам по размеру и позволяет пальцам ног двигаться. Врач-педиатр может научить вас, как покупать правильно подобранную обувь и предотвращать такие проблемы, как натоптыши и мозоли.Если вы имеете право на участие в программе Medicare, ваш план может покрывать расходы как минимум на одну пару обуви в год.
Убедитесь, что ваша обувь подходит вам по размеру и позволяет пальцам ног двигаться. Врач-педиатр может научить вас, как покупать правильно подобранную обувь и предотвращать такие проблемы, как натоптыши и мозоли.Если вы имеете право на участие в программе Medicare, ваш план может покрывать расходы как минимум на одну пару обуви в год.
Часто задаваемые вопросы: диабетические язвы стопы
Что такое диабетическая язва стопы?
Язва диабетической стопы — это открытая язва или рана, которая возникает примерно у 15% пациентов с диабетом и обычно локализуется на подошве стопы. Из тех, у кого развивается язва стопы, шесть процентов будут госпитализированы из-за инфекции или другого осложнения, связанного с язвой.
Диабет является основной причиной нетравматических ампутаций нижних конечностей в Соединенных Штатах, и примерно от 14 до 24 процентов пациентов с диабетом, у которых развивается язва стопы, подвергаются ампутации.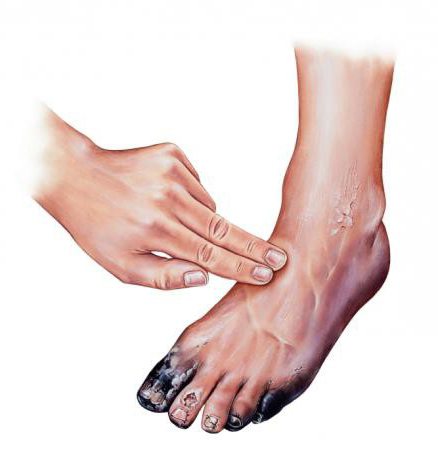 Однако исследования показали, что развитие язв стопы можно предотвратить.
Однако исследования показали, что развитие язв стопы можно предотвратить.
Кто может заболеть диабетической язвой стопы?
У любого человека, страдающего диабетом, может развиться язва стопы. Коренные американцы, афроамериканцы, выходцы из Латинской Америки и пожилые мужчины более склонны к развитию язвы.Люди, использующие инсулин, подвержены более высокому риску развития язвы стопы, как и пациенты с заболеваниями почек, глаз и сердца, связанными с диабетом. Избыточный вес и употребление алкоголя и табака также играют роль в развитии язв стопы.
Как образуются диабетические язвы стопы?
Язвы образуются из-за сочетания факторов, таких как отсутствие чувствительности в стопе, плохое кровообращение, деформации стопы, раздражение (например, трение или давление) и травма, а также длительность диабета.У пациентов, страдающих диабетом в течение многих лет, может развиться невропатия, снижение или полное отсутствие способности чувствовать боль в ногах из-за повреждения нервов, вызванного повышенным уровнем глюкозы в крови с течением времени. Повреждение нерва часто может происходить без боли, и человек может даже не знать о проблеме. Ваш ортопед может проверить стопы на невропатию с помощью простого и безболезненного инструмента, называемого монофиламентом.
Повреждение нерва часто может происходить без боли, и человек может даже не знать о проблеме. Ваш ортопед может проверить стопы на невропатию с помощью простого и безболезненного инструмента, называемого монофиламентом.
Сосудистое заболевание может осложнить язву стопы, снижая способность организма к заживлению и увеличивая риск инфекции.Повышение уровня глюкозы в крови может снизить способность организма бороться с потенциальной инфекцией, а также замедлить заживление.
В чем ценность лечения диабетической язвы стопы?
При обнаружении язвы немедленно обратитесь за ортопедической помощью. Язвы стопы у больных сахарным диабетом следует лечить по нескольким причинам:
- Для снижения риска инфекции и ампутации
- Для улучшения функции и качества жизни
- Чтобы сократить расходы на здравоохранение
Как лечить диабетическую язву стопы?
Основная цель лечения язв стопы – добиться заживления как можно скорее. Чем быстрее заживление раны, тем меньше вероятность заражения.
Чем быстрее заживление раны, тем меньше вероятность заражения.
Существует несколько ключевых факторов надлежащего лечения диабетической язвы стопы:
- Профилактика инфекции
- Снятие давления с участка, называемое «разгрузкой»
- Удаление омертвевшей кожи и тканей, называемое «санацией»
- Наложение лекарств или повязок на язву
- Управление уровнем глюкозы в крови и другими проблемами со здоровьем
Не все язвы инфицированы; однако, если ваш ортопед диагностирует инфекцию, потребуется программа лечения антибиотиками, обработка ран и, возможно, госпитализация.
Предотвращение заражения
Существует несколько важных факторов, препятствующих заражению язвы:
- Держите уровень глюкозы в крови под жестким контролем
- Содержите язву в чистоте и перевязывайте
- Ежедневно очищайте рану с помощью раневой повязки или бинта
- Не ходить босиком
Разгрузка
Для оптимального заживления язвы, особенно на подошве стопы, необходимо «разгрузить». Пациентов могут попросить носить специальную обувь или корсет, специальные гипсовые повязки или пользоваться инвалидной коляской или костылями.Эти устройства уменьшат давление и раздражение в области язвы и помогут ускорить процесс заживления.
Пациентов могут попросить носить специальную обувь или корсет, специальные гипсовые повязки или пользоваться инвалидной коляской или костылями.Эти устройства уменьшат давление и раздражение в области язвы и помогут ускорить процесс заживления.
За последние десять лет наука об уходе за ранами значительно продвинулась вперед. Теперь известно, что старая мысль «пустить воздух» вредна для исцеления. Мы знаем, что раны и язвы заживают быстрее и с меньшим риском заражения, если их держать закрытыми и влажными. Применение бетадина полной концентрации, перекиси, гидромассажа и замачивания не рекомендуется, так как это может привести к дальнейшим осложнениям.
Применение лекарств и повязок
Надлежащее лечение ран включает использование повязок и местных лекарств. Они варьируются от обычного физиологического раствора до передовых продуктов, таких как факторы роста, повязки на язвы и заменители кожи, которые, как было показано, очень эффективны при заживлении язв стопы.
Чтобы рана зажила, в изъязвленной области должно быть адекватное кровообращение. Ваш ортопед может назначить оценочные тесты, такие как неинвазивные исследования, или проконсультироваться с сосудистым хирургом.
Контроль уровня глюкозы в крови
Строгий контроль уровня глюкозы в крови имеет первостепенное значение при лечении диабетической язвы стопы. Работая в тесном контакте с врачом или эндокринологом, вы улучшите заживление и снизите риск осложнений.
Хирургические принадлежности
Большинство неинфицированных язв стоп лечат без хирургического вмешательства; однако, когда это не удается, может быть целесообразным хирургическое лечение.Примеры хирургической помощи для устранения давления на пораженный участок включают бритье или иссечение костей и коррекцию различных деформаций, таких как молоткообразные пальцы, бурсит или костные «шишки».
Лечебные факторы
Время заживления зависит от множества факторов, таких как размер и расположение раны, давление на рану при ходьбе или стоянии, отек, кровообращение, уровень глюкозы в крови, уход за раной и то, что наносится на рану. Заживление может произойти в течение нескольких недель или занять несколько месяцев.
Заживление может произойти в течение нескольких недель или занять несколько месяцев.
Как предотвратить язву стопы?
Лучший способ лечения диабетической язвы стопы — прежде всего предотвратить ее развитие. Рекомендуемые рекомендации включают посещение ортопеда на регулярной основе. Он или она может определить, подвержены ли вы высокому риску развития язвы стопы, и внедрить стратегии профилактики.
Вы подвергаетесь высокому риску, если:
- Невропатия
- Плохое кровообращение
- Имеют деформацию стопы (т.е. бурсит, молоткообразный палец)
- Носить неподходящую обувь
- Неконтролируемый уровень сахара в крови
Снижение дополнительных факторов риска, таких как курение, употребление алкоголя, высокий уровень холестерина и повышенный уровень глюкозы в крови, важно для профилактики и лечения диабетической язвы стопы. Ношение соответствующей обуви и носков значительно снизит риски. Ваш ортопед может дать рекомендации по выбору подходящей обуви.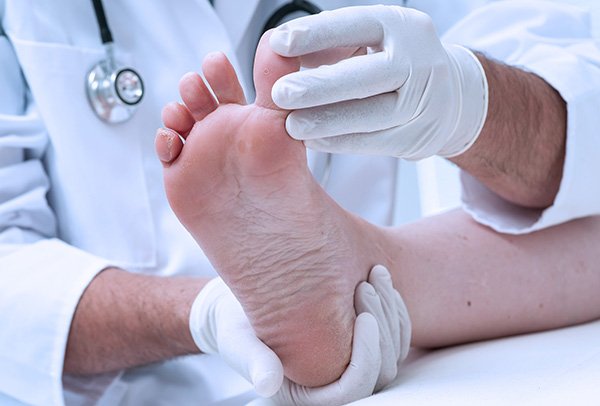
Научиться проверять свои ноги очень важно, чтобы как можно раньше заметить потенциальную проблему.Каждый день осматривайте свои стопы, особенно между пальцами и подошвой, на наличие порезов, синяков, трещин, волдырей, покраснений, язв и любых признаков патологии. Каждый раз, когда вы посещаете врача, снимайте обувь и носки, чтобы можно было осмотреть ваши ноги. О любых обнаруженных проблемах следует как можно скорее сообщать своему ортопеду или медицинскому работнику, независимо от того, насколько «простыми» они могут показаться вам.
Ключом к успешному заживлению ран является регулярная ортопедическая медицинская помощь, обеспечивающая следующий «золотой стандарт» лечения:
- Снижение уровня сахара в крови
- Надлежащая обработка ран
- Лечение любой инфекции
- Уменьшение трения и давления
- Восстановление адекватного кровотока
Адаптировано из APMA.орг
Диабетическая стопа – обзор
Оценка
Пациенты могут обращаться за медицинской помощью по любому количеству жалоб на диабетическую стопу, это может быть спектр, который простирается от бессимптомных повреждений кожи, случайно обнаруженных при осмотре, до шока от обширной инфекции. Хронический характер язвы, наличие в анамнезе заживших язв или наличие дополнительных язв на той же или другой стопе дает дополнительную информацию о лежащей в основе патологии. Рецидивирующая язва, которая заживала в прошлом, вероятно, имеет достаточное кровоснабжение для заживления и, вероятно, является следствием давления или повторяющейся травмы.При физикальном обследовании может быть выявлена артропатия Шарко, представляющая собой разрушение суставов и костей, характерное для нейропатической стопы. Он характеризуется острой фазой, которая проявляется отеком, локализованным повышением температуры тела, эритемой и суставной крепитацией. Эта фаза может быть неправильно диагностирована как подагра, остеомиелит, тромбоз глубоких вен или тендинит. Магнитно-резонансная томография может быть полезна для детализации характера повреждения кости и определения между этими состояниями. Хроническая фаза начинается после стихания острого воспаления.Это длительная фаза заживления и ремоделирования.
Хронический характер язвы, наличие в анамнезе заживших язв или наличие дополнительных язв на той же или другой стопе дает дополнительную информацию о лежащей в основе патологии. Рецидивирующая язва, которая заживала в прошлом, вероятно, имеет достаточное кровоснабжение для заживления и, вероятно, является следствием давления или повторяющейся травмы.При физикальном обследовании может быть выявлена артропатия Шарко, представляющая собой разрушение суставов и костей, характерное для нейропатической стопы. Он характеризуется острой фазой, которая проявляется отеком, локализованным повышением температуры тела, эритемой и суставной крепитацией. Эта фаза может быть неправильно диагностирована как подагра, остеомиелит, тромбоз глубоких вен или тендинит. Магнитно-резонансная томография может быть полезна для детализации характера повреждения кости и определения между этими состояниями. Хроническая фаза начинается после стихания острого воспаления.Это длительная фаза заживления и ремоделирования.
Первоначальной точкой принятия решения является определение наличия инфекции и является ли это острой инфекцией или хронической колонизацией в ишемизированной ткани. Это основано на тщательном сборе анамнеза и физическом осмотре. Инфекцию следует заподозрить, если есть признаки воспаления, включая покраснение, повышение температуры, отек, болезненность или боль. Лихорадка, гнойные выделения и неприятный запах также могут свидетельствовать об острой инфекции. Тяжелые некротизирующие инфекции часто проявляются кожными волдырями, подкожной эмфиземой, изменением цвета кожи или неприятным запахом; это может сопровождаться изменением психического состояния и шоком, но это поздняя находка.Важно помнить, что боль может отсутствовать даже при этих наиболее тяжелых инфекциях, если присутствует сенсорная невропатия. В острой ситуации оценка должна быть немедленно направлена на остановку распространения инфекции и хирургическую обработку раны, а также на сохранение возможностей спасения конечности. При физикальном осмотре важным аспектом оценки остается пальпация подошвенной поверхности стопы. Боль при подошвенном надавливании должна навести на мысль об инфекции глубокого космоса. Этот тип инфекции распространяется вдоль сухожилий либо с тыльной, либо с подошвенной стороны и может распространяться к проксимальной части стопы.При наличии, спасти конечность сложно, и требуется агрессивное лечение и хирургическое обследование.
При физикальном осмотре важным аспектом оценки остается пальпация подошвенной поверхности стопы. Боль при подошвенном надавливании должна навести на мысль об инфекции глубокого космоса. Этот тип инфекции распространяется вдоль сухожилий либо с тыльной, либо с подошвенной стороны и может распространяться к проксимальной части стопы.При наличии, спасти конечность сложно, и требуется агрессивное лечение и хирургическое обследование.
Хронические инфекции могут проявляться ишемией тканей и некрозом тканей без признаков острой инфекции. Обнаженная кость часто встречается и может наблюдаться как в острых, так и в хронических условиях. При подозрении на инфекцию у пациентов должны быть глюкоза, развернутый анализ крови с дифференциальным определением скорости оседания эритроцитов, С-реактивного белка и прокальцитонина. Стойкая гипергликемия, несмотря на нормальный сахароснижающий режим, является чувствительным признаком инфекции в острой ситуации.
Диабетические язвы стопы: профилактика, диагностика и классификация
1. Lavery LA,
Lavery LA,
Эшри HR,
ван Хутум В,
Пью Дж.А.,
Харклесс ЛБ,
Басу С.
Различия в частоте и доле ампутаций, связанных с диабетом, у меньшинств. Лечение диабета .
1996;19:48–52….
2. Армстронг Д.Г.,
Лавери Л.А.,
Квебедо, ТЛ,
Уокер СК.
Хирургическая заболеваемость и риск ампутации из-за инфицированных колотых ран у диабетиков по сравнению со взрослыми без диабета. Южный Мед J .
1997; 90: 384–9.
3. Гиббонс Г., Элиопулос Г.М. Инфекция диабетической стопы. В: Козак Г.П. и др., ред. Лечение диабетической стопы. Филадельфия: Сондерс, 1984: 97–102.
4. Пекораро Р.Э.,
Рейбер Г.Э.,
Берджесс Э.М.
Пути к диабетической ампутации конечностей. Основа профилактики. Лечение диабета .
1990; 13: 513–21.
5. Райбер Г.Э.,
Пекораро RE,
Копселл ТД.
Факторы риска ампутации у больных сахарным диабетом.Исследование случай-контроль. Энн Интерн Мед .
Энн Интерн Мед .
1992; 117: 97–105.
6. Национальный консультативный совет США по диабету. Национальный долгосрочный план по борьбе с диабетом. Бетесда, штат Мэриленд: Министерство здравоохранения и социальных служб США, Служба общественного здравоохранения, Национальные институты здравоохранения, 1987 г.; Номер публикации NIH 88-1587.
7. Эдмондс М.Е. Опыт работы в многопрофильной клинике диабетической стопы. В: Коннор Х., Бултон А.Дж., Уорд Дж.Д., ред. Стопа при диабете: материалы 1-й Национальной конференции по диабетической стопе, Малверн, май 1986 г.Чичестер, Нью-Йорк: Wiley, 1987: 121–31.
8. Уайли-Россет Дж.,
Уокер Э.А.,
Шамун Х,
Энгель С,
Баш С,
Зиберт П.
Оценка документированных обследований стоп у пациентов с сахарным диабетом в городских поликлиниках первичной медико-санитарной помощи. Арх Фам Мед .
1995; 4:46–50.
9. Бейли Т.С.,
Ю ХМ,
Рэйфилд Э.Дж.
Схемы обследования стопы в диабетической клинике. Am J Med .
1985; 78: 371–34.
10.Эдельсон Г.В.,
Армстронг Д.Г.,
Лавери Л.А.,
Кайко Г.
Диабетическая стопа с острой инфекцией не подвергается адекватной оценке в условиях стационара. Медицинский стажер Arch .
1996; 156: 2373–8.
11. Каннель ВБ,
МакГи ДЛ.
Диабет и толерантность к глюкозе как факторы риска сердечно-сосудистых заболеваний: исследование Framingham. Лечение диабета .
1979; 2: 120–6.
12. LoGerfo FW,
Коффман Дж. Д.
Сосудистые и микрососудистые заболевания стопы при сахарном диабете.Последствия ухода за ногами. N Английский J Med .
1984; 311:1615–9.
13. Ли Дж. С.,
Лу М,
Ли VS,
Рассел Д,
Бахр С,
Ли ЭТ.
Ампутация нижних конечностей. Заболеваемость, факторы риска и смертность в индийском исследовании диабета в Оклахоме.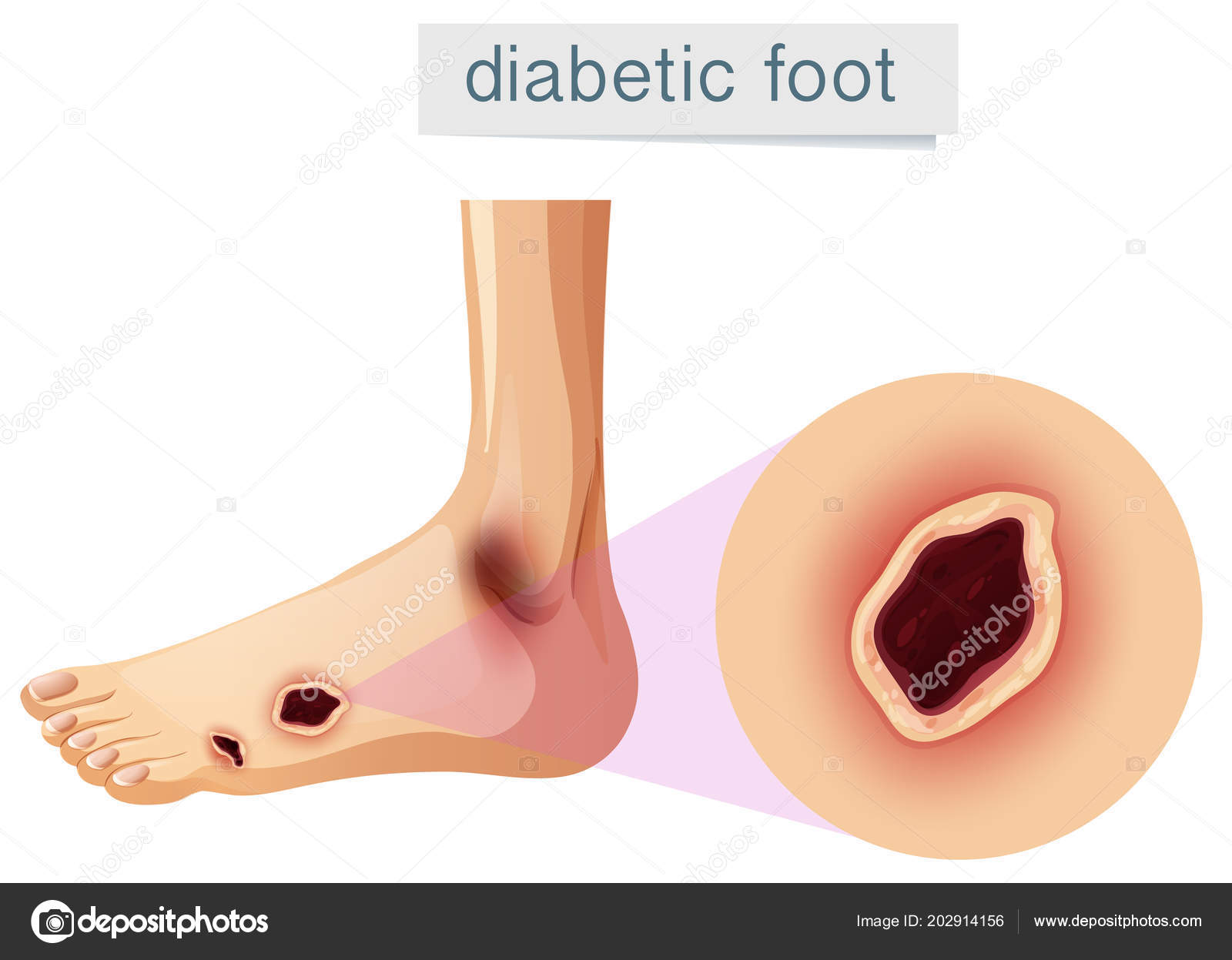 Диабет .
Диабет .
1993; 42: 876–82.
14. Каннель ВБ,
МакГи ДЛ.
Обновление некоторых эпидемиологических особенностей перемежающейся хромоты: исследование Framingham. J Am Geriatr Soc .1985; 33:13–8.
15. Бахарах Дж. М.,
Рук ТВ,
Осмундсон П.Дж.,
Гловицкий П.
Прогностическое значение чрескожного давления кислорода и успеха ампутации с использованием измерений в положении лежа на спине и в вертикальном положении. J Vasc Surg .
1992; 15: 558–63.
16. Апельквист Дж.,
Кастенфорс Дж,
Ларссон Дж,
Стренстрем А,
Агард компакт-диск.
Прогностическое значение систолического артериального давления на лодыжках и пальцах ног в исходе диабетической язвы стопы. Лечение диабета .
1989; 12: 373–8.
17. Сад Т.Дж.,
Странднесс Д.Э. мл.
Оценка поражения периферических сосудов при сахарном диабете. Отчет и рекомендации международного семинара, спонсируемого Американской кардиологической ассоциацией и Американской диабетической ассоциацией, 18–20 сентября 1992 г. , Новый Орлеан, Луизиана. J Am Podiatr Med Assoc .
, Новый Орлеан, Луизиана. J Am Podiatr Med Assoc .
1993; 83: 685–95.
18. Капуто Г.М.,
Кавана PR,
Ульбрехт Дж. С.,
Гиббонс ГВ,
Карчмер А.В.Оценка и лечение заболеваний стопы у больных сахарным диабетом. N Английский J Med .
1994; 331:854–60.
19. Харати Ю. Диабетическая периферическая невропатия. В: Коминский С.Дж., изд. Медикаментозное и хирургическое лечение диабетической стопы. Сент-Луис: Мосби, 1994: 73–85.
20. Марка PW. Нечувствительная стопа (в т.ч. проказа). В: Jahss MH, изд. Заболевания стопы и голеностопного сустава: медикаментозное и хирургическое лечение. 2 изд. Филадельфия: Сондерс, 1991: 2173–5.
21.Армстронг Д.Г.,
Тодд ВФ,
Лавери Л.А.,
Харклесс ЛБ,
Бушмен ТР.
Естественная история острой артропатии Шарко в специализированной клинике диабетической стопы. Диабет Мед .
1997; 14: 357–63.
22. Эдмондс М.Е.,
Кларк МБ,
Ньютон С,
Баррет Дж,
Уоткинс П. Дж.
Дж.
Повышенное поглощение радиофармпрепаратов костной тканью при диабетической невропатии. Q J Med .
1985; 57: 843–55.
23. Брауэр А.С.,
Аллман РМ.Невропатический сустав: сосудисто-нервное заболевание костей. Радиол Клин Норт Ам .
1981; 19: 571–80.
24. Бирке Дж.А.,
Симс ДС.
Подошвенный порог чувствительности при язвенной болезни стопы. Лепр Ред. .
1986; 57: 261–7.
25. Армстронг Д.Г., Лавери Л.А., Вела С.А., Квебедо Т.Л., Флейшли Дж.Г. Выбор практического инструмента скрининга для выявления пациентов с риском образования язв стопы при диабете. Arch Intern Med (в печати).
26. Фернандо ДиДжей,
Массон Э.А.,
Вевес А,
Бултон А.Дж.Связь ограниченной подвижности суставов с аномальным давлением стопы и диабетическими язвами стопы. Лечение диабета .
1991; 14:8–11.
27. Розенблюм А.Л.,
Сильверштейн Дж. Х.,
Лезотт, округ Колумбия,
Ричардсон К. ,
,
МакКаллум М.
Ограниченная подвижность суставов при сахарном диабете у детей указывает на повышенный риск микрососудистых заболеваний. N Английский J Med .
1981; 305: 191–4.
28. Bild DE,
Селби СП,
Синнок П,
Браунер В.С.,
Брейвман П,
Шоустэк Дж.А.Ампутация нижних конечностей у больных сахарным диабетом. Эпидемиология и профилактика. Лечение диабета .
1989; 12:24–31.
29. Лавери Л.А.,
Армстронг Д.Г.,
Квебедо, ТЛ,
Уокер СК.
Колотые раны: нормальные лабораторные показатели на фоне тяжелой инфекции у диабетиков и людей без диабета. Am J Med .
1996; 101: 521–5.
30. Грейсон М.Л.,
Гиббонс ГВ,
Балог К,
Левин Е,
Карчмер А.В.
Зондирование кости в инфицированных язвах стопы.Клинические признаки основного остеомиелита у больных сахарным диабетом. ДЖАМА .
1995; 273:721–3.
31.
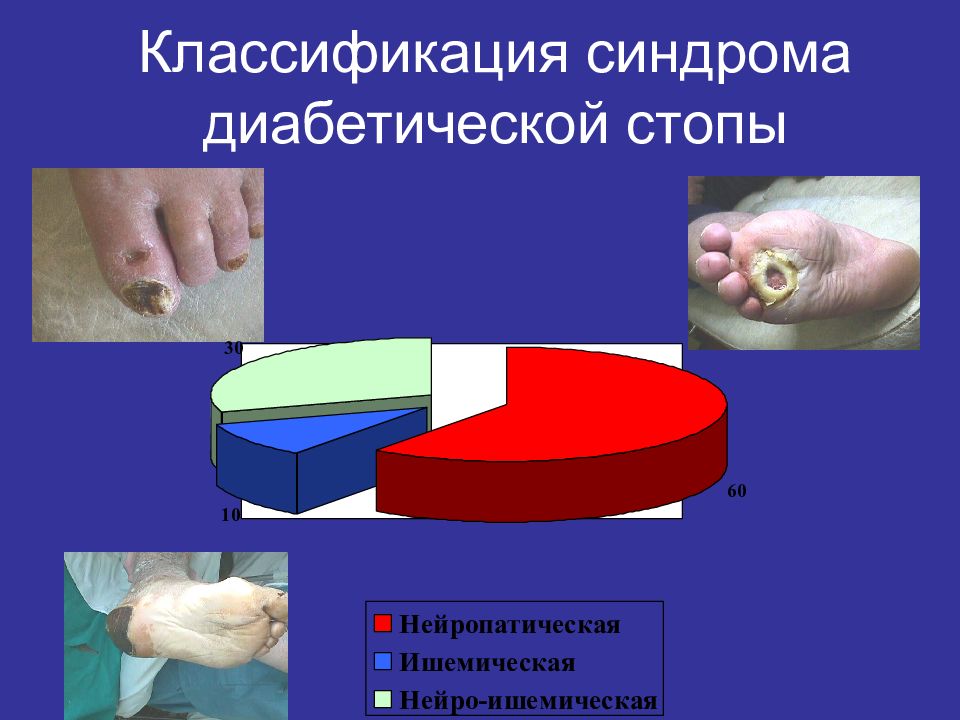 А для мокнущей язвы используется повязка с сорбентом, который будет впитывать лишнюю влагу. Также врач может порекомендовать антисептики для раны и антибиотики.
А для мокнущей язвы используется повязка с сорбентом, который будет впитывать лишнюю влагу. Также врач может порекомендовать антисептики для раны и антибиотики.
 Это нужно, чтобы защитить стопу от повреждений. Поэтому человеку предложат гипсовую повязку или специальный корсет на голеностоп. А может, даже придётся использовать костыли или передвигаться в инвалидной коляске.
Это нужно, чтобы защитить стопу от повреждений. Поэтому человеку предложат гипсовую повязку или специальный корсет на голеностоп. А может, даже придётся использовать костыли или передвигаться в инвалидной коляске.
 Не рекомендуется носить босоножки, шлёпанцы или сандалии.
Не рекомендуется носить босоножки, шлёпанцы или сандалии. Именно эта форма СДС встречается наиболее часто.
Именно эта форма СДС встречается наиболее часто. При неосложненном течении, когда нет углубления трофической язвы до костной ткани, применяют медикаментозную терапию. Врачи разгружают стопу (обеспечивают покой), подбирают препараты для нормализации показателей уровня сахара и проводят местную терапию с помощью специального перевязочного материала, который ускоряет заживление.
При неосложненном течении, когда нет углубления трофической язвы до костной ткани, применяют медикаментозную терапию. Врачи разгружают стопу (обеспечивают покой), подбирают препараты для нормализации показателей уровня сахара и проводят местную терапию с помощью специального перевязочного материала, который ускоряет заживление. Избежать ампутации конечности сегодня можно при помощи эндоваскулярной ангиопластики или стентирования артерий нижних конечностей.
Избежать ампутации конечности сегодня можно при помощи эндоваскулярной ангиопластики или стентирования артерий нижних конечностей.
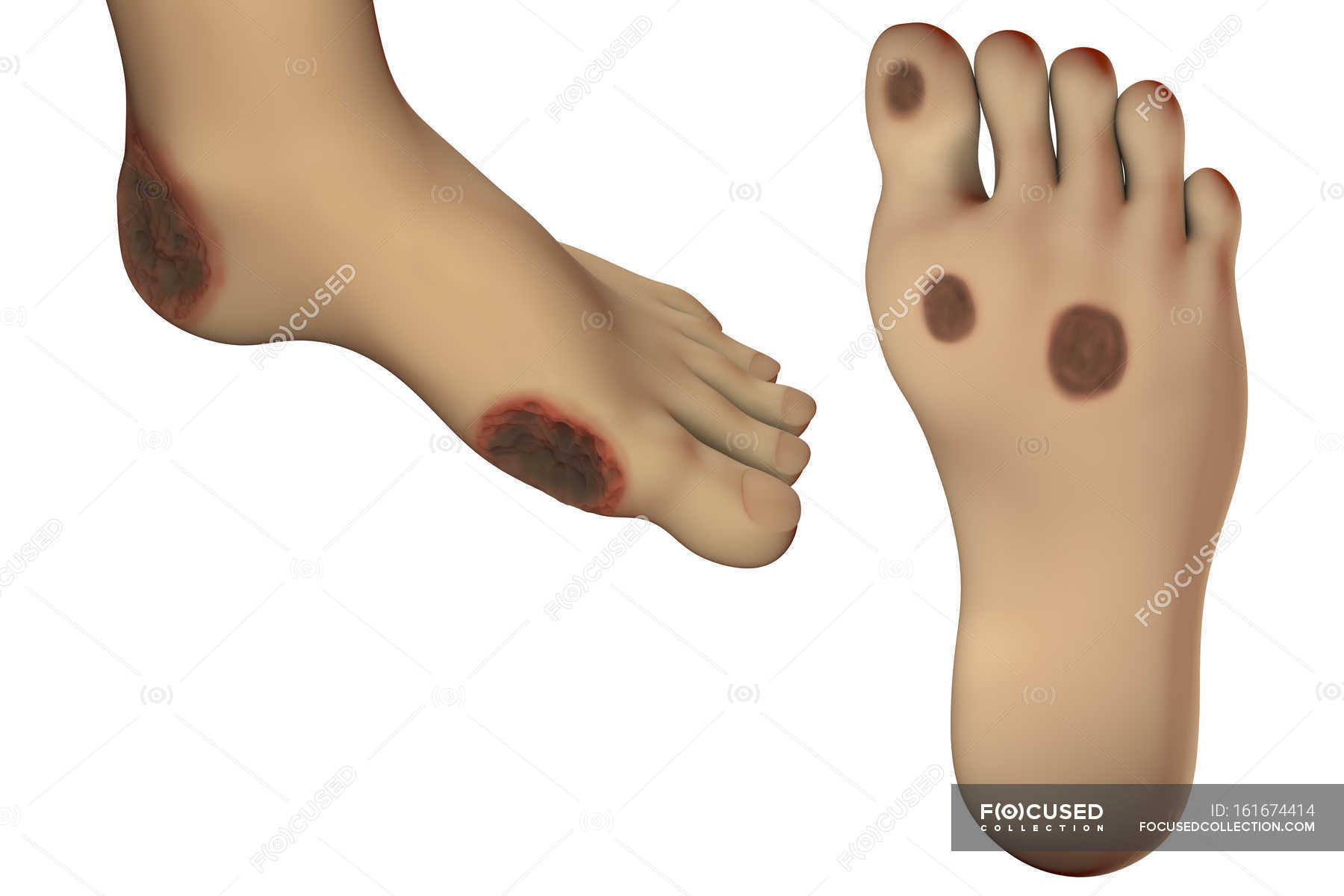

 harvard.edu
harvard.edu Попросите опекуна сделать это, если вы не можете этого сделать.
Попросите опекуна сделать это, если вы не можете этого сделать. М., К.С. и А.М. задумали и разработали обзор.SM и KC создали первый черновик. AM и AK пересмотрели содержание и утвердили окончательную версию для публикации. Все авторы выступают поручителями.
М., К.С. и А.М. задумали и разработали обзор.SM и KC создали первый черновик. AM и AK пересмотрели содержание и утвердили окончательную версию для публикации. Все авторы выступают поручителями.
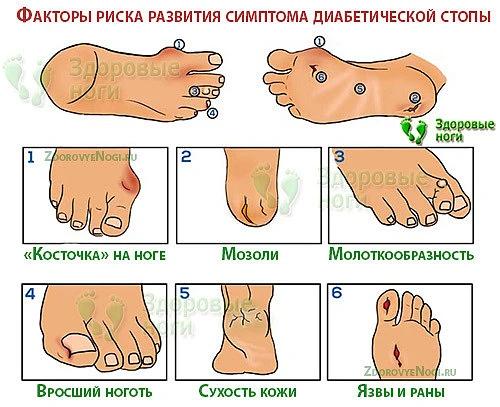
 В тяжелых случаях инфекция может распространиться на кости или привести к гибели тканей. Может потребоваться удаление (ампутация) пальца ноги, стопы или даже голени.
В тяжелых случаях инфекция может распространиться на кости или привести к гибели тканей. Может потребоваться удаление (ампутация) пальца ноги, стопы или даже голени.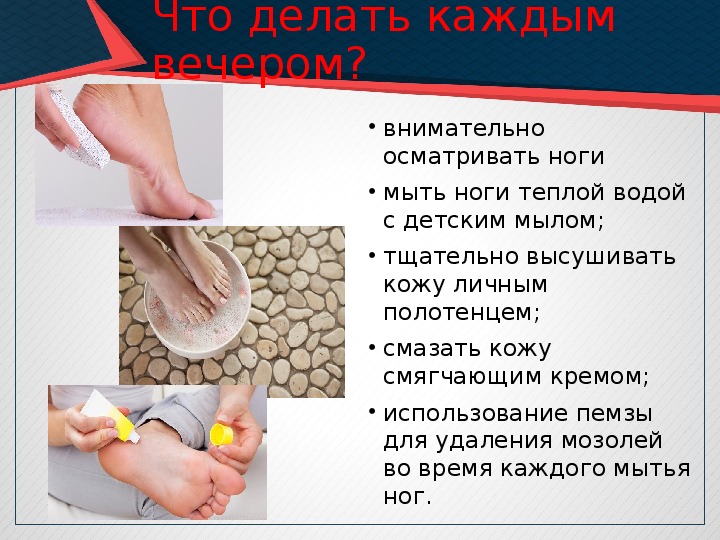 Если повреждение нерва поражает пищеварительный тракт, у вас может быть запор или диарея, или и то, и другое. Повреждение нервов, связанное с диабетом, может привести к гастропарезу — состоянию, при котором желудок опорожняется слишком медленно или не опорожняется вообще, что вызывает вздутие живота и расстройство желудка.
Если повреждение нерва поражает пищеварительный тракт, у вас может быть запор или диарея, или и то, и другое. Повреждение нервов, связанное с диабетом, может привести к гастропарезу — состоянию, при котором желудок опорожняется слишком медленно или не опорожняется вообще, что вызывает вздутие живота и расстройство желудка.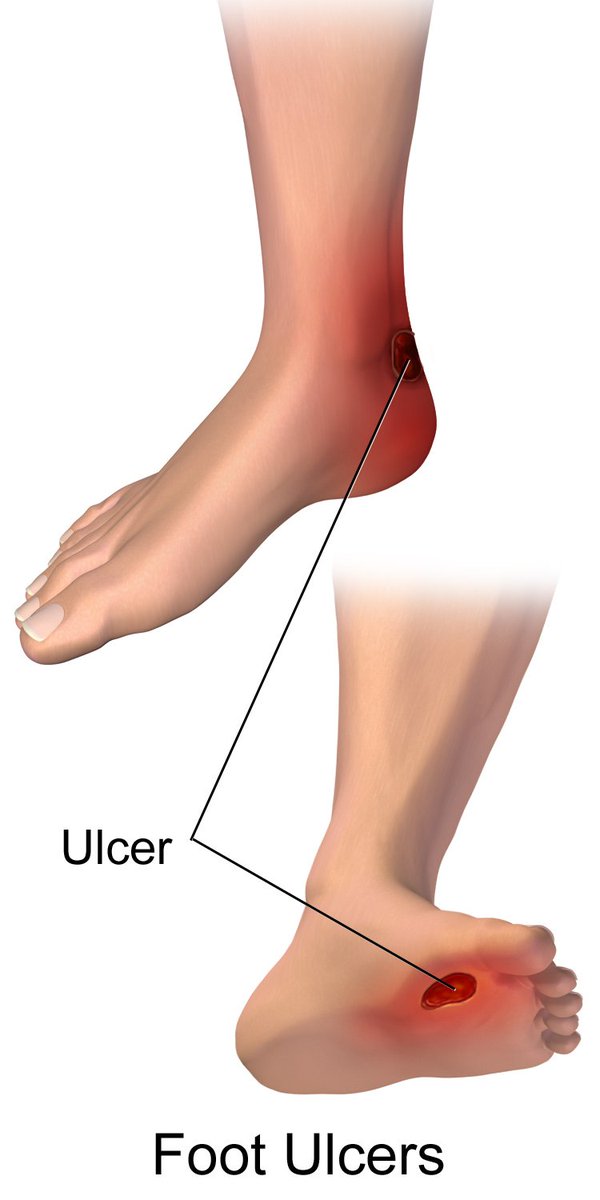 Ищите волдыри, порезы, кровоподтеки, потрескавшуюся и шелушащуюся кожу, покраснение и опухоль. Воспользуйтесь зеркалом или попросите друга или члена семьи помочь вам осмотреть те части ваших стоп, которые трудно увидеть.
Ищите волдыри, порезы, кровоподтеки, потрескавшуюся и шелушащуюся кожу, покраснение и опухоль. Воспользуйтесь зеркалом или попросите друга или члена семьи помочь вам осмотреть те части ваших стоп, которые трудно увидеть. Убедитесь, что ваша обувь подходит вам по размеру и позволяет пальцам ног двигаться. Врач-педиатр может научить вас, как покупать правильно подобранную обувь и предотвращать такие проблемы, как натоптыши и мозоли.Если вы имеете право на участие в программе Medicare, ваш план может покрывать расходы как минимум на одну пару обуви в год.
Убедитесь, что ваша обувь подходит вам по размеру и позволяет пальцам ног двигаться. Врач-педиатр может научить вас, как покупать правильно подобранную обувь и предотвращать такие проблемы, как натоптыши и мозоли.Если вы имеете право на участие в программе Medicare, ваш план может покрывать расходы как минимум на одну пару обуви в год.